脑卒中绿色通道救治流程
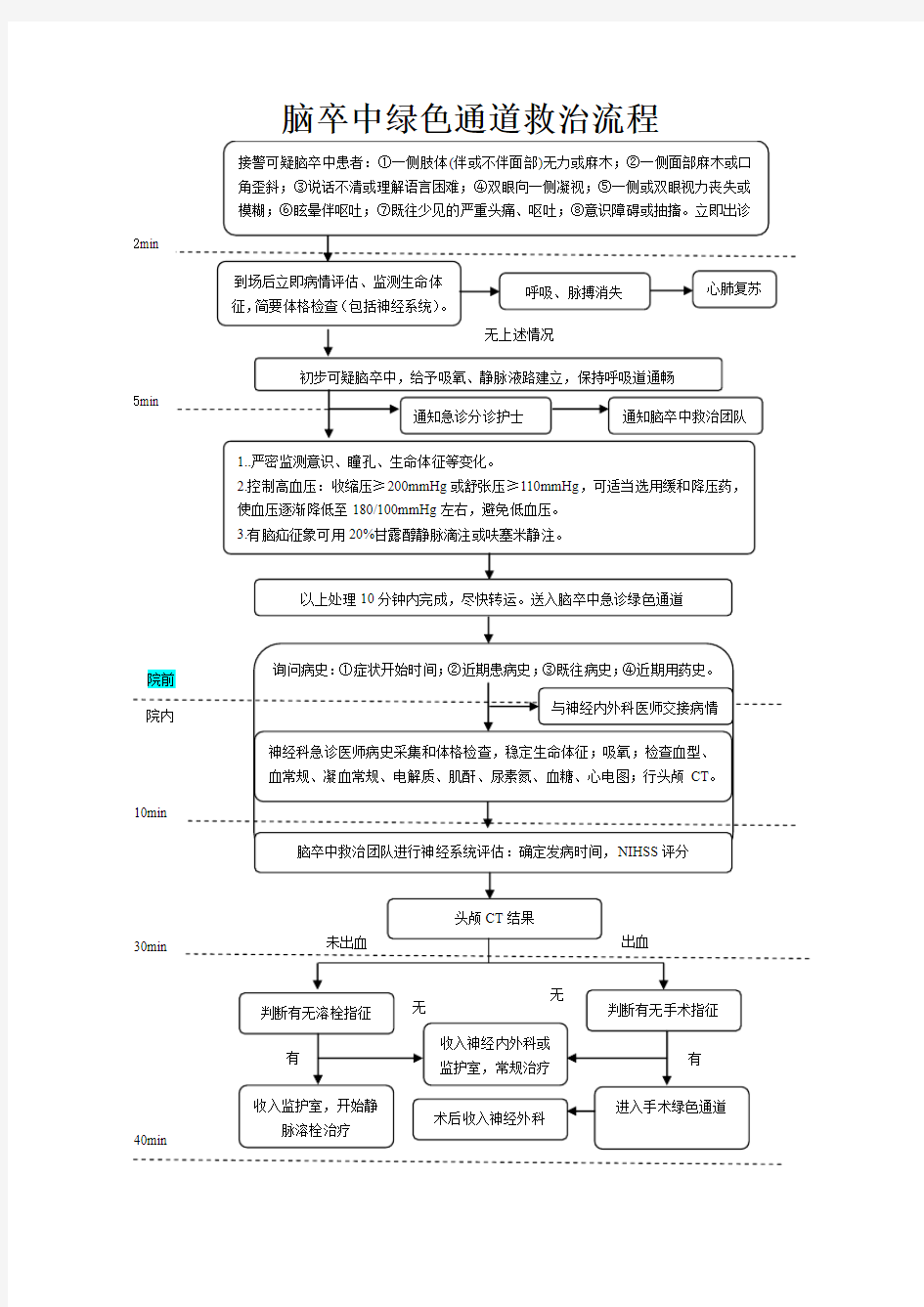
脑卒中绿色通道救治流程
急救绿色通道管理制度及流程
井陉县中医院 急诊绿色通道管理制度 一、管理范畴 需要进入急诊绿色通道的患者是指在短时间内发病,所患疾病可能在短时间内(<6小时)危及生命的急危重症患者。 (一)急性创伤引起的内脏破裂出血、严重颅脑出血、高压性气胸、急性心力衰竭、急性脑卒中、急性颅脑损伤、急性呼吸衰竭等重点病种。 (二)气道异物或梗阻、急性中毒、电击伤、溺水等; (三)急性冠脉综合症、急性肺水肿、急性肺栓塞、大咯血、休克、严重哮喘持续状态、消化道大出血、急性脑血管意外、昏迷、重症酮症酸中毒、甲亢危象等; (四)宫外孕大出血、产科大出血等; (五)消化性溃疡穿孔、急性肠梗阻等急腹症; (六)其他严重创伤或危及患者生命的疾病; (七)就诊时无姓名(不知姓名)、无家属、无治疗经费的“三无”人员也在绿色通道管理范畴内。 二、原则 (一)先抢救生命,后办理相关手续。 (二)全程陪护,优先畅通。 三、急诊抢救绿色通道流程 (一)院前急救 现场进行必要的处理,尽快转运回医院,在转运过程中告知医院要求会诊的医生、仪器设备、药物的准备。 (二)院内抢救 1、病人到达急诊科,医护人员应立即给予及时处理。
2、首诊医生询问病史、查体、迅速判断影响生命的主要因素,按照医嘱制度,规范下达医嘱。 3、会诊医生在到达急诊科进行会诊时,应详细了解病情、认真查体,并制定会诊处理意见,病人需转科诊治时,及时转科治疗。 4、经外科医生评估,病情危重,需要紧急施行抢救手术时,应快速做好术前准备,尽早实施手术。 5、多发性损伤或多脏器病变等特殊病人,必要时请示医务科、总值班、带班院领导及时组织多学科会诊,根据会诊意见,有可能威胁到病人生命最主要的疾病所属专业科室接收病人,并负责组织抢救。 6、急性危重病人的诊断、检查、治疗、转运在医护人员的监护下进行。 四、门诊抢救绿色通道 (一)门诊需要抢救病人,由首诊医生和护士负责现场抢救,同时应立即通知急诊科和相关科室会诊协助救治。 (二)首诊医生在交接病人时要及时完成门诊抢救病历,与接收医生进行交接。 五、急诊绿色通道的要求 (一)急诊科入口通畅,有救护车出入通道和专用停车位,有醒目的路标和标识。 (二)进入急诊绿色通道的患者必须符合本制度所规定的情况。 (三)执行急诊与住院连贯的服务流程,收住院科室不得以任何理由拒收。 1、医院内科、外科、药学、功能科、放射科、检验科(输血)等科室均应提供24小时急诊服务,按医院规定会诊和急诊。 2、进入绿色通道的病人医学检查结果报告时限 ①病人到达医学影像科后,急诊平片、CT报告时限≤30分钟。 ②超声30分钟内出具检查结果报告(可以是口头报告)。 ③急诊检验报告时限,临检项目≤30分钟出报告;生化、免疫项目≤2
脑卒中绿色通道资料讲解
脑卒中绿色通道
脑卒中绿色通道处理预案 脑卒中发病急骤,病情变化快,疗效的时效性明显,应给予及时的诊断和治疗,包括监护、检查和评估,选择最佳的治疗方案。对于确诊或高度疑似脑卒中的患者,急诊科应立即开放急诊绿色通道,优先出诊、优先转运、优先检查、优先治疗。 一、脑卒中的诊断; 1.对于主诉头痛、头晕、单侧或双侧肢体麻木、无力的患者应高 度疑诊脑卒中的可能,特别应注意有以下常见症状如:剧烈头痛、恶心、呕吐、血压突然升高、意识障碍等的患者的鉴别诊断。 2. 接诊病人后立即给予头颅CT检查。 二、脑卒中治疗的绿色通道: 1.对于高度疑似脑卒中的患者,急诊科立即开放急诊绿色通道, 优先出诊、优先转运、优先检查、优先治疗。在院前急救中,对疑似脑卒中的患者均应按脑卒中病例给予监护和处理,待送到医院后进一步明确诊断。 2.对疑似脑卒中的患者,要求45分钟内完成头颅CT、血常规、 急诊生化、凝血功能检查;并进行神经功能缺损NIHSS评估。 3.对确诊脑出血的患者,急诊科医师应立即与神经外科会诊医师 联系收住院手术治疗。 4.对确诊或高度疑似缺血性脑梗死的患者,急诊科医师应立即与神经内科会诊医师联系住院治疗,符台溶栓条件的患者,神经内科医师有责任告知患者和家
属其治疗方案,以及各种治疗方案的利弊,并立即进行溶栓治疗的准备工作,以免延误治疗时机。 5. 神经内科接到急诊科会诊通知后必须在15分钟内派出二线医师 到达急诊科。必要时可请科主任参加会诊。 三、静脉溶栓治疗; l. 由神经内科医师负责与患者或家属解释该治疗的各项相关内容。 2. 溶检前在急诊科进行相关的化验、心电图等检查,并做好监护急救药品和抢救器械的准备。 3.溶栓前必须签署溶栓治疗同意书。 4. 因静脉溶栓治疗育明要的时效性,应在超早期内执行,可根据患者的具体情况决定是在急诊科或在神经内科进行。 5.静脉溶栓治疗方法参照我国脑血管病防治指南进行。 四、专业培训: 1.急诊科医护人员应提高对脑卒中疾病的诊断和鉴别诊断的能力, 提高对脑卒中急性并发症(高颅压、意识障碍、痫性发作等)的诊断和处理能力。 2.提高在接诊电话中识别可能是脑卒中患者的能力,为出诊准备 必要的监护、抢救设备;掌握脑卒中患者院前转运的原则(优先出诊,优先转运)。 3.掌握脑卒中静脉溶捡的适应症和治疗方案。五、监督与评估:定期与相关科室(神经内科、神经外科、放射科、检验科、药剂科等)进行沟通,完善运作流程,确保绿色通道的畅通。
脑卒中绿色通道
脑卒中绿色通道处理预案 脑卒中发病急骤,病情变化快,疗效的时效性明显,应给予及时的诊断和治疗,包括监护、检查和评估,选择最佳的治疗方案。对于确诊或高度疑似脑卒中的患者,急诊科应立即开放急诊绿色通道,优先出诊、优先转运、优先检查、优先治疗。 一、脑卒中的诊断; 1.对于主诉头痛、头晕、单侧或双侧肢体麻木、无力的患者应高 度疑诊脑卒中的可能,特别应注意有以下常见症状如:剧烈头痛、恶心、呕吐、血压突然升高、意识障碍等的患者的鉴别诊断。 2. 接诊病人后立即给予头颅CT检查。 二、脑卒中治疗的绿色通道: 1.对于高度疑似脑卒中的患者,急诊科立即开放急诊绿色通道, 优先出诊、优先转运、优先检查、优先治疗。在院前急救中,对疑似脑卒中的患者均应按脑卒中病例给予监护和处理,待送到医院后进一步明确诊断。 2.对疑似脑卒中的患者,要求45分钟内完成头颅CT、血常规、 急诊生化、凝血功能检查;并进行神经功能缺损NIHSS评估。 3.对确诊脑出血的患者,急诊科医师应立即与神经外科会诊医师 联系收住院手术治疗。 4.对确诊或高度疑似缺血性脑梗死的患者,急诊科医师应立即与神经内科会诊医师联系住院治疗,符台溶栓条件的患者,神经内科医师有责任告知患者和家属其治疗方案,以及各种治疗方案的利弊,并立即进行溶栓治疗的准备工作,以免延误治疗时机。 5. 神经内科接到急诊科会诊通知后必须在15分钟内派出二线医师 到达急诊科。必要时可请科主任参加会诊。 三、静脉溶栓治疗; l. 由神经内科医师负责与患者或家属解释该治疗的各项相关内容。 2. 溶检前在急诊科进行相关的化验、心电图等检查,并做好监护急救药品和抢救器械的准备。 3.溶栓前必须签署溶栓治疗同意书。 4. 因静脉溶栓治疗育明要的时效性,应在超早期内执行,可根据患者的具体情况决定是在急诊科或在神经内科进行。 5.静脉溶栓治疗方法参照我国脑血管病防治指南进行。 四、专业培训: 1.急诊科医护人员应提高对脑卒中疾病的诊断和鉴别诊断的能力, 提高对脑卒中急性并发症(高颅压、意识障碍、痫性发作等)的诊断和处理能力。 2.提高在接诊电话中识别可能是脑卒中患者的能力,为出诊准备 必要的监护、抢救设备;掌握脑卒中患者院前转运的原则(优先出诊,优先转运)。 3.掌握脑卒中静脉溶捡的适应症和治疗方案。五、监督与评估:定期与相关科室(神经内科、神经外科、放射科、检验科、药剂科等)进行沟通,完善运作流程,确保绿色通道的畅通。
院内发生急性卒中的应急预案和处理流程
附件1 信阳市第三人民医院 院内急性脑卒中的应急预案 一、总则 1、院内急性卒中是指患者候诊或就诊过程中突然发生的卒中事件。 2、卒中突发事件包括缺血性卒中和出血性卒中。 3、当发生上述突发事件时,神经内科工作人员必须于第一时间达到现场进行处理。 ; 4、神经内科主任应根据事件的性质、涉及的学科及人员数量、所需调用的急救设备、药品及医疗器械等情况向医务科、主管院长汇报,并建议启动应急预案。 二、人员准备 1、在神经内科出诊的医生及后勤、安全保障部门的负责人、科长应保证通讯畅通,随时准备应对突发事件。 2、神经内科即刻组成急救小组,组长为接诊的最高职称医师。 3、神经内科与医院相关部门(急诊科、心电图室、B超室、放射科、药剂科、检验科、门卫等)主任,负责将《应急预案》灌输到本科室每一位医师、技师、护士及员工,并
定期进行演练。 三、报告制度 1、第一时间接诊的医生一旦发现有突发事件发生,第一时间必须立即据实向在场上级医师报告,不得隐瞒、缓报,报告内容主要是突发疾病患者的基本状况及初步印象。 2、第一时间接诊的医生及时向分管院长报告。 【 四、应急预案 1、主要责任科室为神经内科、急诊科、各临床科室及辅助科室(心电图室、B超室、放射科、药剂科、检验科等)及安全、后勤保障部门、门卫等。 2、各责任科室应定期组织全体人员进行相关知识、技能的培训及演练,并储备一定数量的抢救药品、医用耗材、器械及设备。 3、“第一目击”者,在求助其他人员如:医师接诊后应立即报告院内医疗急救快速反应小组(内部电话:6210197,报告的同时应立即给与患者处理,为组织抢救争取宝贵的时间。 五、神经内科主任作为总协调员 依据患者的情况,应即刻组织以神经内科医师为主的急救小组开展急救工作。任何科室、任何个人不得以任何借口拒绝参加救治工作,且神经内科医师为救治工作的主诊医
院前急救科脑卒中诊疗规范及流程图
急性脑卒中诊疗规范 卒中是由脑局部血供异常而引起的神经功能损伤,并可导致脑损伤。卒中可分为缺血性卒中和出血性卒中两大类,约有85%为缺血性卒中。缺血性卒中多由脑血管闭塞引起,通常包括短暂性脑缺血发作(TIA)、栓塞和血栓形成。出血性卒中多由脑动脉破裂引起,伴有血管痉挛。包括脑出血和蛛网膜下腔出血。 诊断依据 1.病史:多有高血压、心脏瓣膜病史或长期脑动脉硬化症状或短暂性脑缺血发作。部分患者以往有头痛发作史。中老年人较多见。部分患者有头痛、头晕、肢体麻木、无力、呕吐等前驱症状。脑出血、蛛网膜下隙出血多数在活动状态时(如激动、用力)起病。脑梗死常于睡眠中或安静休息时发病,发病后几天常有症状加重过程。 2.症状与体征: (1)病情轻重不一,轻者仅有头痛、呕吐,重者全脑症状显著。这些取决于出血和缺血的原发部位,出血量,血肿的扩延方向,缺血波及范围,以及脑水肿、脑压升高等病理改变的情况。 (2)多数病人以突然头痛为首发症状,继而呕吐、瘫痪、意识障碍等。 (3)部分患者表现为眩晕、眼球震颤、复视、吞咽困难、构音障碍、声嘶、呃逆、同向偏盲、皮质性失明、眼肌麻痹、肢体共济失调、感觉障碍等。 (4)患者可能出现生命体征、瞳孔改变及脑膜刺激征等。 救治要点 在院前难以区分脑卒中的具体类型,故应稳定病情,适当对症处理并及时转送医院。卒中处理的要点可记忆为7个“D”:即发现(detection)、派遣(dispatch)、转运(delivery)、进人急诊(door)、资料(data)、决策(decision)和药物(drug)。每一个环节的处理都应熟练而有效。 1.保持呼吸道通畅,吸氧。 2.严密监测意识、瞳孔、生命体征等变化。 3.控制血压:脑卒中时可能出现反应性高血压,由于院前的条件有限,时间短暂,不宜使用降压药品。血压过高或过低时,可适当选用缓和的升压药或降压药,使血压逐渐降低至160/90mmHg上下。 4.降低颅内压:急性期伴脑水肿者可用20%甘露醇静脉滴注,或呋塞米(速尿)、地塞米松静注,以上药物可配合使用。 注意点 1.及时转送医院十分重要。急救医疗服务系统(EMSS)应优先处理和转运有症状和体征的急性缺血性卒中患者,以便在发病后1小时内行溶栓治疗。 2.应用甘露醇等渗透性脱水剂过程中,其用量及药液滴速应视心功能而定。 3.脑血管意外的病因鉴别往往需要CT确定,院前不宜贸然使用止血药或扩血管药。 转送注意事项 1.转送途中注意监测生命体征。 2.保证气道通畅并吸氧。 页脚内容1
脑卒中绿色通道
脑卒中绿色通道 Company Document number:WUUT-WUUY-WBBGB-BWYTT-1982GT
脑卒中绿色通道处理预案脑卒中发病急骤,病情变化快,疗效的时效性明显,应给予及时的诊断和治疗,包括监护、检查和评估,选择最佳的治疗方案。对于确诊或高度疑似脑卒中的患者,急诊科应立即开放急诊绿色通道,优先出诊、优先转运、优先检查、优先治疗。 一、脑卒中的诊断; 1.对于主诉头痛、头晕、单侧或双侧肢体麻木、无力的患者应高 度疑诊脑卒中的可能,特别应注意有以下常见症状如:剧烈头痛、恶心、呕吐、血压突然升高、意识障碍等的患者的鉴别诊断。 2.接诊病人后立即给予头颅CT检查。 二、脑卒中治疗的绿色通道: 1.对于高度疑似脑卒中的患者,急诊科立即开放急诊绿色通道, 优先出诊、优先转运、优先检查、优先治疗。在院前急救中,对疑似脑卒中的患者均应按脑卒中病例给予监护和处理,待送到医院后进一步明确诊断。 2.对疑似脑卒中的患者,要求45分钟内完成头颅CT、血常规、 急诊生化、凝血功能检查;并进行神经功能缺损NIHSS评估。3.对确诊脑出血的患者,急诊科医师应立即与神经外科会诊医师 联系收住院手术治疗。 4.对确诊或高度疑似缺血性脑梗死的患者,急诊科医师应立即与神经内科会诊医师联系住院治疗,符台溶栓条件的患者,神经内科医师有责任告知患者和家属其治疗方案,以及各种治疗方案的利弊,并立即进行溶栓治疗的准备工作,以免延误治疗时机。 5.神经内科接到急诊科会诊通知后必须在15分钟内派出二线医师 到达急诊科。必要时可请科主任参加会诊。
三、静脉溶栓治疗; l.由神经内科医师负责与患者或家属解释该治疗的各项相关内容。 2.溶检前在急诊科进行相关的化验、心电图等检查,并做好监护急救药品和抢救器械的准备。 3.溶栓前必须签署溶栓治疗同意书。 4.因静脉溶栓治疗育明要的时效性,应在超早期内执行,可根据患者的具体情况决定是在急诊科或在神经内科进行。 5.静脉溶栓治疗方法参照我国脑血管病防治指南进行。 四、专业培训: 1.急诊科医护人员应提高对脑卒中疾病的诊断和鉴别诊断的能力, 提高对脑卒中急性并发症(高颅压、意识障碍、痫性发作等)的诊断和处理能力。2.提高在接诊电话中识别可能是脑卒中患者的能力,为出诊准备 必要的监护、抢救设备;掌握脑卒中患者院前转运的原则(优先出诊,优先转运)。3.掌握脑卒中静脉溶捡的适应症和治疗方案。五、监督与评估:定期与相关科室(神经内科、神经外科、放射科、检验科、药剂科等)进行沟通,完善运作流程,确保绿色通道的畅通。
脑卒中诊疗流程图
院前急救科脑卒中诊治流程 气道阻塞 呼吸异常,频率变化 呼之无反应,无脉搏 到现场后立即一般评估、监测生命体征(T 、P 、R 、BP 、 SaO 2 )记录发病和就诊时间、体格检查(包括神经系统检查)。追问有无高血压、心脏瓣膜病史或长期脑动脉硬化症状病史 接警可疑脑卒中患者:头痛、肢体麻木无力、偏瘫、眩晕、昏迷等症状,立即出诊 ● 清除气道异物,保持气道通畅:大管径管吸痰 ● 紧急气管切开或插管、机械通气 心肺复苏 初步可疑脑卒中,给予吸氧、静脉液路建立,保持呼吸道通畅,吸氧 1.保持呼吸道通畅,吸氧。 2.严密监测意识、瞳孔、生命体征等变化。 3.控制血压:脑卒中时可能出现反应性高血压,由于院前的条件有限,时间短暂,不宜使用降压药品。血压过高或过低时,可适当选用缓和的升压药或降压药,使血压逐渐降低至160/ 90mmHg 上下。 4.降低颅内压:急性期伴脑水肿者可用20%甘露醇静脉滴注,或呋塞米(速尿)、地塞米松静注,以上药物可配合使用。以及保护脑细胞药物应用。 无上述情况或经处理解除危及生命的情况 联系急诊说明病情 以上检查10分钟内完成,尽快转运。送入脑卒中急诊绿色通道 进入脑卒中急诊救治绿色流程: 1. 病史采集和体格检查,进行NIHSS 评估 2. 行CT 、MRI 、血常规、血型、凝血系列化验、血管超声、经颅多普勒等检查 3. 测量生命体征 4. 检查心电图 5. 急性期伴脑水肿者可用20%甘露醇静脉滴注,或呋塞米(速尿) 、地塞米松静注,保护脑细胞药物等。必要时通知神经内科医生联合抢救(45分钟内完成) TIA : 留观或收住院(神经内科) 一般治疗 抗血小板聚集药物 神经细胞保护剂 调控血压 活血化瘀中药 健康指导 急性缺血性脑卒中 收住院(神经内科) 抗血小板聚集药物 符合溶栓标准者尿激酶150万u 或rPTA 药物溶栓: (发病时间<3小时 18岁<年龄<80岁 无出血倾向者) 神经细胞保护剂 调控血压 活血化瘀中药 血管内介入 健康指导 与急诊医生病情交接 蛛网膜下腔出血 收住院(神经外科) 一般治疗 调控血压 抗脑血管痉挛药物 止血药物 神经细胞保护剂 中成药治疗 处理并发症 血管内介入治疗 有手术指征者行外科手术 脑出血 收住院(神经内科或神经外科) 一般治疗 调控血压 止血药物 神经细胞保护剂 中成药治疗 处理并发症 有手术指征者行外科手术
脑卒中静脉溶栓流程图
急性缺血性脑卒中静脉溶栓流程 ⑴ 通知脑卒中小组成员(急诊科李文鹏或胡淦,电话2025017) 卒中小组成员立即行 1、初步评估(神经系统相关检查、NIHSS 评分、绝对禁忌症排除)。 2、如果评估患者为脑卒中,有溶栓可能,与家属初步沟通,签署溶栓治疗沟通意向书。 3、急诊完成溶栓前相关检查(急诊凝血7项、、急诊肾功及电解质、血糖、血常规、)不要求查动脉血气 4、护理组留置针(肘静脉)开放通道。 (要求15五分内钟完成)。 静脉溶栓(要求60分内钟内完成) 经过神经内二科急会诊,患者有静脉溶栓指征 1、治疗前家属沟通签字。 2、神经内二科医师电话通知病房准备接收及溶栓相关事 宜,送患者到神经内二科病房,并且立即应用(rt-PA ) 完成静脉溶栓(神经内二科无病床必须通知爱玛客公司 中央运送调度中心联系紧急加床,电话:2023722。) 急诊检验 诊卒中小组员追踪急诊生化结果回(要求45五内钟完成) 争取时间,必时可由患者属送检血标 急诊卒中小组人员送患者到CT 室行急诊头颅CT 平扫,根据CT 扫描结果判断,并且电话联系神经内二科值班医师PACS 系统读片会诊;(要求25五分内钟完成) 结果判定(要求45五分内钟完成) 1. 急诊卒中小组人员根据急诊CT 平扫结果判断决定; (1)CT 发现脑梗死的责任病灶,电话联系神经内二科值班医师到急诊一区或CT 室急会诊; (2)CT 发现脑出血,根据出血量联系神经内二科、神经外科医师到急诊一区会诊,必要时急诊CTA 检查。 (3)CT 发现蛛网膜下腔出血,电话联系神经外科值班医师PACS 系统读片会诊后,请神经外科医师到急诊一区会诊。 急诊分诊台通知急诊一区值班医生,初步判断卒中可能 评估时间窗完成流程可能 (要求5分钟内完成) 根据会诊及CTA 检查结果 协商专科收治 120接到脑梗死可能患者,主动通知急诊分诊台。电话:2983616 患者家属护送来院 通知CT 室准备急诊CT
急性脑卒中抢救流程
急性脑卒中抢救流程 经病史询问及查体、监测生命体征、判断意识、神经定位体征考虑系脑卒中病人进入绿色通道 经评估病情稳定者 10分钟内CT检查 CT未见出血,考虑系缺血性卒中 收入神经内科治疗(必要时请神经内科急会诊) 1、若血压大于220/120mmHg酌情给予降压药。若溶性的病人,血压应控制在180/110mmHg以下。 2、运用甘露醇等降压颅内压 3、根据病情超早期溶栓治疗:尿激酶100-150万U 4、尽早抗血小板聚集治疗:阿司匹林 5、抗脑血管痉挛 6、病情允许允介入手术治疗 CT提示脑出血 收入神经外科(必要时请神经外科急会诊) 经评估病情不稳定者立即组织科内人员抢救同时请神经内外科会诊 1、呼吸减弱或停止:吸氧、建立人工气道、机械通气。 2、休克血压:允林格氏液扩容,必要时加血管活性药物。 3、收缩压大于200mmHg舒张压大于110mmHg的酌情给予降压药。 4、脑疝形成:甘露醇脱水,必要时加速尿。 5、立即下病危、做好沟通。
经抢救病情有好转,根据会诊医师意见由会诊医师、急诊医师、急诊科护士陪同行CT检查,如病情允许在30分钟之内完成抢救并CT检查。 CT示缺血性脑卒中,由神内科医师及急诊科护士陪同收入神内科 CT示脑出血,由神外科医师及急诊科护士陪同收入神外科或手术室收入专科病人,会诊后专科医师均为首诊医师,急诊科医师协助处理病人 病人收入专科后,急诊科医师回科室完成绿色通道登记,凡行抢救患者于抢救记录本上完成抢救记录 途中患者病情加重,立即就地处理后再将患者送回急诊科进行抢救,由急诊科医师完成病历书定写及相关记录,会诊医师完成会诊记录。经抢救处理后患者病情仍危重,无法外出检查者,继续于急诊科抢救,同时办理住院手续。急诊科医师负责处理病人,同时完成病历书写及相关记录,会诊医师完成会诊记录及指出处理意见后方可离开。 未收入专科患者,急诊科医师仍为首诊医师,同时负责患者所有抢救及诊治工作,在抢救患者之后(或同时)嘱家属办理入院手续及补交费用
脑卒中绿色通道精选版
脑卒中绿色通道 Document serial number【KKGB-LBS98YT-BS8CB-BSUT-BST108】
脑卒中绿色通道处理预案 脑卒中发病急骤,病情变化快,疗效的时效性明显,应给予及时的诊断和治疗,包括监护、检查和评估,选择最佳的治疗方案。对于确诊或高度疑似脑卒中的患者,急诊科应立即开放急诊绿色通道,优先出诊、优先转运、优先检查、优先治疗。 一、脑卒中的诊断; 1.对于主诉头痛、头晕、单侧或双侧肢体麻木、无力的患者应高 度疑诊脑卒中的可能,特别应注意有以下常见症状如:剧烈头痛、恶心、呕吐、血压突然升高、意识障碍等的患者的鉴别诊断。 2.接诊病人后立即给予头颅CT检查。 二、脑卒中治疗的绿色通道: 1.对于高度疑似脑卒中的患者,急诊科立即开放急诊绿色通道, 优先出诊、优先转运、优先检查、优先治疗。在院前急救中,对疑似脑卒中的患者均应按脑卒中病例给予监护和处理,待送到医院后进一步明确诊断。 2.对疑似脑卒中的患者,要求45分钟内完成头颅CT、血常规、 急诊生化、凝血功能检查;并进行神经功能缺损NIHSS评估。3.对确诊脑出血的患者,急诊科医师应立即与神经外科会诊医师 联系收住院手术治疗。 4.对确诊或高度疑似缺血性脑梗死的患者,急诊科医师应立即与神经内科会诊医师联系住院治疗,符台溶栓条件的患者,神经内科医师有责任告知患者和家属其治疗方案,以及各种治疗方案的利弊,并立即进行溶栓治疗的准备工作,以免延误治疗时机。 5.神经内科接到急诊科会诊通知后必须在15分钟内派出二线医师 到达急诊科。必要时可请科主任参加会诊。 三、静脉溶栓治疗; l.由神经内科医师负责与患者或家属解释该治疗的各项相关内容。 2.溶检前在急诊科进行相关的化验、心电图等检查,并做好监护急救药品和抢救器械的准备。 3.溶栓前必须签署溶栓治疗同意书。 4.因静脉溶栓治疗育明要的时效性,应在超早期内执行,可根据患者的具体情况决定是在急诊科或在神经内科进行。 5.静脉溶栓治疗方法参照我国脑血管病防治指南进行。 四、专业培训: 1.急诊科医护人员应提高对脑卒中疾病的诊断和鉴别诊断的能力,
院前急救科脑卒中诊疗规范及流程图
院前急救知识培训试题 急性脑卒中诊疗规范 卒中是由脑局部血供异常而引起的神经功能损伤,并可导致脑损伤。卒中可分为缺血性卒中和出血性卒中两大类,约有85%为缺血性卒中。缺血性卒中多由脑血管闭塞引起,通常包括短暂性脑缺血发作(TIA)、栓塞和血栓形成。出血性卒中多由脑动脉破裂引起,伴有血管痉挛。包括脑出血和蛛网膜下腔出血。 诊断依据 1.病史:多有高血压、心脏瓣膜病史或长期脑动脉硬化症状或短暂性脑缺血发作。部分患者以往有头痛发作史。中老年人较多见。部分患者有头痛、头晕、肢体麻木、无力、呕吐等前驱症状。脑出血、蛛网膜下隙出血多数在活动状态时(如激动、用力)起病。脑梗死常于睡眠中或安静休息时发病,发病后几天常有症状加重过程。 2.症状与体征: (1)病情轻重不一,轻者仅有头痛、呕吐,重者全脑症状显著。这些取决于出血和缺血的原发部位,出血量,血肿的扩延方向,缺血波及范围,以及脑水肿、脑压升高等病理改变的情况。 (2)多数病人以突然头痛为首发症状,继而呕吐、瘫痪、意识障碍等。 (3)部分患者表现为眩晕、眼球震颤、复视、吞咽困难、构音障碍、声嘶、呃逆、同向偏盲、皮质性失明、眼肌麻痹、肢体共济失调、感觉障碍等。 (4)患者可能出现生命体征、瞳孔改变及脑膜刺激征等。 救治要点 在院前难以区分脑卒中的具体类型,故应稳定病情,适当对症处理并及时转送医院。卒中处理的要点可记忆为7个“D”:即发现(detection)、派遣(dispatch)、转运(delivery)、进人急诊(door)、资料(data)、决策(decision)和药物(drug)。每一个环节的处理都应熟练而有效。 1.保持呼吸道通畅,吸氧。 2.严密监测意识、瞳孔、生命体征等变化。 3.控制血压:脑卒中时可能出现反应性高血压,由于院前的条件有限,时间短暂,不宜使用降压药品。血压过高或过低时,可适当选用缓和的升压药或降压药,使血压逐渐降低至160/ 90mmHg上下。 4.降低颅内压:急性期伴脑水肿者可用20%甘露醇静脉滴注,或呋塞米(速尿)、地塞米松静注,以上药物可配合使用。 注意点 1.及时转送医院十分重要。急救医疗服务系统(EMSS)应优先处理和转运有症状和体征的急性缺血性卒中患者,以便在发病后1小时内行溶栓治疗。 2.应用甘露醇等渗透性脱水剂过程中,其用量及药液滴速应视心功能而定。 3.脑血管意外的病因鉴别往往需要CT确定,院前不宜贸然使用止血药或扩血管药。 转送注意事项 1.转送途中注意监测生命体征。 2.保证气道通畅并吸氧。 页脚内容2
急性缺血性卒中诊治流程及绿色通道建设手册
卒中手册
卒中绿色通道工作流程及诊疗规范目录 1.急诊脑梗死绿色通道组织路径图-------------------------------第**页 2.脑卒中绿色通道精益化管理流程--------------------------------第**页 3.静脉溶栓决策----------------------------------------------------------第**页 4.介入治疗决策----------------------------------------------------------第**页 5.急诊影像检查选择决策---------------------------------------------第**页 6.急诊医师工作内容----------------------------------------------------第**页 7.溶栓医师工作内容----------------------------------------------------第**页 8.静脉溶栓/介入术后监护--------------------------------------------第**页 9.绿道患者病历书写------------------------------------------------------第**页 10.绿色通道药物用法----------------------------------------------------第**页 11.病情变化及并发症处理----------------------------------------------第**页 12.急性缺血性卒中快速判断经验总结-----------------------------第**页 13.影像学检查解读------------------------------------------------------第**页 14.病房诊疗常规----------------------------------------------------------第**页 15.绿道评估知识点-------------------------------------------------------第**页 16.卒中相关评分量表---------------------------------------------------第**页 17.r-tPA剂量换算表-----------------------------------------------------第**页 18.绿道常用联系电话----------------------------------------------------第41页
出血性脑卒中患者的应急预案及抢救流程
出血性脑卒中患者的应急预案及抢救流程 【应急预案】 (一) 严密观察患者病情变化,发现患者有脑出血症状时,立即通知医生,护士做好急救准备,备好急救器械和急救车。 (二) 保持呼吸道通畅,置患者仰卧位,头偏向一侧,头部抬高15~30°,给予氧气吸入。行心电监测,密切观察生命体征、意识、瞳孔、血氧饱和度、血糖、肢体活动,适度降低血压在理想水平。迅速建立两条静脉通路,遵医嘱快速滴入脱水、降低颅内压、解除脑血管痉挛等抢救药物。 (三) 有呼吸道阻塞者,将下颌向前托起,若患者出现呼吸不规则、呼吸表浅呈潮式呼吸等,血氧饱和度逐渐降低时,应协助医生做好气管插管或气管切开术,并做好相应救治工作。 (四) 注意观察呕吐物的性质、颜色及量,并做好记录,有咖啡色呕吐物时,提示上消化道出血,遵医嘱给予对症处理。 (五) 病情危重者,发病24~48 h内禁食,按医嘱静脉补液,注意水、电解质和酸碱平衡,观察大、小便情况,准确记录出人量。头部置冰块或冰帽,以降低颅内压预防脑水肿。 (六) 防止继发感染及各种并发症。 (七) 做好急诊手术前的准备。 (八) 急性期绝对卧床休息,减少不必要的搬动,肢体置于功能位,做好皮肤护理。指导患者保持情绪稳定,保持大便通畅,防止再出血或血肿扩大。 (九) 做好抢救记录。 【抢救流程】 发现脑出血症状时,立即通知医生 ↓ 头偏向一侧,抬高床头15-30° ↓ 保持呼吸道通畅,给氧,防止误吸,必要时配合医生做好气管插管或气管切开 ↓ 密切观察病情变化,监测生命体征、瞳孔、意识、血氧饱和度、肢体活动和出入 量 ↓ 迅速建立静脉通路,遵医嘱立即给予脱水、降压、止血药物 ↓ 及时准确配合医生做好应急抢救措施,必要时做好术前准备
