腹膜透析随访记录单-最终版

腹膜透析随访记录单
评估结论:1.
2.
3.
是否住院:□是,□否
下一步诊疗计划:
1.
2.
3.
医生签名:
麻醉记录单书写范例
麻醉记录单书写范例 完整的麻醉记录包括麻醉前访视、麻醉同意书、手术中麻醉记录及麻醉后(麻醉后恢复室、术后疼痛治疗)三部分内容。麻醉前访视采用“麻醉前访视记录单”形式,手术中麻醉记录及麻醉后恢复室记录采用“麻醉记录单”形式,术后镇痛采用“术后疼痛治疗记录单”形式,汇总成一份完整资料保存。 麻醉前访视记录单的要求、内容、格式 【要求】 麻醉前访视记录一般采用“麻醉前访视记录单”形式,单独一页,与病人病历资料一同保存。【内容】 麻醉前访视记录单的内容 1. 一般项目 ⑴病人姓名、性别、年龄。 ⑵科别、病房、床号、住院号。 2. 临床诊断:包括需要实施手术疾病的临床诊断及其它合并存在的其它疾病的临床诊断。 3. 病人重要器官功能、疾病情况:主要包括病人的基本生命体征、心血管系统、肺、肝脏和肾脏等重要器官系统功能以及合并存在的疾病。 4. 病人体格情况分级:一般按照美国麻醉医师协会(ASA)的体格分级I、II、III、IV、V 五级,急诊加注E。 5. 手术麻醉风险评估:麻醉手术风险一般根据病人全身情况、手术种类分为一般情况下风险较小、有一定的风险、风险较大、风险很大、病情危重频临死亡、异常危险共五类。 6. 拟施麻醉方法及辅助措施:麻醉方法分为椎管内麻醉、神经阻滞麻醉、全身麻醉,麻醉辅助措施包括监测手段、控制性低血压、人工低温等内容。 7. 其它需要说明情况对于可能导致病人麻醉并发症或可能影响病人安全的情况,需要特别说明。 8. 访视麻醉医师签名 9. 访视时间 【格式】 “麻醉前访视记录单”格式如后(见附页)。 医院 麻醉前访视记录单 住院号 病人姓名性别年龄岁科病房床 临床诊断: 拟施行手术: 病人重要器官功能、疾病情况: 基本生命体征:Bp mmHg P 次/分R 次/分 心血管系统:心脏功能级高血压病冠心病其它 肺:肺功能肺部疾患 肝功能肾功能 病人体格情况(ASA分级):I II III IV V E 手术麻醉风险评估 一类:一般情况下风险较小
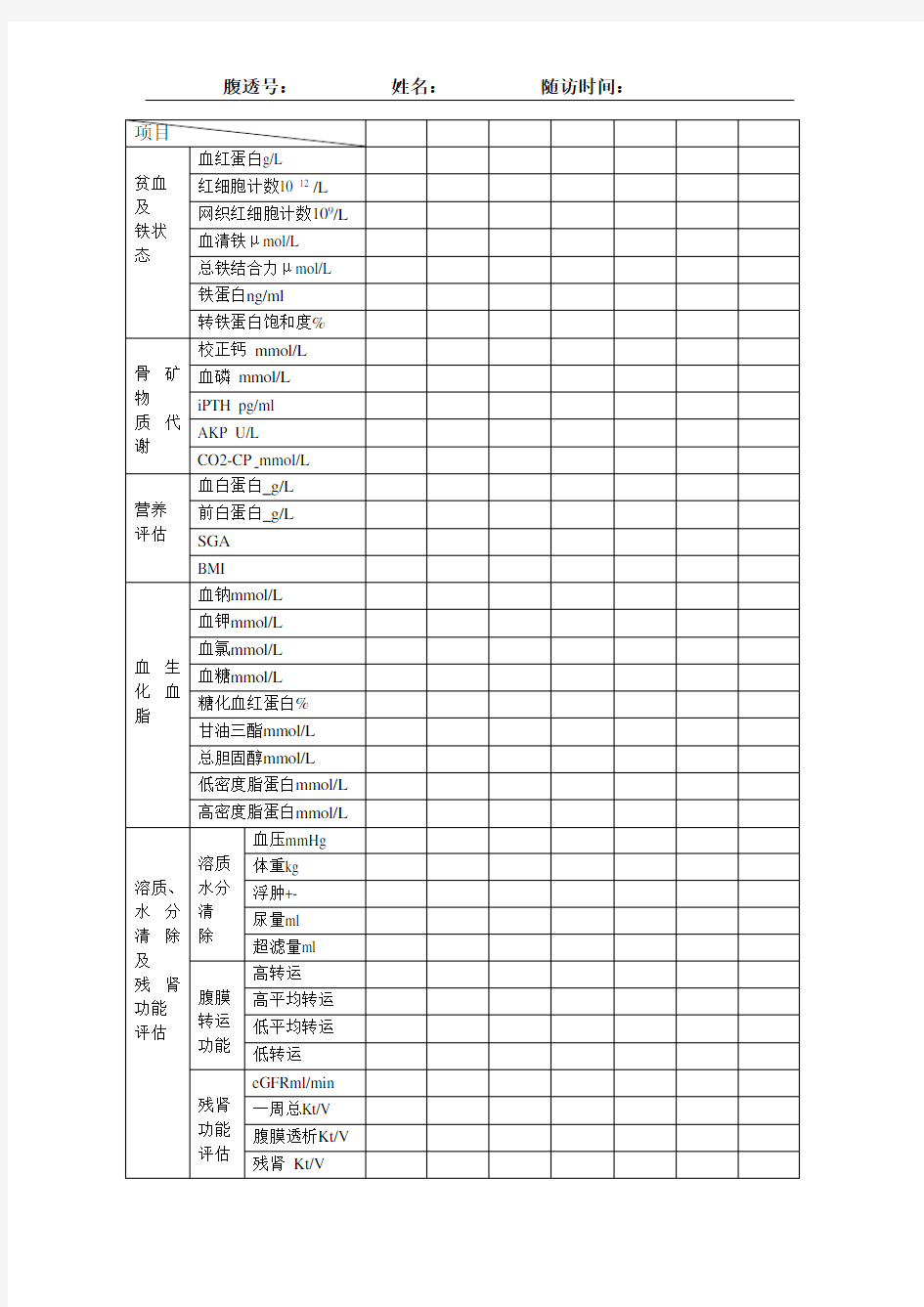
腹膜透析病历首页腹膜透析随访记录单
腹膜透析病历首页 姓名:性别:(□男;□女)出生年月: 身份证号:民族: 婚姻状况:(□未婚;□已婚;□离异;□丧偶;其他:) 身高(cm):体重(kg):受教育程度: 家庭住址:邮编: 电话:手机:E-mail: 职业:工作单位: 费别:(□医保;□农合;□商保;□自费;□公费;其他:) 联系人:电话:记录日期: 医保卡号:门诊号:住院号: 腹膜透析ID 号: 首次治疗日期:年月日退出日期:年月日 诊断:□终末期肾病□急性肾损伤 病因诊断:□慢性肾小球肾炎□糖尿病肾病□狼疮性肾炎□紫癜性肾炎 □血管炎肾损害□高血压性肾损害□间质性肾炎□梗阻性肾病□遗传性肾病 □多囊肾□多脏器功能不全其他 病理诊断: 合并症: □心血管:□高血压□低血压□心律失常□心力衰竭□心肌病变 □神经系统:□脑梗塞□脑出血□代谢性脑病□其他神经病变 □肾性贫血 □骨矿物质代谢异常:□继发性甲旁亢□肾性骨病 □营养不良□其他: 传染病筛查:乙肝(□无□活动期□恢复期□携带者);丙肝(□无□活动期□恢复期□携带者);梅毒(□无□活动期□既往感染);HIV(□无□有); □其他: 既往肾脏替代治疗史:□无□有HD年,肾移植年 腹膜透析导管类型 □Tenckhoff 管□鹅颈管□双cuff□单cuff□卷曲管□直管其他 腹膜透析方式□CAPD,□IPD,□APD,其他 腹膜透析操作者(□患者□家庭成员□保姆/ 护工其他) 腹膜炎史(□无,□有,发生次) 退出腹膜透析原因□腹膜炎□超滤衰竭□导管失功其他 转归□再置管□转血透□转肾移植□死亡,死亡原因
腹膜透析随访记录单
记录者:
麻醉恢复室ICU转入、转出标准
萍乡市中医院 麻醉恢复室入室标准 1.全麻患者凡麻醉后清醒不完善,自主呼吸未完全恢复者或肌肉张力差或因某些原因气管导管未拔出者,均应送恢复室。 2.各种神经阻滞麻醉术后生命体征不稳定或者术中发生意外情况,或者术中使用大量镇痛镇静药物,有迟发性呼吸抑制危险者。 3.特殊病情手术后需要在手术室环境短暂监测、治疗者。 4.乙肝等传染性患者在手术间内复苏,不入恢复室。 麻醉恢复室出室标准 1、中枢神经系统标准。术前神志正常者意识恢复,神志清楚,有指定性动作;定向能力恢复,能辨认时间和地点;肌张力恢复,平卧抬头能持续10s以上。 2、呼吸系统标准。能自行保持呼吸道通畅,吞咽及咳喇反射恢复;通气功能正常,呼吸频率为12-30/min,能自行咳嗽,排除呼吸道分泌物,PaCO2在正常范围或达术前水平,吸入空气条件下5分钟后高于70mmHg,或SpO2高于95%。 3、循环系统标准。心率、血压不超过术前值的±20%并稳定30min以上;心律正常,ECG地ST-T改变或恢复到术前水平。 4、椎管内麻醉后,呼吸循环稳定,麻醉平面在T6以下;超过最后一次麻醉加药1小时;感觉及运动神经阻滞已有恢复,交感神经阻滞已恢复;循环功能稳定,不须用升压药。 5、术后用麻醉性镇痛药或镇静药后,观察30min无异常反应。凡术中、术后使用了镇静镇痛药物者,出室前均由麻醉医师根据Steward评分对患者进行评价,Steward评分≥4分方可离室。 6、无急性麻醉或手术并发症,如气胸、活动性出血等。
萍乡市中医院麻醉科 附:Steward苏醒评分标准(满分6分,评分≥4分患者方能离开手术室或恢复室)项目反应评分 清醒程度 完全清醒 2 对刺激有反应 1 对刺激无反应0 呼吸道通畅程度 可按医师吩咐咳嗽 2 不用支持可以维持呼吸道通畅 1 呼吸道需要予以支持0 肢体活动度 肢体能作有意识的活动 2 肢体无意识活动 1 肢体无活动0 恢复室与病房交接班流程 1.恢复良好,达到出室标准后,由恢复室护士护送患者安返病房 2.向病房护士交班,待患者的情况良好,生命体征稳定,皮肤完好并签名后才能离开。 3.交班内容包括:简要病史,诊断,麻醉及手术经过,术中用药,生命体征变化输血输液情况,麻醉药及拮抗剂的使用情况,恢复室苏醒经过,仍有可能发生的问题以及特殊情况的交接等,及下一步需要注意观察和处理事项。 恢复室与ICU交接班流程 1.对较为复杂的大手术,估计生理功能在1-2天内不会稳定。随时可能出现严重并发症者,手术后直接转到ICU。 2.对已经进入恢复室的患者如遇术后生理功能比较长时间(4小时以上)不稳定或出现比较严重并发症,同样需转入ICU继续监测和治疗。 3.患者转运到ICU时,必须是麻醉医师、巡回护士和手术医师同时参加。
麻醉科术前访视和术后随访记录单
患者性别年龄科别床号住院号 术前诊断:拟行手术: 拟行麻醉方式:手术日期:年月日简要病史: 与麻醉相关辅助检查结果:□无特殊、□有特殊: 与麻醉相关的基础疾病或特殊情况:□无特殊、□有特殊: 麻醉前病情评估: 1.一般情况:□优□中□差□危急; 2.ASA分级:口I □ II □ III □ IV □ V □ E 3.药物过敏史:□无□有: 4.麻醉手术史:□无□有: 5.神志:□清醒□嗜睡□模糊□昏迷; 6.困难气道估计:气管插管□无□有□可能困难: 7.①张口度v 3cm ②Mallampati分级川以上;③寰枕关节伸展度川以上; 8.④颏甲间距v 6cm ⑤颈部后仰度v 80°;⑥喉结过高;⑦颈短粗等; 9?心功能评估:口1 □" □川□W 级; 10. 肺功能评估:□正常□基本正常或□轻度□中度□重度损害; 术前麻醉医嘱:①禁饮禁食6?8h;或:口急诊饱胃处理 ②术前用药:□苯巴比妥钠□阿托品□东莨菪碱□咪唑安定□无;
③其他:
麻醉术前访视记录单 XX 医院 麻醉术后随访记录单 1. 一般情况:神志 □清楚、□嗜睡、□模糊、□昏迷 2. 麻醉恢复情况:□良好、□欠佳、□未恢复 3. □全麻病人:清醒时间:□正常、□延迟、□未醒 4. □全麻插管病人:气管导管是否已拔除:□是、□否 5. 麻醉并发症:□无、□有: 其他: 麻 醉 术 后 访 视 记 录 术 后 镇 痛 随 访 □无术后镇痛 镇痛效果:□优 不良反应:□无 □有术后镇痛 □良 □中 □差 □恶心 □呕吐 □排尿困难 □镇静过度 □呼吸抑制 □皮肤瘙痒 □肢体乏力
麻醉医师签名______________________ ______________ 年_____ 月_____ 日
麻醉记录
麻醉记录的要求、内容、格式 2004年3月25日作者:程智刚湘雅麻醉与重症医学网浏览选项: 本文已被浏览 19112 次 麻醉记录的要求、内容、格式 完整的麻醉记录包括麻醉前访视、麻醉同意书、手术中麻醉记录及麻醉后(麻醉后恢复室、术后疼痛治疗)三部分内容。麻醉前访视采用“麻醉前访视记录单”形式,手术中麻醉记录及麻醉后恢复室记录采用“麻醉记录单”形式,术后镇痛采用“术后疼痛治疗记录单”形式,汇总成一份完整资料保存。 麻醉前访视记录单的要求、内容、格式 【要求】 麻醉前访视记录一般采用“麻醉前访视记录单”形式,单独一页,与病人病历资料一同保存。【内容】 麻醉前访视记录单的内容 1. 一般项目 ⑴病人姓名、性别、年龄。 ⑵科别、病房、床号、住院号。 2. 临床诊断:包括需要实施手术疾病的临床诊断及其它合并存在的其它疾病的临床诊断。 3. 病人重要器官功能、疾病情况:主要包括病人的基本生命体征、心血管系统、肺、肝脏和肾脏等重要器官系统功能以及合并存在的疾病。 4. 病人体格情况分级:一般按照美国麻醉医师协会(ASA)的体格分级I、II、III、IV、V 五级,急诊加注E。 5. 手术麻醉风险评估:麻醉手术风险一般根据病人全身情况、手术种类分为一般情况下风险较小、有一定的风险、风险较大、风险很大、病情危重频临死亡、异常危险共五类。 6. 拟施麻醉方法及辅助措施:麻醉方法分为椎管内麻醉、神经阻滞麻醉、全身麻醉,麻醉辅助措施包括监测手段、控制性低血压、人工低温等内容。 7. 其它需要说明情况对于可能导致病人麻醉并发症或可能影响病人安全的情况,需要特别说明。 8. 访视麻醉医师签名 9. 访视时间 【格式】 “麻醉前访视记录单”格式如后(见附页)。 医院
腹膜透析护理学常规
腹膜透析护理常规 一、评估 1、神志、体温、脉搏、呼吸、血压及腹部体征及症状的变化。 2、尿毒症的症状,心肺功能,贫血,酸中毒程度,电解质情况。 3、有无其他:腹部疾病或手术史。 二、护理措施 (一)常规护理 1、注意保暖,防止受凉,卧床休息,以减少组织对氧的需要,帮助机体组织修复。 2、给予低盐低脂优蛋白饮食,蛋白质摄入量为1.2~1.6(kg.d),其中50%以上为优质蛋白质。 3、遵医嘱给予抗生素,观察有无不良反应。 4、做好心理护理,消除病人烦躁、焦虑、恐惧的情绪。 (二)专科护理 1、术前的护理 (1)根据适宜症选择合适的透析对象。 (2)做相关的术前宣教。 (3)使患者了解腹膜透析的优点及有关操作。 (4)消除患者顾虑及对日常生活的担忧。 2、术后的护理 (1)术后当日进食半流质饮食,由于腹透析会丢失体内大量的蛋白质及其他营养成分,应通过饮食来补充,要求病人蛋白质摄入量为1.2~1.6(kg.d),其中50%以上为优质蛋白,水的摄入量根据每日的尿量及腹透出超量来决定,如出超量为1500ml以上,病人无明
显高血压、水肿等,可正常饮水,但避免高脂饮食。 (2)术后1-3天卧床休息,监测心电、血压,暂给予IPD方案透析治疗,3天后可适当活动促进透析液的交换和排出。 (3)透析液PH<5.5,输入腹腔前加温至37.C,且内外包装袋无破损,透析液无变色和变质现象。 (4)熟悉各种连接系统的使用,如“0”型管或双联管操作略有不同,分离和连接各管道注意消毒和严格无菌操作。 (5)观察透析管出口皮肤有无渗漏红肿,保持敷料清洁,防止潮湿,病人淋浴前可将透析管用塑料布包好,淋浴后将其周围皮肤轻轻擦干,消毒后重新包扎或用人工肛袋代替。 (6)有计划安排腹膜透析液的灌入及放出时间,准确记录出超量。 (7)定期做腹膜平衡实验评价腹膜功能,异常时做好腹水培养。 (8)观察生命体征的变化,注意有无腹痛及腹水引流不畅等腹腔感染征象。 3.透析管引流不畅或透析管堵塞的护理 (1)可采用变换体位或取半卧位式,促进管腔漂移。 (2)排空膀胱。 (3)服用导泻剂或灌肠,促进肠蠕动。 (4)腹膜透析管的纤维块溶解。 (5)线透视下调整透析管的位置或重新植入透析管。 4.腹膜炎的护理 (1)用透析液1000ml连续冲洗3-5次,暂时改为IPD。 (2)腹透液内加入抗生素及肝素钠。
麻醉恢复室工作流程
麻醉恢复室工作流 程
麻醉恢复室工作流程、护士职责、医生职责及转出标准 第3节麻醉恢复室日常工作 病人应在麻醉医师的直接监视下从手术室送到PACU,最好将床抬高或将病人置于卧位以保证气道通畅。在面罩下给氧以改进可能发生的通气不足、缺氧性通气驱动降低或弥散性缺氧。 一、收治指征 1.凡麻醉后患者未清醒,自主呼吸未完全恢复或肌肉张力差或因某些原因气管导管未拔除者,均应送恢复室。 2.凡各种神经阻滞发生意外情况,手术后需要继续监测治疗者。 3.麻醉患者由麻醉医师护送至麻醉恢复室,必要时与手术医师共同护送。搬运与护送过程中应密切观察病情,防止躁动,防止各种导管脱出,注意呼吸道梗阻,患者保暖等。 4.麻醉医师应向麻醉恢复室医师护士详细交班,包括: ⑴患者姓名、年龄、术前情况、麻醉方式及麻醉中情况、手术方法及手术中的意外情况等等。 ⑵所用麻醉药物、肌肉松弛药、镇痛药的种类、剂量和应用方法等等。 ⑶手术中生命体征(血压、脉搏、呼吸、尿量和体温等)情况,有无险情或重大病情变化等等。
⑷经过何种治疗性药物处理,效果如何。 ⑸手术中失血量、输血及输液情况、尿量等。 ⑹各种导管,如胸腔、腹腔引流管,胃肠道减压管,动静脉穿刺导管,导尿管等。 ⑺估计术后可能发生的并发症。 5.值班护士立即接受患者,测量血压、脉搏、呼吸、脉氧饱和度等。并向麻醉医师问清有关病情。将患者妥善固定,以免摔伤或擅自拔除各种导管。 二、记录 病人到达PACU,有指征时应吸氧,记录生命体征。手术室的麻醉医师应提供完整记录单给PACU工作人员,并等到PACU工作人员开 始处理方可离开。记录包括如下内容: 1.病人的身份、年龄、手术方法、诊断、既往史摘要、服药史、过敏史、术前生命体征的变化。应记载的特殊情况如耳聋、性格改变或语言障碍。 2.血管内导管的位置和型号。 3.麻醉前用药、抗生素、麻醉诱导和维持用药、麻醉性镇痛药、肌肉松弛药和逆转药,血管活性药、支气管扩张药和其它药物。 4.整个手术过程。对手术的有关问题(如止血是否完善、引
麻醉恢复室工作流程图
麻醉恢复室工作流程、护士职责、医生职责及转出 标准 第3节麻醉恢复室日常工作 病人应在麻醉医师的直接监视下从手术室送到PACU,最好将床抬高或将病人置于卧位以保证气道通畅。在面罩下给氧以改善可能发生的通气不足、缺氧性通气驱动降低或弥散性缺氧。 一、收治指征 1.凡麻醉后患者未清醒,自主呼吸未完全恢复或肌肉张力差或因某些原因气管导管未拔除者,均应送恢复室。 2.凡各种神经阻滞发生意外情况,手术后需要继续监测治疗者。 3.麻醉患者由麻醉医师护送至麻醉恢复室,必要时与手术医师共同护送。搬运与护送过程中应密切观察病情,防止躁动,防止各种导管脱出,注意呼吸道梗阻,患者保暖等。 4.麻醉医师应向麻醉恢复室医师护士详细交班,包括: ⑴患者姓名、年龄、术前情况、麻醉方式及麻醉中情况、手术方法及手术中的意外情况等等。 ⑵所用麻醉药物、肌肉松弛药、镇痛药的种类、剂量和应用方法等等。 ⑶手术中生命体征(血压、脉搏、呼吸、尿量和体温等)情
况,有无险情或重大病情变化等等。 ⑷经过何种治疗性药物处理,效果如何。 ⑸手术中失血量、输血及输液情况、尿量等。 ⑹各种导管,如胸腔、腹腔引流管,胃肠道减压管,动静脉穿刺导管,导尿管等。 ⑺估计术后可能发生的并发症。 5.值班护士立即接受患者,测量血压、脉搏、呼吸、脉氧饱和度等。并向麻醉医师问清有关病情。将患者妥善固定,以免摔伤或擅自拔除各种导管。 二、记录 病人到达PACU,有指征时应吸氧,记录生命体征。手术室的麻醉医师应提供完整记录单给PACU工作人员,并等到PACU工作人员开 始处理方可离开。记录包括如下内容: 1.病人的身份、年龄、手术方法、诊断、既往史摘要、服药史、过敏史、术前生命体征的变化。应记载的特殊情况如耳聋、性格改变或语言障碍。 2.血管内导管的位置和型号。 3.麻醉前用药、抗生素、麻醉诱导和维持用药、麻醉性镇痛药、肌肉松弛药和逆转药,血管活性药、支气管扩张药和其他药物。
麻醉记录单填写标准
麻醉记录单填写标准 麻醉记录是临床麻醉工作中一个不容忽视的环节,麻醉者必须对病人在麻醉手术过程中的情况与变化、采取的处理措施及术后随访等全过程作出及时、真实、确切的记录。麻醉记录不仅有助于确保临床麻醉准确,总结经验教训,提高麻醉技术水平,也为临床麻醉教学、科研提供极为宝贵的第一手材料;此外,还是举足轻重的法律依据。因此,麻醉记录的优劣是临床麻醉质量考评的重点之一。 1、总的要求 (1)及时:麻醉术前小结要按时完成记录;麻醉中管理在麻醉中完成;麻醉小结应在麻醉结束24小时内完成;麻醉后应随访72小时,每次随访须立即记录。 (2)准确:按实查结果,准确无误,实事求是记录原始数据和
过程,记录“符号”必须按麻醉记录单左侧样板,切勿自设“符号”。 (3)清晰;字体正楷,字迹清楚,字的大小不应超出格子。 (4)完整:每一项目必须有内容或“/、“未查”,不能有空格, (5)一致:正副页记录必须一致。 2、麻醉前访视 (1)病史复习:首先要详细复习全部住院病史记录,然后有目的地追询与麻醉有关的病史,着重了解。 ①主诉现病史:了解发病以来的症状,体征及演变过程,了解与麻醉用药有相互作用的一些治疗用药的时间、剂量。 ②既往史及个人史:了解个人嗜好,有无吸服麻醉毒品成瘾
史,有无长期使用安眠药史,有否怀孕等,特别注意与麻醉有关的疾病,同时追问曾否发现过心肺功能不全或休克等症状。 ③麻醉手术史:做过哪些手术,用过何种麻醉药和麻醉方法,麻醉中及麻醉后的情况,有无并发症或后遗症。 ④过敏史:有无药物(包括麻醉药)过敏史。 (2)全身情况:体检、化验、特殊检查。通过视诊观察病人有无发育不全,营养障碍、贫血、脱水、紫绀、发热、消瘦或过度肥胖,注意体温,测定血压、脉搏和呼吸、体重,身长、ASA评级,了解血、尿、粪、出疑血时间等常规检查、特殊检查的结果,针对与麻醉实施有密切关系的器官和部位进行重点复查,包括呼吸系统、心血管系统、脊柱、颈部、口腔和体表器官。对拟施复杂大手术的病人,或与常规检查有明显差异者,或合并有各种内科疾病时,尚需进一步作有关的实验室检查和特殊功能测定,必要时请有关专科医师会诊,商讨进一步的术前准备措施,按会诊要求作好记录。
麻醉记录单书写范例
麻醉记录单书写范例文稿归稿存档编号:[KKUY-KKIO69-OTM243-OLUI129-G00I-FDQS58-
麻醉记录单书写范例 完整的麻醉记录包括麻醉前访视、麻醉同意书、手术中麻醉记录及麻醉后(麻醉后恢复室、术后疼痛治疗)三部分内容。麻醉前访视采用“麻醉前访视记录单”形式,手术中麻醉记录及麻醉后恢复室记录采用“麻醉记录单”形式,术后镇痛采用“术后疼痛治疗记录单”形式,汇总成一份完整资料保存。 麻醉前访视记录单的要求、内容、格式 【要求】 麻醉前访视记录一般采用“麻醉前访视记录单”形式,单独一页,与病人病历资料一同保存。 【内容】 麻醉前访视记录单的内容 1. 一般项目 ⑴病人姓名、性别、年龄。 ⑵科别、病房、床号、住院号。 2. 临床诊断:包括需要实施手术疾病的临床诊断及其它合并存在的其它疾病的临床诊断。 3. 病人重要器官功能、疾病情况:主要包括病人的基本生命体征、心血管系统、肺、肝脏和肾脏等重要器官系统功能以及合并存在的疾病。 4. 病人体格情况分级:一般按照美国麻醉医师协会(ASA)的体格分级 I、II、III、IV、V五级,急诊加注E。
5. 手术麻醉风险评估:麻醉手术风险一般根据病人全身情况、手术种类分为一般情况下风险较小、有一定的风险、风险较大、风险很大、病情危重频临死亡、异常危险共五类。 6. 拟施麻醉方法及辅助措施:麻醉方法分为椎管内麻醉、神经阻滞麻醉、全身麻醉,麻醉辅助措施包括监测手段、控制性低血压、人工低温等内容。 7. 其它需要说明情况对于可能导致病人麻醉并发症或可能影响病人安全的情况,需要特别说明。 8. 访视麻醉医师签名 9. 访视时间 【格式】 “麻醉前访视记录单”格式如后(见附页)。 医院 麻醉前访视记录单 住院号 病人姓名性别年龄岁科病房床 临床诊断: 拟施行手术: 病人重要器官功能、疾病情况: 基本生命体征:Bp mmHg P 次/分 R 次/分 心血管系统:心脏功能级高血压病冠心病其它 肺:肺功能肺部疾患
麻醉后恢复室的工作规范
麻醉后恢复室的工作规范麻醉恢复室管理制度 复苏室管理制度 麻醉恢复室工作常规 麻醉复苏室转入、转出的标准与流程 转入的标准 转出的标准 手术麻醉后转送普通病房标准 手术麻醉后病人回普通病房交接班内容 手术麻醉后转送重症监护室标准 门诊病人手术/麻醉后离院标准 麻醉后复苏室紧急事件处理预案及措施
麻醉后恢复室的工作规范 一、概述 麻醉后恢复室是对麻醉后病人进行严密观察和监测,直至病人完全清醒,生命体征恢复稳定的病室。全麻病人,硬膜外平面在T5以上以及病情不稳定的病人,均需送麻醉恢复室观察治疗。一般白天开放,急诊生命体征不稳定者可转外科重症监护室(SICU)继续治疗。恢复室在麻醉科主任的领导下工作,日常监测治疗工作由麻醉科医师和护士负责,麻醉科医师负责制定该病人的监测和治疗计划,并决定是否转送普通病房或ICU的指征。 二、工作内容 1、定期进行药品和物资和监护仪设备的检查,严格执行医院感染管理制度 2、病人由手术室护士和麻醉师推入苏醒室,共同交接。 3、病人由手术室转往恢复室的过程中,麻醉科医师负责维持病人呼吸及循环功能的稳定。 4、病人安置稳定后,立即建立常规监测及治疗。包括心电图、血压、脉搏、血氧饱合度;保持呼吸道通畅、吸氧、输液或输血;保留气管插管及呼吸功能未恢复者,应以呼吸器扶助或控制呼吸。 5、麻醉科医师向值班医师和护士交班,包括如下内容。 (1)病人姓名、年龄、现病史和既往史及治疗情况等术前相关情况、麻醉方式及手术方法等等。 (2)麻醉用药。包括术前用药、麻醉诱导及维持药、麻醉性镇痛药物和肌松药的用量及最后一次用药时间和剂量、拮抗药及其他药物。 (3)手术中生命体征(血压、脉搏、呼吸、尿量和体温等)情况,有无险情或重大病情变化等等,术中失血量、输液、输血量、尿量。 (4)麻醉和手术的异常情况及其处理,如插管困难、支气管痉挛,ECG改变或血流动力不稳定、异常出血等。经过何种治疗性药物或措施处理,效果如何。 (5)目前存在的问题和处理措施以及可能发生的并发症,转出计划。 6、值班医师应全面检查病人并对麻醉后恢复情况作出评价,主要集中在神志、呼吸道及肌力的恢复。并将患者妥善固定,以免摔伤或擅自拔除各种导管。 7、恢复室病人管理内容
麻醉复苏室(PACU)转入标准及流程
盐城新东仁医院 欧阳学文 麻醉复苏室(PACU)转入标准及流程 一、患者转入麻醉复苏室标准 (一)收治范围: 1.麻醉结束后尚未清醒,或已基本清醒但肌力恢复不满意患者; 2.高龄、婴幼儿、危重和麻醉后生命体征不平稳的其他麻醉患者。 (二)排外条件: 1、病情危重,循环不稳定,仍需血管活性药物维持者。应在不间断监测和治疗的条件下转入ICU; 2、呼吸衰竭、其他多脏器功能不全或衰竭者,休克尚未彻底纠正者,或估计较长时间呼吸仍不能恢复到满意程度,或出现呼吸系统并发症,复杂的口腔、咽腔等特殊部位手术后患者,仍需行呼吸支持或严密监测治疗的患者应在呼吸机支持和监测的条件下转至ICU; 3、心肺复苏后患者直接转入ICU; 之欧阳学文创作
4、术前即有昏迷、呕吐误吸等情形者,直接送ICU; 5、感染伤口大面积暴露的患者; 6、特殊感染的患者(多重耐药菌感染、炭疽杆菌感染、气性坏疽、破伤风、HIV感染者、狂犬病患者等); 7、其他医院感染管理规范规定需要特殊隔离的患者; 8、其他器官、系统功能异常或病情需要送入ICU进一步治疗的情形。 二、患者转入麻醉复苏室流程
2.麻醉医师确认达到转出标准可以离室后,一般患者由麻醉医师和护士送回病区,与病区护士交接;病情危重者由麻醉医师和手术医师、护士一起转到ICU,与ICU医生护士交接。 二、患者离室指标 1、中枢神经系统标准:麻醉前神志正常者意识恢复,神志清楚,有指定性动作;定向能力恢复,能辨认时间和地点;肌张力恢复,平卧抬头能持续10s以上。患者经过较长时间监测治疗仍处于深或浅睡眠状态,或术中有过较长时间低血压或低氧过程或低体温,估计需较长时间才能苏醒者,或原有神经系统疾病和(或)并发症者,送ICU继续监测治疗; 2、呼吸系统标准:自行保持呼吸道通畅,吞咽及咳嗽反射恢复;通气功能正常,呼吸频率为12~30次/分,能自行咳嗽排出呼吸道分泌物,PaCO2在正常范围或达术前水平,吸入空气条件下PaO2高于70mmHg,或SpO2高于95%。如病情危重,不能自行保持呼吸道通畅或估计较长时间呼吸仍不能恢复到满意程度,或出现呼吸道并发症仍需行呼吸支持或严密监测治疗者应在转运呼吸机支持和监测的条件下转至ICU; 3、循环系统标准:心率、血压不超过术前值±20%并循环稳定30min以上;正常心律,ECG无STT改变或恢复到术前水平。若患者循环不稳定,仍需血管活性药物维持者,应在不间断监测和治疗的条件下转入ICU; 4、局部麻醉患者特别是椎管内麻醉后,呼吸循环稳定。麻醉平面在T6以下;最后一次麻醉加药时间超过1小时;感觉及运动神经阻滞已有恢复,交感神经阻滞已恢复;循环功能稳定,无需使用升压药。门诊患者则待运动功能和本体感觉恢复,循环、呼吸稳定才可回家,并且门诊患者均应有家属陪伴返家; 之欧阳学文创作
麻醉恢复室整改措施
麻醉恢复室整改措施 篇一:20XX年第三季度麻醉复苏室自查、分析、整改措施 20XX年第三季度 麻醉复苏室自查、分析、整改措施 我院麻醉复苏室于20XX年第二季度正式开放运营。 20XX年第二季度我院麻醉科麻醉复苏室共收治复苏病人例,其中4月份例,五月份例,六月份例。所有的病人都是插管全麻或静脉全麻(小儿)的病人。 大多数病人在一个小时内醒来,出现2例苏醒延迟,都是老年病人,其中一个转入icU。一个在醒麻的过程中出现皮肤过敏反应,经治疗后好转出室。第二季度没有出现坠床、反流、误吸、呼吸道梗阻、心脑血管意外等严重并发症及意外。 呼吸机及监护仪运行良好,未出现明显故障,每周一都对呼吸机及监护仪进行检测,保证功能状态稳定。出现问题及时维护。 发现的问题:复苏室医师过于依赖麻醉护士,有时出现擅自离岗,存在安全隐患。由于没有配备便携式血氧饱和度监护仪,在送病人到病房的过程中如出现呼吸抑制,将不能 及时发现。如将Steward评分标准、离室及出室标准及操作流程制成标示牌挂在PacU醒目的地方,对PacU医护人员将有提醒作用。 整改措施:禁止PacU当班擅自离岗,否则予以重罚。向医院设备科
申请购买便携式血氧饱和度监护仪。将Steward评分标准、离室及出室标准及操作流程制成标示牌挂在PacU醒目的地方。 篇二:麻醉恢复室质量持续改进 麻醉恢复室质量持续改进 20XX年11月 小结: 篇三:麻醉后恢复室常见并发症处理 麻醉后恢复室 dragosdiaconescu,LoretaGrecu i.概述 大多数患者都会经历一个平稳的麻醉苏醒期,但术后突发的且危及生命的并发症随时可能发生。麻醉后恢复室(PacU)可在患者从麻醉状态到完全清醒,以及最后被送回普通病房之前提供良好的密切监测和处理。PacU通常由一个包括麻醉医师、护士和急救人员在内的专业队伍组成。它应紧邻手术室(oR),并有X线检查和实验室设备。必须准备好用于常规处理(氧气、吸引装置、监测系统)和进一步生命支持(呼吸机、压力换能器、输液泵、心肺复苏抢救车)的药物和设备。Ⅱ.进入PacU a.转送 患者应在麻醉医师的直接监视下从手术室送到PacU,最好将床头抬高或将患者置于侧卧 位以保证气道通畅。在面罩下给氧以对抗可能发生的通气不足、缺氧
腹膜透析操作流程及评分标准
腹膜透析操作流程及评分标准 一、操作目的 利用腹膜的半透膜功能,使透析液与腹膜毛细血管内的血液之间进行物质交换,清除代谢产物与过多水分,纠正水、电解质、酸碱紊乱,保持机体内环境恒定。 二、准备用物 腹膜透析液1袋、一次性碘伏帽1只、管路蓝夹子2个、75%酒精、输液架、台秤、塑料筐、清洁擦布1块 三、操作流程 报告,(我是xx科护士xx,我操作项目是腹膜透析操作,现物品准备完毕,是否开始,请指示?是!)→洗手(六部洗手法)戴口罩→检查碘伏帽(名称、日期、有效期和挤压)→口述:请二人查对→病房(口述:您今天感觉好些了吗?)→操作前查对:床头卡,走到病人床旁持PDA扫腕带确认(口述:您是x床xx 吗?我要问你进行腹膜透析换液了,您需要去厕所吗?请你配合一下好吗)→推车携物入,带病人到腹透房间,协助患者卧床→检查输液架或吊杆→用75%酒精擦拭操作台→洗手(六部洗手法)→从恒温箱取腹膜透析液与PDA查对(检查液体的浓度并称重并记录)→打开腹膜透析液外包装,取出双联系统,→检查接口拉环、管路、出口赛、腹膜透析液(检查挤压液体,对光检查液体大于5秒)→悬挂腹透液→蓝夹子夹闭入液管路→迅速将腹透液与短管连接→打开短管开关→(引流完毕,关闭短管)折断腹膜液出口塞子及入液管路蓝夹子→腹膜透析液入引流袋,慢数5秒,用蓝夹子关闭出液管路→打开短管灌注腹膜透析液→灌注结束关闭短管开关→打开一次性碘伏帽(检查帽盖内海绵是否侵润聚维酮碘液)→短管与双联系统分离→短管朝下,旋拧碘伏帽至完全闭合,将短管妥善固定→称量透出液并记录→整理用物→协助病人回病房→操作后查对:查对液体、床头卡、PDA执行后信息(口述:是x床xx,腹膜透析换液已经结束了,您今天共换x组液,留腹时间为x,请您一定不要牵拉这个短管。您还有什么需要吗?请好好休息)→洗手(报告操作完毕)。 四、应知应会 1、导管出口处感染有什么征象? 答:(1)导管出口处周围发红;(2)肿胀;(3)触摸时会疼痛;(4)导管出口处
腹膜透析患者的随访与管理
腹膜透析病人的培训与管理 广东省人民医院王利平 与血液透析依赖医生护士进行透析治疗不同,腹膜透析由尿毒症患者在家自行完成透析治疗,患者必须在短时间内从医学知识匮乏的病人角色迅速转换为自行居家透析的自我治疗者角色。在这个过程中,腹膜透析专职护士承担着重要作用。患者能否顺利自行透析、能否保证良好的透析质量、保持更好的生活质量,和腹膜透析专职护士对其的培训和管理息息相关。 合适的透前教育和完善的透前评估不容忽视。腹膜透析置管前可带领患者参观腹透治疗室和培训室,观摩其他患者透析换液过程,并可在模具上进行操作练习,使其对腹膜透析有初步认识和了解,减轻患者对于透析治疗的恐惧和焦虑,帮助患者适应并配合治疗。注意给予正向的心理辅导,加强其依从性的教育。透前评估则应重点评估患者的手眼协调性、文化层次、接受能力、家庭照护体系、依从性,以此制定患者术后的培训计划和长期随访计划。 腹膜透析置管术后的培训是一个系统的工程,初次培训时,护士应根据患者及其家庭情况甄别出最恰当的被培训者,原则上应选择以后长期居家透析的实际操作者和照顾者,一般首选患者本人,然后是家属或保姆。培训内容主要包括腹膜透析换液操作、出口护理以及腹膜透析相关理论知识如并发症的预防和观察、识别及处理等,教会其掌握透析操作和自我管理技能,达到居家安全透析的目的。换液操作的培训是重中之重,应教会环境准备、规范洗手、正确操作、规范记录,并发症方面尤其重视腹膜炎的预防和观察,另外也应教会患者出现紧急情况应如何处理。培训方法则因人而异,因中心而异,操作培训可采用观看录视频资料、观看他人操作、模具操作,逐步有序过渡到独立操作;理论培训则可采用PPT教学、小组教育、大课教学等。无论是操作还是理论培训,ISPD均推荐一对一的培训方法,这样可根据患者的理解和接受能力给予最贴合患者的个性化的培训和教育,效果更佳。培训后必须严格考核,确保患者掌握了所有操作和相关知识,方可出院进行居家透析。 长期随访是是腹膜透析治疗的重要环节,是保障患者长期透析质量的有效方法。负责随访的专职护士最好相对固定,最大程度建立和患者长期良好的护患合作关系,根据患者情况制定合适的随访计划,早期应跟踪患者居家透析治疗操作、居家环境的正确性,待患者适应后应重点强调透析效果的观察和并发症的预防,加强患者长期治疗依从性的管理,以保障患者透析质量和生存质量。 总而言之,规范的培训和管理是腹膜透析成功的保障!
麻醉记录单
完整的麻醉记录包括三个部分:麻醉前拜访,麻醉同意,术中麻醉记录和麻醉后(麻醉后恢复室,术后疼痛治疗)。麻醉前访视为“麻醉前访视记录表”形式,术中麻醉记录和麻醉后恢复室记录为“麻醉记录表”形式,术后镇痛为“术后疼痛”形式治疗记录表”,将其汇总为完整的数据以进行保存。麻醉前就诊记录表的要求,内容和格式[要求]麻醉前就诊记录通常以“麻醉前就诊记录表”的形式出现,该页面是单独的页面,并与患者的病历一起保存。一般项目(1)患者的姓名,性别和年龄。(2)科室,病房,床位和住院号。2.临床诊断:包括需要手术的疾病的临床诊断和其他合并疾病的临床诊断。3.患者重要器官的功能和疾病:主要包括患者的基本生命体征,心血管系统,肺,肝,肾等重要器官系统功能以及伴随的疾病。4.患者身体状况的分类:一般根据美国麻醉医师协会(ASA)的身体分类I,II,III,IV,V,紧急情况为E。5.手术麻醉风险评估:麻醉手术风险通常分为五种根据患者的一般情况和手术类型分类,包括低风险,一定风险,高风险,危急情况,频繁死亡和异常风险。 6.麻醉方法及辅助措施:麻醉方法分为椎管麻醉,神经阻滞麻醉和全身麻醉。辅助麻醉措施包括监测手段,控制性低血压,人工体温过低等。 7.需要说明的其他情况。对于可能引起麻
醉并发症或影响患者安全的情况,需要特殊说明。8.拜访麻醉师的签名9.拜访时间[格式]“麻醉前拜访记录表”如下所示(请参阅附件页)。医院麻醉前检查记录表患者姓名性别年龄年份科室病床临床诊断:建议手术:患者的重要器官功能,疾病状况:基本生命体征:BP mmHg p次/ min r次/分心的血管系统:心功能级高血压冠状动脉心脏病其他肺部:肺功能肺部疾病肝功能肾功能患者的身体状况(ASA分类):I II III IV ve手术麻醉风险评估I级:一般而言,风险相对较小;第二类:存在一定风险;第三类:较高的风险;第四类:高风险;第五类:高风险;危急情况;频繁死亡;异常风险;建议的麻醉方法和辅助措施;椎管内麻醉:连续脊麻麻醉硬膜外麻醉脊麻麻醉神经阻滞:臂丛神经阻滞颈丛神经阻滞其他全身麻醉:静脉麻醉吸入麻醉气管内插管麻醉辅助措施:控制性降压,人工低温中央静脉穿刺穿刺其他导管,导管需要向麻醉医师解释:日期:麻醉同意书的要求,内容格式[要求]麻醉同意书说明患者或患者的家属是否在麻醉前了解麻醉的医疗状况,以及是否愿意承担麻醉的风险。麻醉同意书通常是单独的页面,并保存在患者的病历中。一般项目(1)患者的姓名,性别和年龄。(2)科室,病房,床位和住院号。2.术前诊断:包括需要手术治疗的疾病的诊断和其他合并疾病
麻醉恢复室工作流程
麻醉恢复室工作流程 Document number:PBGCG-0857-BTDO-0089-PTT1998
麻醉恢复室工作流程、护士职责、医生职责及转出标准 第3节麻醉恢复室日常工作 病人应在麻醉医师的直接监视下从手术室送到PACU,最好将床抬高或将病人置于卧位以保证气道通畅。在面罩下给氧以改善可能发生的通气不足、缺氧性通气驱动降低或弥散性缺氧。 一、收治指征 1.凡麻醉后患者未清醒,自主呼吸未完全恢复或肌肉张力差或因某些原因气管导管未拔除者,均应送恢复室。 2.凡各种神经阻滞发生意外情况,手术后需要继续监测治疗者。 3.麻醉患者由麻醉医师护送至麻醉恢复室,必要时与手术医师共同护送。搬运与护送过程中应密切观察病情,防止躁动,防止各种导管脱出,注意呼吸道梗阻,患者保暖等。 4.麻醉医师应向麻醉恢复室医师护士详细交班,包括:
⑴患者姓名、年龄、术前情况、麻醉方式及麻醉中情况、手术方法及手术中的意外情况等等。 ⑵所用麻醉药物、肌肉松弛药、镇痛药的种类、剂量和应用方法等等。 ⑶手术中生命体征(血压、脉搏、呼吸、尿量和体温等)情况,有无险情或重大病情变化等等。 ⑷经过何种治疗性药物处理,效果如何。 ⑸手术中失血量、输血及输液情况、尿量等。 ⑹各种导管,如胸腔、腹腔引流管,胃肠道减压管,动静脉穿刺导管,导尿管等。 ⑺估计术后可能发生的并发症。 5.值班护士立即接受患者,测量血压、脉搏、呼吸、脉氧饱和度等。并向麻醉医师问清有关病情。将患者妥善固定,以免摔伤或擅自拔除各种导管。 二、记录
病人到达PACU,有指征时应吸氧,记录生命体征。手术室的麻醉医师应提供完整记录单给PACU工作人员,并等到PACU工作人员开 始处理方可离开。记录包括如下内容: 1.病人的身份、年龄、手术方法、诊断、既往史摘要、服药史、过敏史、术前生命体征的变化。应记载的特殊情况如耳聋、性格改变或语言障碍。 2.血管内导管的位置和型号。 3.麻醉前用药、抗生素、麻醉诱导和维持用药、麻醉性镇痛药、肌肉松弛药和逆转药,血管活性药、支气管扩张药和其他药物。 4.整个手术过程。对手术的有关问题(如止血是否完善、引流管的处理、体位受限),必须告知PACU的工作人员。 5.麻醉过程,特别是可能影响病人术后早期恢复过程的问题,如化验值、静脉穿刺困难、插管困难、术中血流动力学不稳定或心电图有异常变化。 6.液体平衡情况,包括输液量和种类,尿量,出血量。
术后随访记录
麻醉小结 一:全身麻醉: 1. ASA 评级 2. 选择何种麻醉方式,诱导是否平稳,导管型号,深度,双肺呼吸音。 3. 麻醉效果如何,术中是否平稳。 4. 出室情况,特别注意事项。 二:椎管内麻醉: 1.ASA 评级 2.选择何种麻醉方式,穿刺点的选择,穿刺是否顺利,置管的深度和方向。3.麻醉平面及效果,术中是否平稳。 4.出室情况,特别注意事项。 三:神经阻滞麻醉: 1. ASA 评级 2.选择何种麻醉方式,选择入路,穿刺是否顺利,推药是否有异常。 3.麻醉效果如何,术中是否平稳。 4.出室情况,特别注意事项。 术后随访记录(第一天) 姓名性别年龄科别床号住院号 呼吸系统:呼吸次/min 咽喉疼痛无/有声音嘶哑无/有循环系统:血压KPa(mmHg)心率次/min 消化系统:恶心、呕吐无/有 神经系统:意识清醒/嗜睡/昏迷头痛无/有 四肢肌力及感觉 尿潴留:无/有 穿刺点:疼痛/不痛,红肿/不红肿 其他: 医师 注:阳性症状打(√)年月日 术后随访记录(第二天) 姓名性别年龄科别床号住院号 呼吸系统:呼吸次/min 咽喉疼痛无/有声音嘶哑无/有循环系统:血压KPa(mmHg)心率次/min 消化系统:恶心、呕吐无/有 神经系统:意识清醒/嗜睡/昏迷头痛无/有 四肢肌力及感觉 尿潴留:无/有
穿刺点:疼痛/不痛,红肿/不红肿 其他: 医师 注:阳性症状打(√)年月日 术后随访记录(第三天) 姓名性别年龄科别床号住院号 呼吸系统:呼吸次/min 咽喉疼痛无/有声音嘶哑无/有 循环系统:血压KPa(mmHg)心率次/min 消化系统:恶心、呕吐无/有 神经系统:意识清醒/嗜睡/昏迷头痛无/有 四肢肌力及感觉 尿潴留:无/有 穿刺点:疼痛/不痛,红肿/不红肿 其他: 医师 注:阳性症状打(√)年月日 术后镇痛记录(第一天) 姓名性别年龄科别床号住院号 1、镇痛方法:蛛网膜下腔、硬膜外、静脉、皮下、外周神经阻滞,其他 。 2、镇痛效果:无痛、轻痛、中度痛、剧痛。 3、并发症 ①呼吸困难无/有、频率次/min,SPO2%。 ②血压mmHg、心率次/min。 ③过渡嗜睡/过渡镇静无/有。 ④恶心、呕吐无/有。 ⑤瘙痒无/有。 ⑥尿潴留无/有。 ⑦下肢运动阻滞无/有。 ⑧下肢疼痛、麻木无/有。 医师 注:阳性症状打(√)年月日 术后镇痛记录(第二天) 姓名性别年龄科别床号住院号 4、镇痛方法:蛛网膜下腔、硬膜外、静脉、皮下、外周神经阻滞,其他
麻醉恢复室工作操作规范
麻醉恢复室工作流程、护士职责、医生职责及转出标准 第3节麻醉恢复室日常工作 病人应在麻醉医师的直接监视下从手术室送到PACU,最好将床抬高或将病人置于卧位以保证气道通畅。在面罩下给氧以改善可能发生的通气不足、缺氧性通气驱动降低或弥散性缺氧。 一、收治指征 1.凡麻醉后患者未清醒,自主呼吸未完全恢复或肌肉张力差或因某些原因气管导管未拔除者,均应送恢复室。 2.凡各种神经阻滞发生意外情况,手术后需要继续监测治疗者。 3.麻醉患者由麻醉医师护送至麻醉恢复室,必要时与手术医师共同护送。搬运与护送过程中应密切观察病情,防止躁动,防止各种导管脱出,注意呼吸道梗阻,患者保暖等。 4.麻醉医师应向麻醉恢复室医师护士详细交班,包括: ⑴患者姓名、年龄、术前情况、麻醉方式及麻醉中情况、手术方法及手术中的意外情况等等。 ⑵所用麻醉药物、肌肉松弛药、镇痛药的种类、剂量和应用方法等等。
⑶手术中生命体征(血压、脉搏、呼吸、尿量和体温等)情况,有无险情或重大病情变化等等。 ⑷经过何种治疗性药物处理,效果如何。 ⑸手术中失血量、输血及输液情况、尿量等。 ⑹各种导管,如胸腔、腹腔引流管,胃肠道减压管,动静脉穿刺导管,导尿管等。 ⑺估计术后可能发生的并发症。 5.值班护士立即接受患者,测量血压、脉搏、呼吸、脉氧饱和度等。并向麻醉医师问清有关病情。将患者妥善固定,以免摔伤或擅自拔除各种导管。 二、记录 病人到达PACU,有指征时应吸氧,记录生命体征。手术室的麻醉医师应提供完整记录单给PACU工作人员,并等到PACU工作人员开 始处理方可离开。记录包括如下内容: 1.病人的身份、年龄、手术方法、诊断、既往史摘要、服药史、过敏史、术前生命体征的变化。应记载的特殊情况如耳聋、性格改变或语言障碍。 2.血管内导管的位置和型号。 3.麻醉前用药、抗生素、麻醉诱导和维持用药、麻醉性镇痛药、肌肉松弛药和逆转药,血管活性药、支气管扩张药和其他药物。
麻醉记录单书写常规
盐城新东仁医院 麻醉记录单书写规范 麻醉记录就是临床麻醉工作中一个不容忽视得环节,麻醉者必须对病人在麻醉手术过程中得情况与变化、采取得处理措施及术后随访等全过程作出及时、真实、确切得记录。麻醉记录不仅有助于确保临床麻醉准确,总结经验教训,提高麻醉技术水平,也为临床麻醉教学、科研提供极为宝贵得第一手材料;此外,还就是举足轻重得法律依据。因此,麻醉记录得优劣就是临床麻醉质量考评得重点之一。 1、总得要求 (1)及时:麻醉术前小结要按时完成记录;麻醉中管理在麻醉中完成;麻醉小结应在麻醉结束24小时内完成;麻醉后应随访72小时,每次随访须立即记录医学教育网收集整理。 (2)准确:按实查结果,准确无误,实事求就是记录原始数据与 过程,记录“符号”必须按麻醉记录单左侧样板,切勿自设“符号”。 (3)清晰;字体正楷,字迹清楚,字得大小不应超出格子。 (4)完整:每一项目必须有内容或“/、“未查”,不能有空格, (5)一致:正副页记录必须一致。 2、麻醉前访视 (1)病史复习:首先要详细复习全部住院病史记录,然后有目得地追询与麻醉有关得病史,着重了解。 ①主诉现病史:了解发病以来得症状,体征及演变过程,了解与麻醉用药有相互作用得一些治疗用药得时间、剂量。
②既往史及个人史:了解个人嗜好,有无吸服麻醉毒品成瘾史,有无长期使用安眠药史,有否怀孕等,特别注意与麻醉有关得疾病,同时追问曾否发现过心肺功能不全或休克等症状。 ③麻醉手术史:做过哪些手术,用过何种麻醉药与麻醉方法,麻醉中及麻醉后得情况,有无并发症或后遗症。 ④过敏史:有无药物(包括麻醉药)过敏史。 (2)全身情况:体检、化验、特殊检查。通过视诊观察病人有无发育不全,营养障碍、贫血、脱水、紫绀、发热、消瘦或过度肥胖,注意体温,测定血压、脉搏与呼吸、体重,身长、ASA评级,了解血、尿、粪、出疑血时间等常规检查、特殊检查得结果,针对与麻醉实施有密切关系得器官与部位进行重点复查,包括呼吸系统、心血管系统、脊柱、颈部、口腔与体表器官。对拟施复杂大手术得病人,或与常规检查有明显差异者,或合并有各种内科疾病时,尚需进一步作有关得实验室检查与特殊功能测定,必要时请有关专科医师会诊,商讨进一步得术前准备措施,按会诊要求作好记录。 (3)术前评价:根据麻醉前有关访视结果包括病史、体检测与实验室资料,全面了解手术病人得全身状态与某些特殊病症;明确全身状态与器官功能存在哪些不足,麻醉前尚需做哪些积极处理;明确器官疾病与特殊病情得危险所在,手术中可能出现得并发症及其防治措施;结合手术类别,对病人接受本次麻醉与手术得耐受力进行综合分析与评价,简明扼要地填写在病情估计栏内。 (4)麻醉前用药:麻醉前为减轻病人精神负担与完善麻醉效果,
