颅脑损伤急诊服务流程
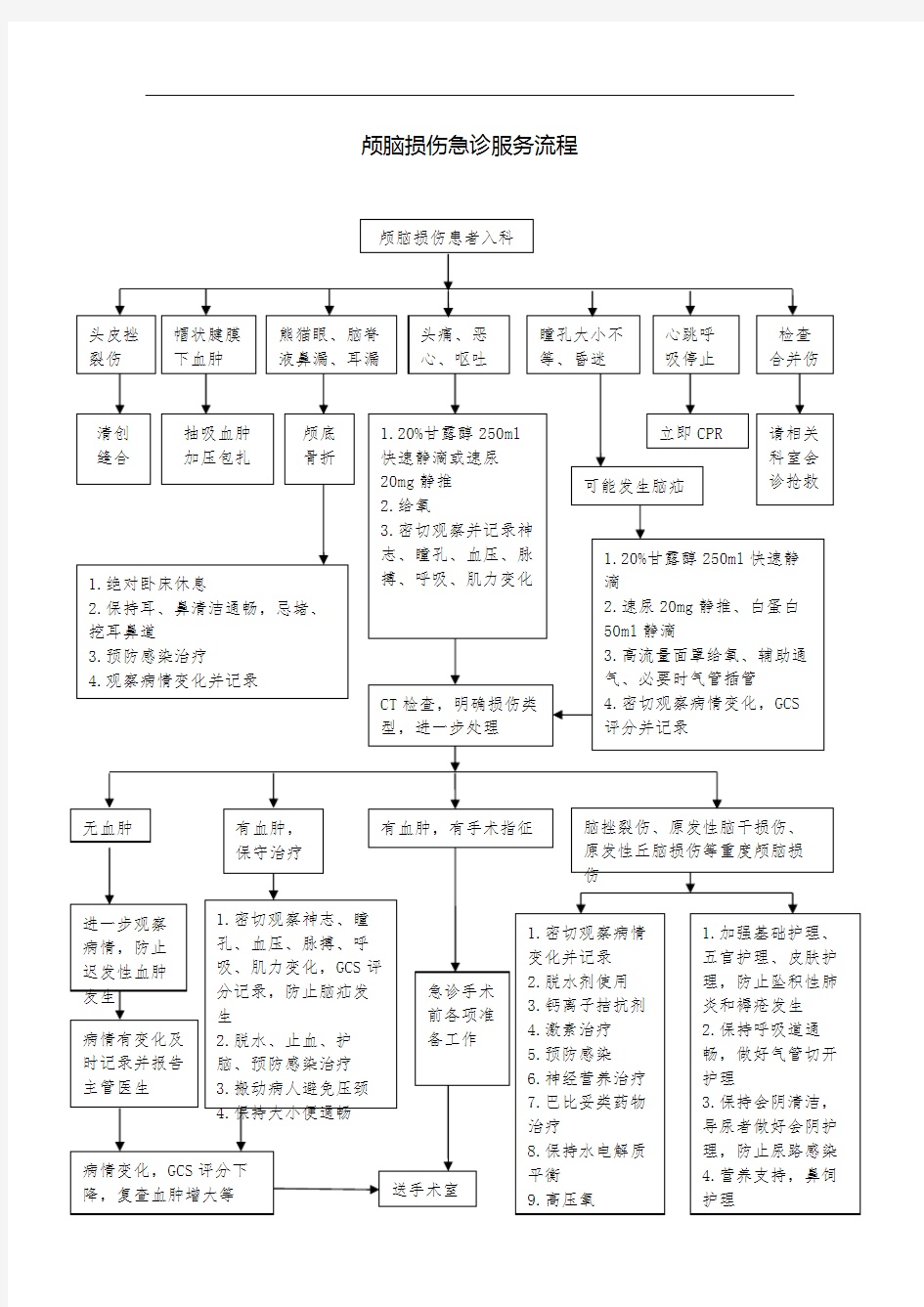
颅脑损伤急诊服务流程
急诊科急性颅脑损伤临床诊疗指南
急诊科急性颅脑损伤临床诊疗指南 急性颅脑损伤的现场急救处理 (一)初步检查 1. 头部伤情:有无头皮血肿、裂伤、头皮大面积撕脱、活动性出 血、脑脊液漏、脑组织溢出、颅骨骨折。 2. 生命体征: (1)呼吸功能:观察有无发绀、呼吸急促、缺氧、呼吸暂停、窒息情况。 (2)循环功能:有无脉搏细速、过缓或不齐、低血压、休克等征象。 3.其他部位的严重损伤:如胸腹部及肢体的损伤。 (二)伤情判断:除呼吸循环功能外,在颅脑损伤现场的伤情判断目前主要是采用临床分级结合格拉斯哥昏迷评分法(Glasgow Coma Scale,GCS),将颅脑损伤分为3 级。 (三)现场抢救:颅脑损伤的病人急救能否取得效果的关键,在于急救人员能否进行正确和及时的现场抢救,急救人员应在快速、简洁地了解患者的受伤时间、地点、原因及过程后,立即对头部和全身情况的迅速认真的检查,在综合病史及初步检查情况做出病情判断后随即开始现场急救。现场急救的重点是呼吸与循环功能的支持,及时纠正伤后发生的呼吸暂停与维持血压的稳定。现
场急救顺序为: 1.保持呼吸道通畅:急性颅脑损伤的病人由于多因出现意识障碍而失去主动清除分泌物的能力,可因呕吐物或血液、脑脊液吸入气管造成呼吸困难,甚至窒息。故应立即清除口、鼻腔的分泌物,调整头位为侧卧位或后仰,必要时就地气管内插管或气管切开,以保持呼吸道的通畅,若呼吸停止或通气不足,应连接简易呼吸器作辅助呼吸。 2.制止活动性外出血:头皮血运极丰富,单纯头皮裂伤有时即可引起致死性外出血,开放性颅脑损伤可累计头皮的大小动脉,颅骨骨折可伤及颅内静脉窦,同时颅脑损伤往往合并有其他部位的复合伤均可造成大出血引起失血性休克,而导致循环功能衰竭。因此制止活动性外出血,维持循环功能极为重要。现场急救处理包括: (1)对可见的较粗动脉的搏动性喷血可用止血钳将血管夹闭。(2)对头皮裂伤的广泛出血可用绷带加压包扎暂时减少出血。在条件不允许时,可用粗丝线将头皮全层紧密缝合,到达医院后需进一步处理时再拆开。 3)静脉窦出血现场处理比较困难,在情况许可时最 好使伤员头高位或半坐位转送到医院再做进一步处理。 (4)对已暴露脑组织的开放性创面出血可用明胶海绵贴附再以干纱布覆盖,包扎不宜过紧,以免加重脑组织损伤。 3.维持有效的循环功能:单纯颅脑损伤的病人很少出现休克,
临床护理路径在重型颅脑损伤急诊救护中的应用
临床护理路径在重型颅脑损伤急诊救护中的应用 韦微光 摘要目的:探讨临床护理路径在重型颅脑损伤急诊救护中的应用效果。方法:将120例急诊救治的重型颅脑损伤患者随机分观察组和对照组各60例,对照组按常规的急救流程进行抢救,观察组按临床护理路径进行抢救。比较两组患者的急救时间、病情稳定、并发症、死亡率。结果:观察组患者急救时间、并发症发生情况、死亡率均低于对照组,观察组病情稳定例数明显高于对照组,差异有统计学意义(P<0.05)。结论:临床护理路径应用于重型颅脑损伤急诊救护中可缩短患者急救时间,减少并发症,降低死亡率,提高生存质量。 关键词临床护理路径;重型颅脑损伤;急诊救护doi:10.3969/j.issn.1672-9676.2012.23.033 重型颅脑损伤是神经外科中常见的临床危急症,据国内文献统计占创伤性疾病的第二位,其中重型颅脑损伤病死率占35%左右[1]。重型颅脑损伤患者伤势紧急,病情危重,且复杂多变,并发症多,死亡率高[2]。因此,对患者实施快速有效的急诊救护是减少并发症,降低死亡率,提高生存质量的关键。我院急诊科对60例重型颅脑损伤患者实施临床护理路径,取得了满意效果,现报道如下。 1资料与方法 1.1临床资料选择2011年1月 2012年1月在我院急诊救护的重型颅脑损伤患者120例,男65例,女55例。年龄3 76岁,平均42岁。所有患者均有外伤史,入院后均进行头颅CT检查。其中硬脑膜下血肿36例,硬膜外血肿15例,重度开放性损伤20例,脑挫裂伤39例,颅底骨折5例,蛛网膜下腔出血6例,脑干损伤5例。将其随机分为观察组和对照组各60例。两组患者在年龄、性别、致伤原因、损伤类型和GCS评分等方面比较无统计学意义(P>0.05),具有可比性。1.2治疗与急救方法对照组按常规急救措施救治,观察组按临床护理路径进行急救。在急诊救护中,由1名护士专门负责填写临床护理路径表及抢救记录单,并协助抢救,每完成一项内容在其后打“√”,并由执行护士签名。抢救中出现特珠情况则在变异项中填写并签名,抢救结束后填写抢救所用时间、病情稳定例数、并发症发生情况及死亡情况。具体急救措施:(1)救护准备。一切急救物品、药品处于备用状态。救护车上配备必要的通讯设备,遇重大、复杂、批量、紧急抢救的危重伤员时,上报院总值,通知抢救小组成员在患者到达之前做好准备,并通知相关科室做好准备。(2)现场急救。首先争分夺秒地抢救心搏骤停、窒息、开放性气胸、大出血等危及患者生命的伤情。对于神志清醒的患者,可以让其自叙病情,观察患者全身活动情况;对于颈、腰部疼痛的患者让其平卧,搬运时保持头颅、颈部和躯体处于水平位置;昏迷患者平卧,头部后仰并偏向一侧,及时清除咽部的血块和呕吐物,并注意吸痰。舌根后坠者放置口咽通气管,必要时气管内插管或气管切开;有活动性出血者要现场处理,用纱布、绷带包扎伤口止血。记录受伤经过和检查发现的阳性体征以及急救措施和药物。(3)转运救护。转运危重患者时告知其家属病情及转运途中的风险并签字。转运途中应加强监护,观察病情,保持呼吸道通畅。若发生意外情况,应遵从就近救治的原则,可将患者转送到距离较近的具有CT检查及神经外科手术条件的医院进行救治。(4)急诊室救护。①配合医师做好接诊。详细了解受伤情况和时间,伤后神志是否清醒,有无中间清醒期,呕吐及肢体活动障碍等。若患者无外出血而有休克征象应协助医师查明有无头部以外部位的损伤。②密切观察病情。神志改变:由于颅内血肿引起颅内压增高,患者在进入继发性昏迷之前可出现头痛和频繁呕吐,躁动不安。生命体征:观察生命体征时为了避免患者躁动影响准确性,应先测呼吸,后测脉搏,最后测血压,如患者出现血压升高,脉搏减慢,呼吸深慢,提示有颅内压增高;呼吸鼾声、叹息及抽泣样呼吸,提示病情危重。瞳孔:注意观察两侧瞳孔的形状、大小和对光反射情况,如瞳孔对光反射消失,眼球固定伴深昏迷多为临终前表现;若受伤后瞳孔正常,然后一侧瞳孔先缩小渐之进行性变大,且对光反射减弱或消失,是小脑幕切迹疝的征兆。③立即吸氧,流量3 5L/min,若呼吸换气量明显下降者,应采用机械辅助呼吸以改善脑缺氧,预防脑水肿。④迅速建立有效静脉通道,并注意静脉通道部位的选择。颅脑、上肢、颈胸部损伤静脉通道首选下肢。保持静脉通道通畅,准确调节输液速度,既要防止输液过快加重脑水肿,又要保证所需液体及药物及时输入。根据医嘱给予甘露醇、地塞米松、呋塞米等以降低颅内压。⑤保持呼吸通道畅,昏迷患者平卧位,头偏向一侧,抬起下颌或放置口咽通气管,及时清除口咽部分泌物,并注意吸痰[3]。⑥留置尿管,观察尿量、颜色、性质,抽血,交叉配血及必要的血液检查。(5)开通绿色通道。医师和护士严密护送下行CT及其他检查,确诊后送病房住院或急诊手术。1.3统计学方法采用PEMS3.1软件进行分析处理,计量资料采用(x?s)表示,采用t'检验;计数资料采用χ2检验。检验水准α=0.05。 2结果 2.1两组患者急救时间比较(表1) 表1两组患者急救时间比较(min,x?s) 组别 对照组 观察组 t'值 P值 例数急救时间 6040.49?18.22 6021.33?9.14 7.2808 <0.05 · 95 · 护理实践与研究2012年第9卷第23期(上半月版) 作者单位:543000广西梧州市人民医院 韦微光:女,大专,主管护师
院前急救科脑卒中诊疗规范及流程图
急性脑卒中诊疗规范 卒中是由脑局部血供异常而引起的神经功能损伤,并可导致脑损伤。卒中可分为缺血性卒中和出血性卒中两大类,约有85%为缺血性卒中。缺血性卒中多由脑血管闭塞引起,通常包括短暂性脑缺血发作(TIA)、栓塞和血栓形成。出血性卒中多由脑动脉破裂引起,伴有血管痉挛。包括脑出血和蛛网膜下腔出血。 诊断依据 1.病史:多有高血压、心脏瓣膜病史或长期脑动脉硬化症状或短暂性脑缺血发作。部分患者以往有头痛发作史。中老年人较多见。部分患者有头痛、头晕、肢体麻木、无力、呕吐等前驱症状。脑出血、蛛网膜下隙出血多数在活动状态时(如激动、用力)起病。脑梗死常于睡眠中或安静休息时发病,发病后几天常有症状加重过程。 2.症状与体征: (1)病情轻重不一,轻者仅有头痛、呕吐,重者全脑症状显著。这些取决于出血和缺血的原发部位,出血量,血肿的扩延方向,缺血波及范围,以及脑水肿、脑压升高等病理改变的情况。 (2)多数病人以突然头痛为首发症状,继而呕吐、瘫痪、意识障碍等。 (3)部分患者表现为眩晕、眼球震颤、复视、吞咽困难、构音障碍、声嘶、呃逆、同向偏盲、皮质性失明、眼肌麻痹、肢体共济失调、感觉障碍等。 (4)患者可能出现生命体征、瞳孔改变及脑膜刺激征等。 救治要点 在院前难以区分脑卒中的具体类型,故应稳定病情,适当对症处理并及时转送医院。卒中处理的要点可记忆为7个“D”:即发现(detection)、派遣(dispatch)、转运(delivery)、进人急诊(door)、资料(data)、决策(decision)和药物(drug)。每一个环节的处理都应熟练而有效。 1.保持呼吸道通畅,吸氧。 2.严密监测意识、瞳孔、生命体征等变化。 3.控制血压:脑卒中时可能出现反应性高血压,由于院前的条件有限,时间短暂,不宜使用降压药品。血压过高或过低时,可适当选用缓和的升压药或降压药,使血压逐渐降低至160/90mmHg上下。 4.降低颅内压:急性期伴脑水肿者可用20%甘露醇静脉滴注,或呋塞米(速尿)、地塞米松静注,以上药物可配合使用。 注意点 1.及时转送医院十分重要。急救医疗服务系统(EMSS)应优先处理和转运有症状和体征的急性缺血性卒中患者,以便在发病后1小时内行溶栓治疗。 2.应用甘露醇等渗透性脱水剂过程中,其用量及药液滴速应视心功能而定。 3.脑血管意外的病因鉴别往往需要CT确定,院前不宜贸然使用止血药或扩血管药。 转送注意事项 1.转送途中注意监测生命体征。 2.保证气道通畅并吸氧。 页脚内容1
重型颅脑损伤抢救流程
重型颅脑损伤应急预案及急诊抢救流程 (一)适用范围: 重型颅脑损伤患者。 (二)目的: 降低颅脑损伤患者的病死率和致残率。 (三)抢救步骤: 1.保持呼吸道通畅:采取侧卧位或平卧位, 头偏向一侧,以利于呼吸道分泌物排出, 防止呕吐物误吸引起窒息,舌后坠阻塞呼吸道时应插入气管导管或用舌钳将舌拉出,必要时可行气管切开。 2.迅速建立静脉通道,脑疝病人应遵医嘱快速静脉滴注脱水剂20%甘露醇125ml或速尿20-40mg静脉推注,降低颅内压。 3.纠正休克:快速输液扩容治疗抗休克, 必要时输血,同时保持平卧,注意保暖。 4.体位:术前术后均应抬高床头15-30度,以利静脉回流,减轻脑水肿,有脑脊液鼻漏者,需半卧位,有脑脊液耳漏者,头偏向患侧,以便引流,防止脑脊液逆流造成颅内感染。 5.预防颅内感染:开放性颅脑损伤应及时清创及应用抗生素,有脑脊液耳、鼻漏者要注意保持耳、鼻孔及口腔的清洁,尽可能避免挖鼻孔、打喷噎和咳嗽, 严禁阻塞, 用水冲洗耳、鼻及经鼻吸痰和插胃管,以免引起逆行感染。 5.高热护理:体温高时应及时给予降温,保持体温在正常或接近正常范围内,可采用药物及物理降温两种方法,对中枢性高热多以物理降温为主, 如酒精擦浴、冰袋降温,必要时进行低温冬眠疗法。 6.躁动病人谨慎使用镇静药, 应由专人看护, 给予适当约束,防止坠床及意外发生。 7.加强基础护理,对于昏迷病人要注意保暖,定时翻身拍背,清理呼吸道,预防坠积性肺
炎。 8.完善各项检查:心电图、三大常规检查。 9.术前准备:头部备皮、合血、选用合理抗菌素皮试。 10.非手术患者做好基础护理、皮肤护理。 11.实时做好抢救护理记录。 12.及时请神经外科医师会诊同时协助转神经外科进一步治疗。 重型颅脑损伤抢救流程
脑卒中诊疗流程图
院前急救科脑卒中诊治流程 气道阻塞 呼吸异常,频率变化 呼之无反应,无脉搏 到现场后立即一般评估、监测生命体征(T 、P 、R 、BP 、 SaO 2 )记录发病和就诊时间、体格检查(包括神经系统检查)。追问有无高血压、心脏瓣膜病史或长期脑动脉硬化症状病史 接警可疑脑卒中患者:头痛、肢体麻木无力、偏瘫、眩晕、昏迷等症状,立即出诊 ● 清除气道异物,保持气道通畅:大管径管吸痰 ● 紧急气管切开或插管、机械通气 心肺复苏 初步可疑脑卒中,给予吸氧、静脉液路建立,保持呼吸道通畅,吸氧 1.保持呼吸道通畅,吸氧。 2.严密监测意识、瞳孔、生命体征等变化。 3.控制血压:脑卒中时可能出现反应性高血压,由于院前的条件有限,时间短暂,不宜使用降压药品。血压过高或过低时,可适当选用缓和的升压药或降压药,使血压逐渐降低至160/ 90mmHg 上下。 4.降低颅内压:急性期伴脑水肿者可用20%甘露醇静脉滴注,或呋塞米(速尿)、地塞米松静注,以上药物可配合使用。以及保护脑细胞药物应用。 无上述情况或经处理解除危及生命的情况 联系急诊说明病情 以上检查10分钟内完成,尽快转运。送入脑卒中急诊绿色通道 进入脑卒中急诊救治绿色流程: 1. 病史采集和体格检查,进行NIHSS 评估 2. 行CT 、MRI 、血常规、血型、凝血系列化验、血管超声、经颅多普勒等检查 3. 测量生命体征 4. 检查心电图 5. 急性期伴脑水肿者可用20%甘露醇静脉滴注,或呋塞米(速尿) 、地塞米松静注,保护脑细胞药物等。必要时通知神经内科医生联合抢救(45分钟内完成) TIA : 留观或收住院(神经内科) 一般治疗 抗血小板聚集药物 神经细胞保护剂 调控血压 活血化瘀中药 健康指导 急性缺血性脑卒中 收住院(神经内科) 抗血小板聚集药物 符合溶栓标准者尿激酶150万u 或rPTA 药物溶栓: (发病时间<3小时 18岁<年龄<80岁 无出血倾向者) 神经细胞保护剂 调控血压 活血化瘀中药 血管内介入 健康指导 与急诊医生病情交接 蛛网膜下腔出血 收住院(神经外科) 一般治疗 调控血压 抗脑血管痉挛药物 止血药物 神经细胞保护剂 中成药治疗 处理并发症 血管内介入治疗 有手术指征者行外科手术 脑出血 收住院(神经内科或神经外科) 一般治疗 调控血压 止血药物 神经细胞保护剂 中成药治疗 处理并发症 有手术指征者行外科手术
急性脑卒中抢救流程
急性脑卒中抢救流程 经病史询问及查体、监测生命体征、判断意识、神经定位体征考虑系脑卒中病人进入绿色通道 经评估病情稳定者 10分钟内CT检查 CT未见出血,考虑系缺血性卒中 收入神经内科治疗(必要时请神经内科急会诊) 1、若血压大于220/120mmHg酌情给予降压药。若溶性的病人,血压应控制在180/110mmHg以下。 2、运用甘露醇等降压颅内压 3、根据病情超早期溶栓治疗:尿激酶100-150万U 4、尽早抗血小板聚集治疗:阿司匹林 5、抗脑血管痉挛 6、病情允许允介入手术治疗 CT提示脑出血 收入神经外科(必要时请神经外科急会诊) 经评估病情不稳定者立即组织科内人员抢救同时请神经内外科会诊 1、呼吸减弱或停止:吸氧、建立人工气道、机械通气。 2、休克血压:允林格氏液扩容,必要时加血管活性药物。 3、收缩压大于200mmHg舒张压大于110mmHg的酌情给予降压药。 4、脑疝形成:甘露醇脱水,必要时加速尿。 5、立即下病危、做好沟通。
经抢救病情有好转,根据会诊医师意见由会诊医师、急诊医师、急诊科护士陪同行CT检查,如病情允许在30分钟之内完成抢救并CT检查。 CT示缺血性脑卒中,由神内科医师及急诊科护士陪同收入神内科 CT示脑出血,由神外科医师及急诊科护士陪同收入神外科或手术室收入专科病人,会诊后专科医师均为首诊医师,急诊科医师协助处理病人 病人收入专科后,急诊科医师回科室完成绿色通道登记,凡行抢救患者于抢救记录本上完成抢救记录 途中患者病情加重,立即就地处理后再将患者送回急诊科进行抢救,由急诊科医师完成病历书定写及相关记录,会诊医师完成会诊记录。经抢救处理后患者病情仍危重,无法外出检查者,继续于急诊科抢救,同时办理住院手续。急诊科医师负责处理病人,同时完成病历书写及相关记录,会诊医师完成会诊记录及指出处理意见后方可离开。 未收入专科患者,急诊科医师仍为首诊医师,同时负责患者所有抢救及诊治工作,在抢救患者之后(或同时)嘱家属办理入院手续及补交费用
院内发生急性卒中的应急预案和处理流程[严选资料]
附件1 信阳市第三人民医院 院内急性脑卒中的应急预案 一、总则 1、院内急性卒中是指患者候诊或就诊过程中突然发生的卒中事件。 2、卒中突发事件包括缺血性卒中和出血性卒中。 3、当发生上述突发事件时,神经内科工作人员必须于第一时间达到现场进行处理。 4、神经内科主任应根据事件的性质、涉及的学科及人员数量、所需调用的急救设备、药品及医疗器械等情况向医务科、主管院长汇报,并建议启动应急预案。 二、人员准备 1、在神经内科出诊的医生及后勤、安全保障部门的负责人、科长应保证通讯畅通,随时准备应对突发事件。 2、神经内科即刻组成急救小组,组长为接诊的最高职称医师。 3、神经内科与医院相关部门(急诊科、心电图室、B超室、放射科、药剂科、检验科、门卫等)主任,负责将《应急预案》灌输到本科室每一位医师、技师、护士及员工,并定期进行演练。 三、报告制度 1、第一时间接诊的医生一旦发现有突发事件发生,第一时间必须立即据实向在场上级医师报告,不得隐瞒、缓报,报告内容主要是突发疾病患者的基本状况及初步印象。
2、第一时间接诊的医生及时向分管院长报告。 四、应急预案 1、主要责任科室为神经内科、急诊科、各临床科室及辅助科室(心电图室、B超室、放射科、药剂科、检验科等)及安全、后勤保障部门、门卫等。 2、各责任科室应定期组织全体人员进行相关知识、技能的培训及演练,并储备一定数量的抢救药品、医用耗材、器械及设备。 3、“第一目击”者,在求助其他人员如:医师接诊后应立即报告院内医疗急救快速反应小组(内部电话:6210197,报告的同时应立即给与患者处理,为组织抢救争取宝贵的时间。 五、神经内科主任作为总协调员 依据患者的情况,应即刻组织以神经内科医师为主的急救小组开展急救工作。任何科室、任何个人不得以任何借口拒绝参加救治工作,且神经内科医师为救治工作的主诊医师,护士及相关部门工作人员密切配合开展救治工作。
颅脑损伤急诊护理措施
颅脑损伤急诊护理措施 发表时间:2016-06-13T11:27:04.000Z 来源:《健康前沿》2016年3月作者:陈小妹 [导读] 重型颅脑损伤患者一般病情都较为严重。 广西中医药大学第一附属医院急诊科:陈小妹摘要重型颅脑损伤患者一般病情都较为严重,同时由于突发状况就要求在急救和护理的过程中更加快速准确的做到相应的急救处理,只有急救和护理得当才能保证以后的治疗顺利,才能更好地保障患者的生命安全。本文对重症颅脑损伤患者的急救和护理进行了相关探讨,从急救和护理两个必须的方面按照急救护理的正常顺序进行一一的介绍和分析,同时也认识到急救护理对挽救患者生命的重要性。 关键词 1 病例介绍 患者,李峰,男性,43岁,入院原因为因车祸而导致的外伤你使得患者出现神志不清的状况一小时,急诊入院。通过对患者陪同人员的简单了解得知患者是在一小时前因为车祸导致受伤,具体受伤过程不详。患者在受伤后当朝神志不清,可以回应他人对他的呼叫,但是不能对答。其他部位并未受伤,四肢均可活动,头部伤口出血量多,难以止住。在右侧外耳道有出血现象,量中。患者无高热情况,无四肢抽搐情况,无呼吸困难情况,无口吐白沫情况。在之前患者没有经过诊治。通过对头颅的CT发现,在右侧颞枕部位硬膜外血肿,幕上幕下都有表现,存在大面积脑挫裂伤,在蛛网膜下腔出现出血现象,右颞骨骨裂,颅底骨裂,颅内积气,蝶窦积液,中线还居中。经过及时的急救护理以及手术最终患者得到康复。 2 护理体会 2.1 院前急救准备 医院里的急诊科室已经和120进行联网,建立起120的终端预警模式,在120接到求救以后,在患者到达医院急诊室以前,120就已经发出了相关信息,作出求救预警。通过互联网手段将患者的性别、年龄、所受伤害和当前的状况以及多长时间以后可以到达医院等等相关信息控制医院的急诊室。医院急诊室内的护士根据所得到的信息即将到来的患者急救进行充分准备,例如抢救车、监控仪器、气管插管盘、呼吸机、输液液体以及相关记录等,同时将相关信息告知急诊室医生,让医生进行充分的了解并做好准备。 2.2 院内急救措施 在急诊室内对患者进行及时而具有针对性的急救措施是保证对患者救助成功率的关键,只有及时而井然有序的采取相对应的措施,才能使急救更加有效从而挽回患者的生命。具体来说有以下措施。 2.2.1 保持呼吸道通畅 当患者进入抢救室,首先要对患者呼吸情况进行检查,保持患者的呼吸道通畅,这是为了防止加重患者脑缺氧的情况。同时要仔细检查患者口鼻内是否有呕吐物以及分泌物,在患者鼻腔内部发现少量分泌物,于是马上进行了清除。在清除以后由于患者还存在着轻微的呕吐现象,是患者的头部向一侧偏转,以防止患者窒息,同时用呼吸器让患者吸氧。在这里值得注意的是,有些患者还存在着舌后坠患的情况,这就需要在急救过程中给予口咽通气管。同时观察患者当前的呼吸频率、节律、幅度以及血氧饱和度的情况,患者在进入急救室一度出现呼吸衰竭的情况,所以根据这种情况立即使用了气管插管、机械通气等方法。 2.2.2 密切观察病情变化 在患者进入抢救室内,对患者意识是否清醒加以判断是对重型颅脑损伤患者受伤程度以及伤势发展情况的最可靠的判断依据。在重型颅脑损伤情况下,患者必然会出现不同等级的意识障碍情况,而针对这种情况可以使用语言对话、声言以及触觉疼痛刺激的方法对患者当前所具有的思维能力和反应能力以及动作等状况进行判断。而在这种观察过程中患者所表现出的不同反应会体现出患者不同的情况。例如患者出现昏迷清醒再昏迷的状况一般是患者硬膜外血肿的变化过程;如果患者在受伤以后昏迷程度一再加深,一般是由于急性颅内压增高或有脑疝气所导致的;如果在受伤后马上进入深度昏迷说明原发性损伤程度较深;如果深度昏迷患者受到刺激以后表现出眨眼、咳嗽、吞咽等表现说明患者的情况有所减缓。 该患者对语言以及声音的反应不大,但是对触觉性刺激有一定反应,出现了轻微的眼皮抽动情况,说明受伤情况相对较重,但是还可以对自己有何反应,还具有意识。 2.2.3 伤口处理 在对伤口处理的过程中,应该迅速而准确地了解患者受伤的原因,同时转达给医生并配合医生这些患者当前的受伤部位和情况进行快速而准确的检查。在具体实施方面,首先对受伤部位进行全面的确定,在对患者检查的过程中根据情况进行判断,分析出患者是否会有多发伤或者内出血等情况,通过这些结论帮助检查。对于出血的伤口应该进行及时的清理和包扎,对患者的骨折部位需要予以固定。 在对待患者检查以后发现该患者头部伤口出血量多,难以止住。在右侧外耳道有出血现象,量中。再后来经过对头颅的CT发现,在右侧颞枕部位硬膜外血肿,幕上幕下都有表现,存在大面积脑挫裂伤,在蛛网膜下腔出现出血现象,右颞骨骨裂,颅底骨裂,颅内积气,蝶窦积液,中线还居中。身体其他部位有轻度擦伤。针对这些情况进行了对伤口的清理和包扎。 2.3 并发症的观察及护理2. 3.1 休克的观察及抢救 在对休克的观察方面,重型的颅脑损伤的急救一般为多种伤病情况,对脑部的损伤范围大,出血量较多,对呼吸循环功能有着极大的干扰作用,可以直接导致患者的休克发生。如果患者发生休克,就会在原发性脑损伤的基础上脑部血流情况不稳,脑部的血流进一步减少,对脑部的损伤更加严重。根据这种情况,我们认为对患者意识、瞳孔状况、排尿量的变化进行时是实在实时的观测可以对休克时早期的表现,例如心率加快、口渴、焦虑不安、出汗、面色惨白、排尿量变少的情况,争取对休克的情况提前发现,做好实际的应对处理,对脑部功能的恢复起到有力的作用。 2.3.2 颅内高压的观察及护理
重型颅脑损伤抢救流程
重型颅脑损伤抢救流程-标准化文件发布号:(9456-EUATWK-MWUB-WUNN-INNUL-DDQTY-KII
重型颅脑损伤应急预案及急诊抢救流程 (一)适用范围: 重型颅脑损伤患者。 (二)目的: 降低颅脑损伤患者的病死率和致残率。 (三)抢救步骤: 1.保持呼吸道通畅:采取侧卧位或平卧位, 头偏向一侧,以利于呼吸道分泌物排出, 防止呕吐物误吸引起窒息,舌后坠阻塞呼吸道时应插入气管导管或用舌钳将舌拉出,必要时可行气管切开。 2.迅速建立静脉通道,脑疝病人应遵医嘱快速静脉滴注脱水剂20%甘露醇125ml或速尿20-40mg静脉推注,降低颅内压。 3.纠正休克:快速输液扩容治疗抗休克, 必要时输血,同时保持平卧,注意保暖。 4.体位:术前术后均应抬高床头15-30度,以利静脉回流,减轻脑水肿,有脑脊液鼻漏者,需半卧位,有脑脊液耳漏者,头偏向患侧,以便引流,防止脑脊液逆流造成颅内感染。 5.预防颅内感染:开放性颅脑损伤应及时清创及应用抗生素,有脑脊液耳、鼻漏者要注意保持耳、鼻孔及口腔的清洁,尽可能避免挖鼻孔、打喷噎和咳嗽, 严禁阻塞, 用水冲洗耳、鼻及经鼻吸痰和插胃管,以免引起逆行感染。 5.高热护理:体温高时应及时给予降温,保持体温在正常或接近正常范围内,可采用药物及物理降温两种方法,对中枢性高热多以物理降温为主, 如酒精擦浴、冰袋降温,必要时进行低温冬眠疗法。 6.躁动病人谨慎使用镇静药, 应由专人看护, 给予适当约束,防止坠床及意外发生。
7.加强基础护理,对于昏迷病人要注意保暖,定时翻身拍背,清理呼吸道,预防坠积性肺炎。 8.完善各项检查:心电图、三大常规检查。 9.术前准备:头部备皮、合血、选用合理抗菌素皮试。 10.非手术患者做好基础护理、皮肤护理。 11.实时做好抢救护理记录。 12.及时请神经外科医师会诊同时协助转神经外科进一步治疗。
颅脑损伤急危重伤病标准及诊疗规范
第一部分院前医疗急救 二、院前医疗急救流程 指挥调度中心受理急救呼叫电话。 接受指挥调度中心指令,2分钟内派出救护车。 在途中,通过电话与患者或第一目击者联系, 指导自救并进一步确定接车地点。 到达现场后,对患者进行初步诊断和现场救治。 告知病情、确定转送医院(向病人或第一目击 者告知病情,联动“110”确定转送医院)。 将患者的病情、救治情况及拟送达医院等相关 信息报告指挥调度中心,建立抢救绿色通道。 转运途中,陪伴患者身边,进行严密监护,确 保途中安全。 到达医院后,与接诊人员就病情与处置进行交 接。 完成任务,随时准备接受新的任务。 三、需要急救患者的生命体征 (一)心率 <50次/分或心率 >130次/分。 (二)呼吸 <10次/分或呼吸 >30次/分。 (三)脉搏血氧饱和度<90%。 (四)血压:收缩压<85mmHg 舒张压<50mmHg或收缩压>240mmHg 舒张压>120mmHg。 四、危重症的院前医疗急救诊疗规范 6.颅脑损伤。
(1)判断生命体征,呼吸、心跳停止者应立即进行心肺复苏。 (2)头部受伤引起严重的外出血,依据病情给予包扎止血。 (3)保持呼吸道通畅,清理口咽部异物,必要时气管插管。 (4)通气与吸氧。 (5)对脑脊液鼻或耳漏者,应将病人侧卧防止舌根后坠,将头部稍垫高,使流出的液体顺位流出,严禁用水冲洗,严禁用棉花堵塞耳、鼻。 (6)开放静脉通道,密切观察颅内压变化,酌情使用降颅压药物。 (7)持续监测生命体征。 第二部分医院急诊科 一、急诊处理流程 按照急诊对急性伤病的识别、评估和处置流程进行。 二、急诊处置分级 遵照急诊病情严重程度分级(具体参照第二章)。 (一)若患者分级为1~2级,需要在急诊科就地抢救、稳定生命体征,后续专科治疗。 (二)若患者分级为3级,需要观察。 (三)若患者分级为4级,可简单处理后离院。 一些常见急危重伤病的诊疗规范可参考第三章,如所遇情况未纳入此诊疗规范,请参考相关治疗指南或规范。 治疗药物应从《国家基本药物目录》中选择,治疗手段应从最基本措施开始,不超出所在地医疗保险报销目录。 危重病患者先安排在急诊抢救室抢救,生命体征不稳定的患者收入ICU。 经过救治患者诊断明确、生命体征稳定但仍需进一步治疗的患者,转入相应科室治疗。 三、急诊患者中危重症的判别标准 急诊病人病情评估结果分为四级,医院急诊科的救助主要针对
急性颅脑损伤急救流程
急性颅脑损伤急救流程 抽吸血 颅脑损伤患者入科 头皮挫裂伤帽状腱膜 下血肿 熊猫眼、脑脊 液鼻漏、耳漏 头痛、恶 心、呕吐 瞳孔大小不 等、昏迷 心跳、呼 吸停止 检查合并 伤 清创缝合抽吸血肿、 加压包扎 颅底 骨折 1、20%甘露醇250ml 快速静滴或速尿 20mg静推 2、给氧 3、密切观察并记录神 志、瞳孔、血压、脉 搏、呼吸、肌力变化 立即CPR 请相关 科室会 诊抢救 可能发生脑疝 1、绝对卧床休息 2、保持耳、鼻清洁通畅,忌堵、 挖耳鼻道 3、预防感染治疗 4、观察病情变化并记录 CT检查,明确损伤类 型,进一步处理1、20%甘露醇250ml快速静滴 2、速尿20mg静推 3、高流量面罩给氧、辅助通气、必要时气管插管 4、密切观察病情变化,GCS 评分并记录 无血肿 进一步观察病情,防止迟发性血肿 病情有变化及时记录并报告 有血肿, 保守治疗 1、密切观察神志、瞳孔、 血压、脉搏、呼吸、肌力 变化,GCS评分记录,防 止脑疝发生 2、脱水、止血、护脑、 预防感染治疗 3、搬动病人避免压颈 4、保持大小便通畅 有血肿,有手术指征脑挫裂伤、原发性脑干损伤、原 发性丘脑损伤等重度颅脑损伤 1、加强基础护理、五 官护理、皮肤护理,防 止坠积性肺炎和褥疮 发生 2、保持呼吸道通畅, 做好气管切开护理 3、保持会阴清洁,导 尿者做好会阴护理,防 止尿路感染 4、营养支持,鼻饲护 理 5、功能锻炼 1、密切观察病情变 化并记录 2、脱水剂使用 3、钙离子拮抗剂 4、激素治疗 5、预防感染 6、神经营养治疗 7、巴比妥类药物治 疗 8、保持水电解质平 衡 病情变化,GCS评分下降,复查血肿增大等 急诊手术 前各项准 备工作送手术室
急性颅脑损伤诊疗指南
急性颅脑损伤诊疗指南 颅脑损伤 是暴力直接或间接作用于头部引起的损伤,可分为颅和脑两部分损伤,颅部包括头皮、颅骨,脑部是泛指颅腔内容物而言,即脑组织、脑血管及脑脊液。颅脑损伤的发生与发展过程主要取决于两个基本条件,即致伤的因素和损伤的性质。前者系指机械性致伤因素,如暴力作用方式、力的大小、速度、方向及次数等;后者则为各不同组织和结构在接受暴力之后,所造成的病理损伤及病理生理变化,故致伤因素不同,所致损伤的程度和性质也各异。由于致伤物体的物理性质不一致、头部受力的强度和部位不固定、颅脑各部组织的结构与密度不相同,因此,所造成的头皮、颅骨和脑损伤的情况亦有所差异。颅部与脑部的损伤可以同时并存,也可以各自单独发生。由于颅脑解剖生理的影响,头部受伤后所引起的病理过程也有其特殊性。当暴力作用于头部时,头皮、颅骨作为表面屏障首先对抗外力,如果暴力强度较小,仅引起头皮和/或颅骨的损伤,而脑部可以无损伤或损伤较轻微;若暴力超过了表面屏障的致伤阈,则头皮、颅骨和脑组织将同时受损;若暴力是通过身体其他部位间接作用于头部时,则只引起脑组织的损伤,而头皮和颅骨往往完好无损。不仅如此,遭受暴力作用而致伤的脑组织,除了发生原发性损伤之外,并在受损组织的周围,还将引起不同程度和不同范围的脑缺血、出血、水肿及变性等一系列继发性损
伤。而后,或继续加重、恶化,累及全脑甚至全身;或经一定时间逐渐吸收、消退和修复。 急性颅脑损伤的现场急救处理 (一)初步检查 1. 头部伤情 :有无头皮血肿、裂伤、头皮大面积撕脱、活动性 出血、脑脊液漏、脑组织溢出、颅骨骨折。 2. 生命体征: (1)呼吸功能:观察有无发绀、呼吸急促、缺氧、呼吸暂停、窒息情况。 (2)循环功能:有无脉搏细速、过缓或不齐、低血压、休克等征象。 3.其他部位的严重损伤:如胸腹部及肢体的损伤。 (二)伤情判断:除呼吸循环功能外,在颅脑损伤现场的伤情判断目前主要是采用临床分级结合格拉斯哥昏迷评分法(Glasgow Coma Scale,GCS),将颅脑损伤分为3级。 (三)现场抢救:颅脑损伤的病人急救能否取得效果的关键,在于急救人员能否进行正确和及时的现场抢救,急救人员应在快速、简洁地了解患者的受伤时间、地点、原因及过程后,立即对头部和全身情况的迅速认真的检查,在综合病史及初步检查情况做出病情判断后随即开始现场急救。现场急救的重点是呼吸与循环功能的支持,及时纠正伤后发生的呼吸暂停与维持血压的稳定。现场急救顺序为:
急诊科颅脑外伤处理
1 .轻型(Ⅰ级) ( 1 )留急诊室观察24 小时;(2 )观察意识、瞳孔、生命体征及神经系统体征变化;( 3 )颅骨X 线摄片,必要时作头颅CT 检查;(4 )对症处理;(5 )向家属交待有迟发性颅内血肿可能。 2 .中型(Ⅱ级) ( 1 )意识清楚者留急诊室或住院观察48 ~72 小时,有意识障碍者须住院;( 2 )观察意识、瞳孔、生命体征及神经系统体征变化; ( 3 )颅骨X 线摄片,头部CT 检查;( 4 )对症处理;( 5 )有病情变化时,复查头部CT ,作好随时手术的准备工作。 3 .重型(Ⅲ级) ( 1 )须住院或有条件时入住重症监护病房;( 2 )观察意识、瞳孔、生命体征及神经系统体征变化;( 3 )选用头部CT动态监测、颅内压监测或脑诱发电位监测;( 4 )积极处理高热、躁动、癫痫等,有颅内压增高表现者,给予脱水等治疗,维持良好的周围循环和脑灌注压;( 5 )注意昏迷患者的护理和治疗,首先保持呼吸道通畅;( 6 )有手术指征者尽早手术;已有脑疝时,先给予20% 甘露醇250ml 及速尿40mg 静脉推注。 院前急救、急诊室急救和院内治疗。 一、院前急救 对严重颅脑创伤病人来讲,伤后1 h是抢救治疗的“黄金时段”。颅脑损伤病人现场抢救是否及时正确,是抢救病人成败的关键。首先,要加强急救站和急救中心的建设,尽量缩短呼救反应时间和抢救半径。当今在美、日等发达国家,院前急救归属于消防系统,由训练有素的消防员承担院前急救,同时配备现代化的转运设备,院前急救反应时间为4~5min,为抢救患者生命争取了时间。我国目前的院前急救组织还很不健全,缺乏明确统一的认识和做法。在救护车和医务人员到达现场后,要立即开展基础创伤生命维护,最优先的处理是迅速而彻底的生理复苏,高颅压的处理必须以此为基础。在没有脑疝或明显颅内压增高的证据时,任何假设性或预防性的处理都不能与最佳的全身复苏相悖。在此过程中特别注意两点:第一,保持呼吸道通畅,防止窒息。具体措施包括:清理口咽部异物,保持正确头位,建立人工气道以及简易呼吸器的使用。第二,纠正低血压。包括立即处理活动性伤口,快速静脉输液,补足血容量,维持平均动脉压在80 mm Hg (1mmHg=0.133 kPa)以上。必要时可使用升压药物(多巴胺或多巴酚丁胺),这是因为伤后早期的低血压和缺氧会明显加重颅脑损伤的病死率。 二、急诊室急救 现代颅脑损伤救治要求急诊室的医护人员具备高水平的颅脑创伤专业技能,同时,由于现代颅脑损伤合并伤较多,急诊室还应有同时处理胸、腹、骨、血管及手外科患者的能力。患者来到急诊科紧急处置使危重患者的气道(A)、呼吸(B)、循环(C)尽快达到稳定状态。一旦接触患者,无条件立即投入抢救。第一步立即进行伤情判断,首先判断患者是否存在呼吸和心跳,明确为无心跳呼吸后,立即进行急诊心肺复苏术,包括开放并畅通
(完整word版)急性颅脑损伤诊疗指南
急性颅脑损伤诊疗指南颅脑损伤 是暴力直接或间接作用于头部引起的损伤,可分为颅和脑两部分损伤,颅部包括头皮、颅骨,脑部是泛指颅腔内容物而言,即脑组织、脑血管及脑脊液。颅脑损伤的发生与发展过程主要取决于两个基本条件,即致伤的因素和损伤的性质。前者系指机械性致伤因素,如暴力作用方式、力的大小、速度、方向及次数等;后者则为各不同组织和结构在接受暴力之后,所造成的病理损伤及病理生理变化,故致伤因素不同,所致损伤的程度和性质也各异。由于致伤物体的物理性质不一致、头部受力的强度和部位不固定、颅脑各部组织的结构与密度不相同,因此,所造成的头皮、颅骨和脑损伤的情况亦有所差异。颅部与脑部的损伤可以同时并存,也可以各自单独发生。由于颅脑解剖生理的影响,头部受伤后所引起的病理过程也有其特殊性。当暴力作用于头部时,头皮、颅骨作为表面屏障首先对抗外力,如果暴力强度较小,仅引起头皮和/或颅骨的损伤,而脑部可以无损伤或损伤较轻微;若暴力超过了表面屏障的致伤阈,则头皮、颅骨和脑组织将同时受损;若暴力是通过身体其他部位间接作用于头部时,则只引起脑组织的损伤,而头皮和颅骨往往完好无损。不仅如此,遭受暴力作用而致伤的脑组织,除了发生原发性损伤之外,并在受损组织的周围,还将引起不同程度和不同范围的脑缺
血、出血、水肿及变性等一系列继发性损伤。而后,或继续加重、恶化,累及全脑甚至全身;或经一定时间逐渐吸收、消退和修复。 急性颅脑损伤的现场急救处理 (一)初步检查 1. 头部伤情:有无头皮血肿、裂伤、头皮大面积撕脱、活动性出 血、脑脊液漏、脑组织溢出、颅骨骨折。 2. 生命体征: (1)呼吸功能:观察有无发绀、呼吸急促、缺氧、呼吸暂停、窒息情况。 (2)循环功能:有无脉搏细速、过缓或不齐、低血压、休克等征象。 3.其他部位的严重损伤:如胸腹部及肢体的损伤。 (二)伤情判断:除呼吸循环功能外,在颅脑损伤现场的伤情判断目前主要是采用临床分级结合格拉斯哥昏迷评分法(Glasgow Coma Scale,GCS),将颅脑损伤分为3级。 (三)现场抢救:颅脑损伤的病人急救能否取得效果的关键,在于急救人员能否进行正确和及时的现场抢救,急救人员应在快速、简洁地了解患者的受伤时间、地点、原因及过程后,立即对头部和全身情况的迅速认真的检查,在综合病史及初步检查情况做出病情判断后随即开始现场急救。现场急救的重点是呼吸与循环功能的支持,及时纠正伤后发生的呼吸暂停与维持血压的稳定。现场急救顺序为:
颅脑损伤试题 答案
郑州人民医院急诊科三基三严试题 姓名工号成绩 1、诊断颅底骨折通常依据是 A.头颅X线摄片 B.受伤机制 C.剧烈头痛伴呕吐 D.临床体征 E.意识障碍 【正确答案】:D 2、关于颅骨骨折的叙述,下列哪一项不正确 A.骨折线跨过硬脑膜中动脉沟时须防硬膜外血肿的发生 B.运动区部位的凹陷性骨折禁忌手术复位 C.颅底骨折有脑脊液耳、鼻漏时禁患堵塞耳、鼻道 D.颅底骨折属内开放性颅脑损伤 E.颅盖骨骨折的诊断主要依靠X线摄片 【正确答案】:B 3、关于头皮裂伤,下列哪项是错误的 A.伤口有脑组织外溢,须立即缝合头皮,变开放为闭合损伤 B.处理时着重检查有无颅骨和脑损伤 C.尽早清创缝合 D.清创时限放宽至24小时 E.即使伤口不大,出血也较多 【正确答案】:A 4、哪一种不是小脑幕裂孔疝常见的症状 A.意识障碍 B.一侧面神经麻痹 C.一侧动眼神经麻痹 D.剧烈头痛、呕吐 E.血压增高 【正确答案】:B 6、抢救幕上脑疝时应首选(成人) A.气管切开 B.20%甘露醇250ml快速静点 C.尽快行疝侧去骨瓣减压 D.快速行脑室穿刺外引流 E.以上全不是 【正确答案】:B 7、小脑幕裂孔疝与枕骨大孔疝根本区别是 A.剧烈头痛 B.频繁呕吐 C.意识障碍发生较早 D.呼吸骤停发生较早 E.血压、脉搏、呼吸改变 【正确答案】:C 8、有一名30岁车祸头部受伤病人,深昏迷,刺激有去脑强直发作,CT未见脑内血肿及脑挫伤,环池未受压,诊断应是 A.脑震荡 B.脑挫伤 C.轴索损伤 D.脑干损伤 E.颅底骨折 【正确答案】:D 9、有一脑外伤病人,CT示右额颞顶新月状高密度影像,其诊断是 A.急性硬膜外血肿 B.急性硬膜下血肿 C.慢性硬膜下血肿 D.脑内血肿 E.高血压脑出血 【正确答案】:B 10、有一脑外伤病人,CT示右颞叶梭形高密度影象,脑室中线受压移位,其诊断是 A.脑挫伤 B.硬膜下血肿 C.硬膜外血肿 D.脑内血肿 E.高血压脑出血 【正确答案】:C 11、有一病人。确诊为脑挫裂伤,哪项不是诊断脑挫伤依据 A.脑脊液含红细胞 B.意识障碍超过30分钟 C.可表现局灶脑损伤体征 D.脑脊液鼻漏 E.CT有额部点状高密度灶 【正确答案】:D 12、女性病人,入院3天,头部受伤后立即昏迷,10分钟后清醒,有呕吐,对受伤情况不能回忆,诊断是
院前急救科脑卒中诊疗规范及流程图
院前急救知识培训试题 急性脑卒中诊疗规范 卒中是由脑局部血供异常而引起的神经功能损伤,并可导致脑损伤。卒中可分为缺血性卒中和出血性卒中两大类,约有85%为缺血性卒中。缺血性卒中多由脑血管闭塞引起,通常包括短暂性脑缺血发作(TIA)、栓塞和血栓形成。出血性卒中多由脑动脉破裂引起,伴有血管痉挛。包括脑出血和蛛网膜下腔出血。 诊断依据 1.病史:多有高血压、心脏瓣膜病史或长期脑动脉硬化症状或短暂性脑缺血发作。部分患者以往有头痛发作史。中老年人较多见。部分患者有头痛、头晕、肢体麻木、无力、呕吐等前驱症状。脑出血、蛛网膜下隙出血多数在活动状态时(如激动、用力)起病。脑梗死常于睡眠中或安静休息时发病,发病后几天常有症状加重过程。 2.症状与体征: (1)病情轻重不一,轻者仅有头痛、呕吐,重者全脑症状显著。这些取决于出血和缺血的原发部位,出血量,血肿的扩延方向,缺血波及范围,以及脑水肿、脑压升高等病理改变的情况。 (2)多数病人以突然头痛为首发症状,继而呕吐、瘫痪、意识障碍等。 (3)部分患者表现为眩晕、眼球震颤、复视、吞咽困难、构音障碍、声嘶、呃逆、同向偏盲、皮质性失明、眼肌麻痹、肢体共济失调、感觉障碍等。 (4)患者可能出现生命体征、瞳孔改变及脑膜刺激征等。 救治要点 在院前难以区分脑卒中的具体类型,故应稳定病情,适当对症处理并及时转送医院。卒中处理的要点可记忆为7个“D”:即发现(detection)、派遣(dispatch)、转运(delivery)、进人急诊(door)、资料(data)、决策(decision)和药物(drug)。每一个环节的处理都应熟练而有效。 1.保持呼吸道通畅,吸氧。 2.严密监测意识、瞳孔、生命体征等变化。 3.控制血压:脑卒中时可能出现反应性高血压,由于院前的条件有限,时间短暂,不宜使用降压药品。血压过高或过低时,可适当选用缓和的升压药或降压药,使血压逐渐降低至160/ 90mmHg上下。 4.降低颅内压:急性期伴脑水肿者可用20%甘露醇静脉滴注,或呋塞米(速尿)、地塞米松静注,以上药物可配合使用。 注意点 1.及时转送医院十分重要。急救医疗服务系统(EMSS)应优先处理和转运有症状和体征的急性缺血性卒中患者,以便在发病后1小时内行溶栓治疗。 2.应用甘露醇等渗透性脱水剂过程中,其用量及药液滴速应视心功能而定。 3.脑血管意外的病因鉴别往往需要CT确定,院前不宜贸然使用止血药或扩血管药。 转送注意事项 1.转送途中注意监测生命体征。 2.保证气道通畅并吸氧。 页脚内容2
