2018年危急值报告评估
2018危急值报告检查及总结

会宁县人民医院2018年危急值报告与处理分析及持续改进为了更好地为患者提供安全、有效、及时的诊疗服务,规范危急值管理,有效增强临床、医技工作人员的主动性和责任心,增强医技人员主动参与临床诊断的服务意识,促进临床、医技科室之间的有效沟通与合作。
医务部随时对各相关科室危急值的报告和执行情况进行督查,发现不足,及时整改,保证医疗质量的可持续发展。
危急值定义:指某项或某类检验异常结果,而当这种检验异常结果出现时,表明患者可能正处于有生命危险的边缘状态,临床医生需要及时得到检验信息,迅速给予患者有效的干预措施或治疗,就可能挽救患者生命,否则就有可能出现严重后果,失去最佳抢救机会。
危急值检查结果如下:结合我院实际,从2018年危急值例数来看,内科系列,尤其是神经内科,大多是脑出血病人,危急值报告例数明显上升。
临床科室对危急值的重视程度明显提高,对保障患者安全,起到了积极的作用,但同时也存在诸多细节问题,经考核及随时督查发现仍有少数医师对医技科室上报的危急值重视程度不够,部分科室存在有部分医师不能认真执行危急值的登记和及时处理。
这可能造成对患者潜在的伤害并可能诱发医患纠纷等问题。
汇总分析原因如下:存在问题:1.发现仍有少数医务人员对“危急值”重视程度不够,并在少数科室发现仍有少部分的医师不能认真执行危急值的登记和及时处理。
2、检验科对危急值患者存在漏报,与临床科室之间的沟通较不力。
4、各科室对危急值报告制度与流程的培训不到位。
5、部分是由于他人代接电话后忘记告知主管医师,没有及时登记并处理。
6、放射科,超声科、心电图室及检验科对危急值的随访不全面,不及时。
整改措施和总结:1、加强“危急值”制度的学习,提高认识,要求科室相关负责人对科室人员进行培训。
2、医务部定期到临床、检验、检查科室检查危急值报告制度的落实执行情况,发现问题及时反馈相关科室进行整改。
3、检查科室随时与临床科室沟通,就加强危急值管理进行协商,解决落实存在的问题,并作好会议记录,保障危急值报告流程的通畅。
B超危急值(2018修订版)

17、脐血管前置
18、帆状胎盘
19、S/D>4.0(35周以后)
20、子宫疤痕处妊娠
21、胎心率小于等于110次/分或大于等于180次/分
备注:其他实际工作中非目录内的特殊超声表现,根据情况报告。
8、超声检查发现患者有主动脉夹层瘤,巨大腹主动脉瘤。
9、急性睾丸扭转
10、动脉、静脉急性栓塞,下肢静脉广泛急性血栓形成
11、急性细菌性心内膜炎。
12、晚期妊娠出现羊水过少(羊水指数小于等于5.0cm),过多(羊水指数大于等于25cm)。
13、宫外孕破裂并腹腔内出血。
14、卵巢囊肿蒂扭转15、源自盘植入。禄劝中医医院超声检查危急值项目
(2018年10月份修订)
1、外伤见腹腔积液,疑似肝脏、脾脏或肾脏等内脏器官破裂出血
的危急病人。
2、急性胆囊炎考虑胆囊化脓并急性穿孔的患者。
3、急性胆道梗塞。
4、考虑急性坏死性胰腺炎。
5、大量心包积液并心包填塞。
6、心脏射血分数<40%。
7、人工心脏瓣膜脱落、心内封堵器脱落。
危急值报告制度(2018年修订)
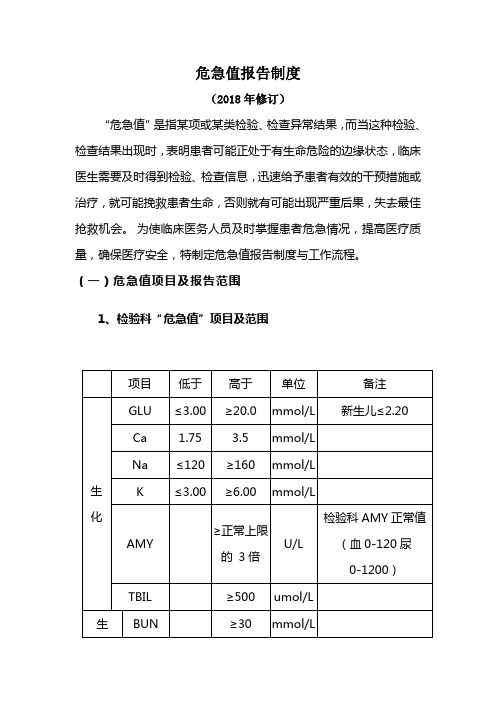
危急值报告制度(2018年修订)“危急值”是指某项或某类检验、检查异常结果,而当这种检验、检查结果出现时,表明患者可能正处于有生命危险的边缘状态,临床医生需要及时得到检验、检查信息,迅速给予患者有效的干预措施或治疗,就可能挽救患者生命,否则就有可能出现严重后果,失去最佳抢救机会。
为使临床医务人员及时掌握患者危急情况,提高医疗质量,确保医疗安全,特制定危急值报告制度与工作流程。
(一)危急值项目及报告范围1、检验科“危急值”项目及范围2、超声“危急值”项目及范围(1)心包填塞、大量心包积液。
(2)主动脉及外周动脉瘤(包括动脉夹层)。
(3)急性瓣膜腱索断裂伴心功能不全。
(4)血管完全栓塞(动脉或静脉栓塞)。
(5)大量胃液潴留。
(6)腹腔脏器破裂出血。
(7)胎盘早剥、前置胎盘伴大出血;宫外孕、黄体破裂等引起腹腔内大出血。
(8)急性胆囊炎考虑胆囊化脓并急性穿孔的患者;(9)考虑急性坏死性胰腺炎;3、心电图“危急值”项目及范围(1)心脏停搏;(2)急性心肌损伤;(3)急性心肌梗死;(4)致死性心律失常:①心室扑动、颤动;②室性心动过速;③多源性室性早搏;④频发室性早搏并Q-T间期延长;⑤预激综合征伴快速心室率心房颤动;⑥心室率大于180次/分的心动过速;⑦二度II型及二度II型以上的房室传导阻滞;⑧心室率小于40次/分的心动过缓;⑨大于2秒的心室停搏。
4、放射科“危急值”项目及范围(1)严重脊柱损伤。
(2)严重血、气胸(引起严重呼吸困难)。
(3)消化道穿孔。
(4)绞窄性肠梗阻。
(5)多发(3根及以上)肋骨骨折。
5、内镜检查危急值报告及范围(1)食管或胃底静脉曲张和/或明显出血点和/或红色征阳性和/或活动性出血。
(2)胃血管畸形、消化性溃疡引起的消化道出血。
(3)巨大、深在溃疡(引起出血、穿孔)。
(4)食管、胃恶性肿瘤。
(5)上消化道异物(引起出血、穿孔)。
6、病理检查危急值报告项目及范围(1)内镜活检、局部小手术取材临床送检诊断,未怀疑恶性肿瘤而病理诊断可直接明确诊断恶性、原位癌的病例。
2018年放射 科危急值结果分析

2018放射科临床危急值报告结果分析2018年1月至11月我科总报告临床危急值155例具体数据如下:
总结分析:
2017年全年接受的危急值报告的科室以急诊科为主,主要报告以颅脑外伤、颅脑血管急症为主,其次为重型肺挫裂伤、血气胸、肠穿孔为主;做到了基本全年无漏报致医疗安全事故。
5 10 15 20 25 30 35 40 45 50 33
49
14
14
7
3
4
系列1
存在问题:
新进工作人员对危急值定义及报告处理流程了解不详,知晓率不高,对危急值项目内容了解不全,对危急值报告流程不够熟练,重视度不够;填写不规范、字迹潦草,有漏项,反馈缺失等。
整改措施:
组织对全科人员进行危急值报告及流程等相关文件学习,熟练掌握常见危急值项目内容,每个季度组织学习,加强对危急值的报告、处理流程培训,定期抽查;加强检验工作人员的主动性、责任心,密切改善与临床的沟通,使危急值患者得到了及时处理。
持续改进:
经过危急值培训,科室全体医护人员对危急值的报流程及处理知晓率100%,发现危急值项目后,立即核对,及时在危急值报告登记本上登记,详细记录报告时间、患者姓名、性别、科室、危急值项目及结果、接受科室及人员,结果报馈等。
重要、疑难病症与科室上级医师或同事讨论后及时报告。
基本全年危急值均已报告临床科室,得到妥善处理,减少医患纠纷的发生,确保医疗安全,优化服务流程,提高服务水平;只要长期坚持下去,一定会全面提高
我们的影像诊断水平,参与临床诊治的意识,也提高了临床科室对我科工作人员理解和信任。
放射科
2018年11月。
2018年危急值报告评估[五篇范文]
![2018年危急值报告评估[五篇范文]](https://img.taocdn.com/s3/m/069910d19a89680203d8ce2f0066f5335a816767.png)
2018年危急值报告评估[五篇范文]第一篇:2018年危急值报告评估2018年“危急值”报告制度有效性评估我院临床危急值报告制度执行已有3年多时间,经过实践和探索,利用互联网信息技术,我院基本实现了危急值自动提醒和质控,危急值报告制度也在不断实践中被广大医务人员广泛知晓和自觉执行,规范了医务人员的诊疗行为,避免了医疗安全隐患,提高了医疗服务质量。
为了更好地落实危急值管理,今年,医务部对医院的《危机检查结果报告制度》进行了修订,新增了一些危急值项目,同时加强了对危急值报告制度执行情况的督查,通过追踪检查,提高了住院患者检验危急值报告的正确执行率。
现对本年度危急值报告有效性进行评估,分析存在问题,临床反映的情况,医技与临床沟通的情况。
一、进一步完善《危急检查结果报告制度》,增加危急值项目危急值报告制度不是固定不变的,而是应该结合临床实际不断发展变化的动态过程,密切联系临床,从实际出发服务临床。
我院结合临床工作的实际情况和JCI医院评审标准,修订了《危急检查结果报告制度》,使得制度更加完善,同时增加了超声科、病理科的危急值项目。
制度修订后,医务部要求各科室组织本科室医务人员进行培训、学习,医务部对制度内容知晓率进行考核,基本实现人人知晓。
在以后的实践中,我院还会根据临床实际灵活调整危急值项目和数值,让危急值报告制度更加实用有效。
二、实现危急值自动质控,降低医疗风险我院通过对电子病历系统、检验系统、病理检查系统、超声检查系统等院内医疗系统的整合,实现了危急值的自动质控,辅助科室医务人员发现危急值后通过两条途径快速通知临床医生,一个是电话直接通知,另一个是内网滚动通知,直到临床医生处理完危急值并在病历中记录处理结果后才消除,这极大降低了医疗风险,今年未出现一例因为危急值未处置而造成的医疗纠纷。
今年信息系统共统计危急值报告6952例,被自动质控未及时处理并记录的共114例,及时处置率达98.36%,并且114例未及时处理并记录的均得到及时提醒。
危急值报告制度、程序及流程图2018

检验科危急值报告制度、程序及流程图一、“危急值”报告制度1、“危急值”是指当这种检验结果出现时,表明患者可能正处于有生命危险的边缘状态,临床医生需要及时得到检验信息,迅速给予患者有效的干预措施或治疗,就可能挽救患者生命,否则就有可能出现严重后果,失去最佳抢救机会。
2、根据临床工作需要,医院建立危急值项目表,制定危急限值。
并根据临床需要定期修改,删除或增加某些试验项目,以适合于本院病人群体的需要。
3、检验科建立实验室人员处理、复核确认和报告危急值及了解临床对患者处理情况的制度及程序,并在《检验危急值结果登记本》上详细记录。
记录内容包括,检验日期、患者姓名、病案号、科室床号、检验项目、检验结果、复查结果、临床联系人、联系电话、联系时间4、科室应建立危急值报告登记本,接到检验科电话的医务人员应及时登记,登记内容包括患者姓名、病案号、床号、检验项目、检验结果、复查结果、报告人、报告时间(具体到分钟)。
科室接到危急值报告时,应立即通知临床医师并做好登记、签字等。
5、临床医生接到危急值的电话报告后应及时识别,在半小时内做出相应处理,并在病程记录中详细分析、记录,并及时复查。
若与临床症状不符,要关注样本的留取存在缺陷。
如有需要、即应重留取标本进行复查。
6、临床实验室管理委员会应该定期检查和总结“危急值报告”的工作,每年至少要有一次总结,重点是追踪了解患者病情的变化,或是否由于有了危急值的报告而有所改善,提出“危急值报告”的持续改进的具体措施。
二、“危急值”报告程序1、检验科工作人员发现“危急值”情况时,检验者首先要确认仪器、设备和检查过程是否正常,操作是否正确;核查检验标本是否有错,检验项目质控、定标、试剂是否正常,仪器传输是否有误。
在确认检验过程各环节无异常的情况下,需立即电话通知临床科室人员“危急值”结果,并在《检验危急值报告登记本》上逐项做好“危急值”报告登记。
2、临床检验科必须在《检验危急值结果登记本》上详细记录,并简要提示标本异常外观性状,如溶血、黄疸、乳糜状等。
临床常用实验室危急值与正常参考值(2018年版)
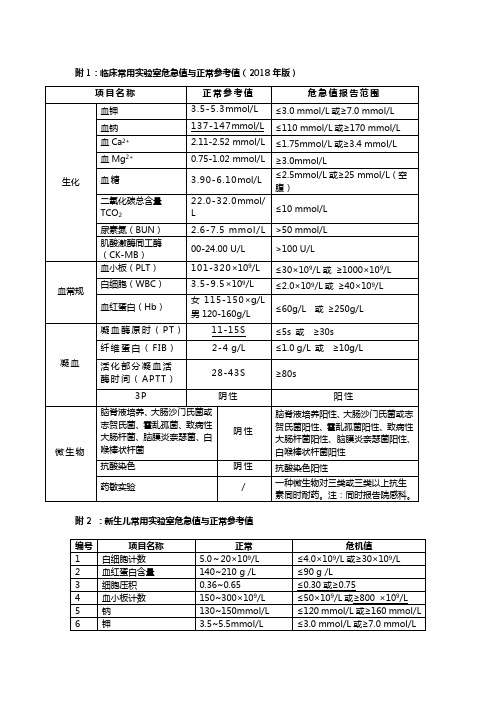
阴性
抗酸染色阳性
药敏实验
/
一种微生物对三类或三类以上抗生素同时耐药。注:同时报告院感科。
附2 :新生儿常用实验室危急值与正常参考值
编号
项目名称
正常
危机值
1
白细胞计数
5.0~20×109/L
≤4.0×109/L或≥30×109/L
2
血红蛋白含量
140~210 g /L
≤90 g /L
3
细胞压积
<1.0g/L
17
无菌体液
无细菌检出
有细菌检出
18
其他
HIV抗体阴性
HIV抗体阳性
19
多重耐药菌
阴性
阳性
附3:儿科常用实验室危急值与正常参考值
项目名称
正常参考值
危急值报告范围
生化
血钾
3.5-5.3mmol/L
≤2.8 mmol/L或≥6.2 mmol/L
血钠
135-145mmol/L
≤120 mmol/L或≥170 mmol/L
凝血
凝血酶原时(PT)
11-15S
≤5s 或 ≥30s
纤维蛋白(FIB)
2-4g/L
≤1.0 g/L 或 ≥10g/L
活化部分凝血活酶时间(APTT)
28-43S
≥80s
3P
阴性
阳性
微生物
脑脊液培养、大肠沙门氏菌或志贺氏菌、霍乱孤菌、致病性大肠杆菌、脑膜炎奈瑟菌、白喉棒状杆菌
阴性
脑脊液培养阳性、大肠沙门氏菌或志贺氏菌阳性、霍乱孤菌阳性、致病性大肠杆菌阳性、脑膜炎奈瑟菌阳性、白喉棒状杆菌阳性
总Ca2+
1.8-2.75mmol/L
检验科危急值

禄劝中医医院检验科、输血科危急值报告项目(2018年10月份修订)1、RH阴性血、稀有血型。
2、ABO型血缺血或偏型,血液中心无库存或不足,配型困难(疑存在复杂抗体)。
3、血糖:≥28mmol/l;或≤2.5mmol/l。
4、尿素氮:≥28mmol/l。
5、血清钠:≤115mmol/l;≥160mmol/l。
6、血清钾:≤3.0mmol/l;≥6.5mmol/l。
7、血清钙:≤1.75mmol/l;≥3.38mmol/l。
8、总胆红素:≥340umol/l(≤1月)。
9、白细胞计数:成人:≤2.0x10⌒9/L;≥25x10⌒9/L;新生儿(≤1月):≥30x10⌒9/L;儿童(1月-12岁):≥25x10⌒9/L10、血红蛋白:成人、儿童(1月-12岁)<70g/l;<120g/l(≤1月)。
11、血小板:成人、儿童(1月-12岁)<50x10⌒9/L; >800x10⌒9/L。
新生儿(≤1月):)<80x10⌒9/L12、肌酐:>700umol/l。
13、肌钙蛋白:>1.0ng/ml 定性:阳性。
14、CK-MB:>100 定性:阳性。
15、尿酮体、尿糖:同时阳性。
16、血清淀粉酶:>550U/l。
17、HIV:初筛阳性。
18、血气分析pH:<7.0或>7.8。
19、凝血功能:PT:<5.0秒或>30.0秒、APTT :﹥100s、纤维蛋白原 <1.0 g/L。
20、无菌体腔液体培养(血液、脑脊液、骨髓等):细菌涂片/培养出病原微生物21、C反应蛋白:大于等于50mg/L22、降钙素原(PCT):大于等于10ng/ml备注:其他实际工作中非目录内的特殊检验结果,根据情况报告。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
2018年“危急值”报告制度有效性评估
我院临床危急值报告制度执行已有3年多时间,经过实践和探索,利用互联网信息技术,我院基本实现了危急值自动提醒和质控,危急值报告制度也在不断实践中被广大医务人员广泛知晓和自觉执行,规范了医务人员的诊疗行为,避免了医疗安全隐患,提高了医疗服务质量。
为了更好地落实危急值管理,今年,医务部对医院的《危机检查结果报告制度》进行了修订,新增了一些危急值项目,同时加强了对危急值报告制度执行情况的督查,通过追踪检查,提高了住院患者检验危急值报告的正确执行率。
现对本年度危急值报告有效性进行评估,分析存在问题,临床反映的情况,医技与临床沟通的情况。
一、进一步完善《危急检查结果报告制度》,增加危急值项目
危急值报告制度不是固定不变的,而是应该结合临床实际不断发展变化的动态过程,密切联系临床,从实际出发服务临床。
我院结合临床工作的实际情况和JCI医院评审标准,修订了《危急检查结果报告制度》,使得制度更加完善,同时增加了超声科、病理科的危急值项目。
制度修订后,医务部要求各科室组织本科室医务人员进行培训、学习,医务部对制度内容知晓率进行考核,基本实现人人知晓。
在以后的实践中,我院还会根据临床实际灵活调整危急值项目和数值,让危急值报告制度更加实用有效。
二、实现危急值自动质控,降低医疗风险
我院通过对电子病历系统、检验系统、病理检查系统、超声检查系统等院内医疗系统的整合,实现了危急值的自动质控,辅助科室医务人员发现危急值后通过两条途径快速通知临床医生,一个是电话直接通知,另一个是内网滚动通知,直到临床医生处理完危急值并在病历中记录处理结果后才消除,这极大降低了医疗风险,今年未出现一例因为危急值未处置而造成的医疗纠纷。
今年信息系统共统计危急值报告6952例,被自动质控未及时处理并记录的共114例,及时处置率达
98.36%,并且114例未及时处理并记录的均得到及时提醒。
三、目前仍然存在的问题
1、辅助检查科室危急值登记本有漏记现象
2、门诊危急值无法实现网上直报
3、部分年轻医生对《危急检查结果报告制度》不够重
视,在接到报告后虽能及时处置,但有未及时在病历中记录处理结果的现象。
4、对同一患者多次出现同一项目的危急值,辅助检查
科室对如何报告仍有困惑
四、下一步改进措施
1、继续加强医技科室与临床科室定期协商工作,在危急值的报告项目、数值、程序方面定期沟通协调,不断调整和完善《危急检查结果
报告制度》。
2、督促科室加强年轻医生的制度培训。
3、进一步优化电子病历自动质控系统,将门诊发现的危急值纳入内网直报,做到对门诊危急值的自动质控。
友情提示:本资料代表个人观点,如有帮助请下载,谢谢您的浏览!。
