消化内科专业9个病种临床路径
消化内科临床路径

消化内科临床路径简介本文档旨在介绍消化内科的临床路径。
消化内科是一门涉及胃、肠、肝、胆等消化系统疾病的医学专业领域。
临床路径是指根据疾病的特点和治疗的需求,制定出一套标准化的治疗方案,以提高患者的治疗效果和生活质量。
临床路径流程1. 病史采集和体格检查:医生会详细询问患者的病史,包括症状、疼痛情况、饮食惯等,并进行仔细的体格检查。
2. 辅助检查:根据患者的情况,医生可能会安排一些辅助检查,如血液检查、影像学检查(如X光、超声波、CT扫描等)和内镜检查等,以帮助确诊和评估疾病的严重程度。
3. 诊断与鉴别诊断:医生会根据患者的病史和检查结果,进行疾病的诊断和鉴别诊断,以确定最合适的治疗方案。
4. 治疗方案制定:医生会根据病情和病人个体化的特点,制定出一套标准化的治疗方案,包括药物治疗、手术治疗或其他治疗方法,并与患者进行充分沟通。
5. 治疗执行和观察:根据治疗方案,医生会指导患者进行相应的治疗,并密切观察治疗效果和患者的病情变化。
6. 病情评估和调整治疗:医生会定期评估患者的病情和治疗效果,根据需要调整治疗方案,以达到最佳的治疗效果。
7. 出院和后续管理:当患者的病情稳定或痊愈后,医生会安排患者出院,并提供必要的后续管理和指导,以确保疾病的预防和复发的风险降至最低。
临床路径的优势1. 标准化:临床路径的制定和执行使治疗过程更加标准化,避免因个体差异导致的治疗效果不确定性,提高了治疗的准确性和可比性。
2. 效率:临床路径的制定将治疗的步骤和时间节点明确化,提高了医生和医疗团队的工作效率,缩短了患者的住院时间和康复时间。
3. 患者中心:临床路径的制定重视患者的需求和参与,加强了医患之间的交流和合作,使得治疗更加个体化和贴近患者的生活。
4. 质量改进:通过临床路径的执行和评估,医疗机构和医生可以及时发现和纠正治疗中的问题和不足,不断改进治疗质量,提升医疗水平。
结论消化内科临床路径是一种有效的治疗管理手段,可以提高消化系统疾病的治疗效果和生活质量。
临床路径-29个常见病种

(2009 版)轻症急性胰腺炎临床路径一、轻症急性胰腺炎临床路径标准住院流程(一)适用对象。
第一诊断为轻症急性胰腺炎(ICD-10:K85.001/K85.101/K85.201/K85.301/K85.801/K85.802/K85.901 )(二)诊断依据。
根据《临床诊疗指南- 消化系统疾病分册》(中华医学会编著,人民卫生出版社),《实用内科学(第12 版)》(复旦大学医学院编著,人民卫生出版社),《临床消化病学》(天津科学技术出版社)1.临床表现:急性、持续性腹痛(偶无腹痛)。
2.实验室检查:血清淀粉酶活性增高》正常值上限3倍。
3.辅助检查:影像学提示胰腺有或无形态学改变。
(三)治疗方案的选择。
根据《临床诊疗指南- 消化系统疾病分册》(中华医学会编著,人民卫生出版社),《实用内科学(第12版)》(复旦大学医学院编著,人民卫生出版社),《临床消化病学》(天津科学技术出版社)1. 内科治疗:(1)监护、禁食、胃肠减压;(2)维持水电解质平衡、营养支持治疗;(3)药物治疗: 抑酸治疗、抑制胰腺分泌药物、胰酶抑制剂;无感染征象的患者不建议使用抗菌药物;必要时谨慎使用镇静和镇痛药物。
2.内镜治疗:对于胆源性胰腺炎,有条件的医疗机构可采用内镜治疗。
(四)标准住院日为7-10 天。
(五)进入路径标准。
1.第一诊断必须符合ICD-10 :K85.001/K85.101/K85.201/K85.301/K85.801/K85.802/K85.901 轻症急性胰腺炎疾病编码。
2.排除急性重症胰腺炎及有严重并发症的患者(合并心、肺、肾等脏器功能损害,合并胰腺脓肿、胰腺囊肿等)。
3.排除其他急腹症:急性肠梗阻、消化性溃疡穿孔、胆石症和急性胆囊炎、肠系膜血管栓塞、心绞痛或心肌梗死者。
4.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院期间检查项目。
临床路径病种
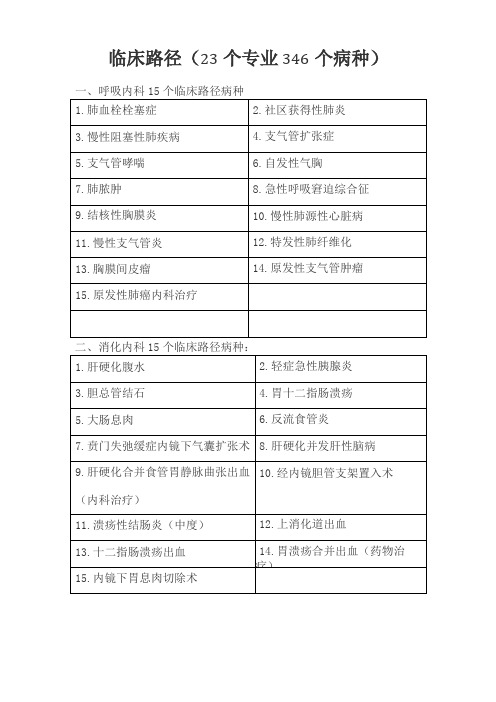
临床路径(23个专业346个病种)一、呼吸内科15个临床路径病种
二、消化内科15个临床路径病种:
四、心血管内科16个临床路径病种
六、肾内科10个临床路径病种
七、内分泌
10个临床路径病种
九、神经外科18个临床路径病种
十、骨科26个临床路径病种
卜一、泌尿外科12个临床路径病种
十二、胸外科16个临床路径病种
十三、心血管外科13个临床路径病种
十四、妇科5个临床路径病种
十五、产科10个临床路径病种
十七、小儿外科16个临床路径病种
十八、眼科13个临床路径病种
十九、耳鼻喉科15个临床路径病种
二十、口腔科16个临床路径病种
卜一、皮肤性病科11个临床路径病种
二十二、肿瘤科15个临床路径病种
二十三、精神科5个临床路径病种。
临床路径管理病种

临床路径管理实施科室及病种
普外科:急性阑尾炎甲状腺癌乳腺癌腹股沟疝下肢静脉曲张
骨科:肱骨髁骨折尺骨鹰嘴骨折腰椎间盘突出症股骨干骨折髌骨骨折
泌尿外科:良性前列腺增生肾结石输尿管结石
神经外科:慢性硬脑膜下血肿凹陷性颅骨骨折高血压脑出血
内分泌科:2型糖尿病
神经内科:癫痫脑出血
消化内科:上消化道出血急性胃炎胃十二指溃肠
儿科:支原体肺炎轮状病毒肠炎热性惊厥
眼耳鼻喉科:老年性白内障慢性扁桃体炎原发性急性闭角性青光眼鼻中隔偏曲
妇产科:卵巢良性肿瘤自然临产阴道分娩子宫肌瘤呼吸内科:自发性气胸支气管扩张症慢性阻塞性肺疾病
皮肤科:带状疱疹。
24个专业104个病种中医临床路径

24个专业104个病种中医临床路径中医临床路径作为一种全面系统的治疗方法,在治疗疾病方面一直有着独特的优势。
通过分析病情、确立诊断、选择合适的治疗方法以及跟踪评估治疗效果,中医临床路径能够为患者提供科学、规范、个性化的医疗服务。
本文将介绍24个专业和104个病种的中医临床路径,帮助患者更好地理解和应用中医治疗。
专业一:消化内科1. 消化不良:中医临床路径主要采用草药治疗,同时结合饮食调理和穴位按摩等辅助方法,调整胃肠功能。
2. 胃炎:中医临床路径主要以清热解毒、护胃止痛为主要治疗原则,配合针灸和推拿等物理治疗方法。
3. 胃溃疡:中医临床路径注重草药治疗,同时辅以针灸和中药外治等方法,既可以缓解疼痛,又可以促进溃疡的愈合。
专业二:呼吸内科1. 支气管炎:中医临床路径重视疏风散寒、润肺止咳的治疗原则,通过草药治疗和中药蒸汽吸入等方法,缓解炎症症状。
2. 慢性阻塞性肺疾病(COPD):中医临床路径结合草药调理、针灸和推拿等方法,改善呼吸道通畅,提高患者的肺功能。
专业三:内分泌科1. 糖尿病:中医临床路径以调节气血、养阴生津为治疗原则,通过草药治疗和针灸等方法,帮助控制血糖水平。
2. 甲状腺功能减退症(低下症):中医临床路径注重草药调理和针灸治疗,通过调理脏腑功能,改善甲状腺功能。
专业四:外科1. 骨折:中医临床路径主要以草药外治、针灸和推拿为主要治疗方法,促进骨骼愈合和缓解疼痛。
2. 慢性脊柱疾病:中医临床路径结合中药调理、针灸和理疗等方法,减轻脊柱疾病的症状,并改善患者的生活质量。
专业五:泌尿科1. 慢性肾炎:中医临床路径主要以草药调理、针灸和推拿为主要治疗方法,调节肾脏功能,减轻肾炎症状。
2. 肾结石:中医临床路径通过草药治疗和推拿按摩等方法,帮助患者排出结石,缓解尿路疼痛。
专业六:心血管科1. 心绞痛:中医临床路径注重草药调理和针灸治疗,通过舒肝解郁、活血化瘀,缓解心绞痛症状。
2. 高血压:中医临床路径以草药治疗和针灸调理为主,通过调整气血平衡,控制血压水平。
100个临床路径汇总病种

骨伤科
风湿科
1 肛裂病中医实施性临床路径 2 肛漏病(单纯性高位肛瘘)中医实施性临床路径 3 痔(混合痔,有外剥内扎术手术适应症)中医实施性临床路径 4 暴聋(突发性聋)中医实施性临床路径 5 鼾证(阻塞性睡眠呼吸暂停低通气综合征)中医实施性临床路径 6 慢乳蛾病(慢性扁桃体炎)中医实施性临床路径 7 肺痨(耐多药肺结核)中医实施性临床路径 8 肺胀(慢性阻塞性肺疾病稳定期)中医实施性临床路径 9 高热(脓毒症高热)中医实施性临床路径 10 哮病(支气管哮喘急性发作期)中医实施性临床路径 11 咳嗽(感冒后咳嗽或感染后咳嗽)中医临床路径 12 肺炎喘嗽(肺炎轻症)中医实施性临床路径 13 风温肺热病(非重症社区获得性肺炎)中医临床路径 14 外感发热(上呼吸道感染)中医临床路径 15 单纯胸腰椎骨折中医实施性临床路径 16 桡骨远端骨折(闭合复位外固定)中医实施性临床路径 17 胫腓骨干骨折中医实施性临床路径 18 股骨颈骨折(无移位和轻度移位)中医实施性临床路径 19 痿证(脊髓损伤(不完全性))中医实施性临床路径 20 腰腿痛(腰椎间盘突出症)中医实施性临床路径 21 项痹病(神经根型颈椎病)中医实施性临床路径 22 肱骨外科颈骨折中医实施性临床路径 23 孟氏骨折中医实施性临床路径 24 锁骨骨折(闭合复位外固定)中医实施性临床路径 25 股骨粗隆间骨折中医实施性临床路径 26 骨痹(膝关节僵硬)中医实施性临床路径 27 骨痹(骨关节病)中医实施性临床路径 28 膝痹病(膝关节骨性关节炎)中医实施性临床路径 29 痛风中医实施性临床路径 30 尪痹(类风湿关节炎)中医实施性临床路径
神经内科
心内科 眼科
肾内科 泌尿外科 内分泌科
儿科
肿瘤科Biblioteka 61 脑髓震荡(脑震荡)中医实施性临床路径 62 眩晕(椎基底动脉供血不足)中医实施性临床路径 63 后循环缺血中医临床路径 64 帕金森病的中医临床路径(试行) 65 中风(短暂性脑缺血发作)中医实施性临床路径 66 眩晕(周围性眩晕)中医临床路径 67 心衰病(慢性心力衰竭(心功能分级Ⅲ级慢性稳定期))实施性中医临床路径 68 胸痹心痛病(慢性稳定性,心绞痛心绞痛分级为III级或Ⅳ级者)中医实施性临床路径 69 心悸(心律失常)中医临床路径 70 血浊(高脂血症)中医临床路径 71 心悸(室性早搏)中医临床路径 72 青风内障(原发性开角型青光眼 )中医实施性临床路径 73 消渴病肾病(糖尿病肾病)晚期中医实施性临床路径 74 慢肾风(慢性肾小球肾炎)中医实施性临床路径 75 石淋(输尿管结石)实施性中医临床路径 76 慢性肾衰(慢性肾功能衰竭)中医临床路径 77 劳淋(再发性尿路感染)中医临床路径 78 睾丸鞘膜积液临床路径 79 良性前列腺增生临床路径 80 消渴病(2型糖尿病)中医实施性临床路径 81 小儿股骨干骨折中医实施性临床路径 82 小儿反复呼吸道感染中医实施性临床路径 83 小儿急性咳嗽病(急性支气管炎)中医实施性临床路径 84 小儿泄泻(小儿腹泻病中重型)中医实施性临床路径 85 手足口病(普通型)中医临床路径 86 小儿紫癜(过敏性紫癜)中医临床路径 87 卵巢癌(癥瘕)中医临床路径 88 食管癌术后(术后病理分期为II期、III期)辅助化疗中医实施性临床路径 89 胃癌(晚期不能手术,或者术后出现复发转移)姑息化疗+中医治疗临床路径 90 原发性肺癌手术+中医药治疗临床路径
消化内科专业9个病种临床路径

卫办医政发…2011‟70号文件附件贲门失弛缓症内镜下气囊扩张术临床路径(2011年版)一、贲门失弛缓症内镜下气囊扩张术临床路径标准住院流程(一)适用对象。
第一诊断为贲门失弛缓症(ICD-10:K22.0)。
行内镜下气囊扩张术(ICD-9-CM-3:42.9204)。
(二)诊断依据。
根据《临床诊疗指南–消化系统疾病分册》(中华医学会编著,人民卫生出版社,2007年11月第2版)。
1.症状:吞咽困难,可伴有反食、胸痛、夜间呛咳,病程长,病情反复,时轻时重。
2.体征:可无特殊体征或有营养不良的体征。
3.辅助检查:食管造影或上消化道造影、食管压力测定等符合贲门失弛缓症,胃镜检查除外食管下段、贲门部其他病变。
(三)治疗方案的选择。
根据《临床诊疗指南–消化系统疾病分册》(中华医学会编著,人民卫生出版社,2007年11月第2版)。
1.一般治疗:改变进食方式,包括流食/半流食、缓慢进食等。
2.药物治疗:钙离子拮抗剂、硝酸盐制剂等。
3.内镜下扩张或肉毒杆菌毒素局部注射。
4.以上治疗无效者,可考虑其他治疗(外科等)。
(四)标准住院日为6–7天。
(五)进入路径标准。
1.第一诊断必须符合ICD-10:K22.0贲门失弛缓症疾病编码。
2.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院期间检查项目。
1.必需的检查项目:(1)血常规、尿常规、大便常规+潜血;(2)血生化检查:肝功能、肾功能、电解质、血糖、凝血时间和活动度;(3)感染性疾病筛查(HBV、HCV、HIV、梅毒等);(4)胸片、心电图、腹部超声检查;(5)食管造影或上消化道造影、食管压力测定、胃镜检查。
2.根据患者病情可选择的检查项目:(1)胃镜检查时如遇可疑病变,应作活检送病理学检查,以除外食管下段、贲门部其他病变,特别是恶性病变;(2)胸腹CT。
以上检查可在住院前完成,也可在住院后进行。
卫生部办公厅关于印发消化系统6个病种临床路径的通知

卫生部办公厅关于印发消化系统6个病种临床路径的通知文章属性•【制定机关】卫生部(已撤销)•【公布日期】2009.12•【文号】卫办医政发[2009]208号•【施行日期】2009.12•【效力等级】部门规范性文件•【时效性】现行有效•【主题分类】卫生医药、计划生育综合规定正文卫生部办公厅关于印发消化系统6个病种临床路径的通知(卫办医政发〔2009〕208号2009年12月)各省、自治区、直辖市卫生厅局,新疆生产建设兵团卫生局:为规范临床诊疗行为,提高医疗质量和保证医疗安全,我部组织有关专家研究制定了肝硬化腹水、轻症急性胰腺炎、胆总管结石、胃十二指肠溃疡、大肠息肉和反流食管炎等消化系统6个病种的临床路径。
现印发给你们,请各省级卫生行政部门根据当地医疗工作实际情况,组织临床路径的试点工作,在我部印发的临床路径基础上,制订各试点医院具体实施的临床路径。
各省级卫生行政部门应及时总结试点工作经验,并将有关情况反馈我部医政司。
联系人:卫生部医政司医疗处胡瑞荣、付文豪电话:************、68792205附件:消化科临床路径肝硬化腹水临床路径(2009年版)一、肝硬化腹水临床路径标准住院流程(一)适用对象。
第一诊断为肝硬化腹水(ICD-10:K74+R18)(二)诊断依据。
根据《临床诊疗指南-消化系统疾病分册》(中华医学会编著,人民卫生出版社),《实用内科学(第12版)》(复旦大学上海医学院编著,人民卫生出版社)及《2004年美国肝病学会肝硬化腹水的治疗指南》等国内、外临床诊疗指南1.符合肝硬化失代偿期诊断标准:包括肝功能损害、门脉高压的临床表现、实验室检查及影像学检查。
2.有腹水的体征和影像学结果:腹胀、腹部移动性浊音阳性等;腹部超声或CT检查证实存在腹腔积液。
(三)治疗方案的选择。
根据《临床诊疗指南-消化系统疾病分册》(中华医学会编著,人民卫生出版社),《实用内科学(第12版)》(复旦大学上海医学院编著,人民卫生出版社)及《2004年美国肝病学会肝硬化腹水的治疗指南》等国内、外临床诊疗指南1.一般治疗(休息、控制水和钠盐的摄入)。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
卫办医政发〔2011〕70号文件附件贲门失弛缓症内镜下气囊扩张术临床路径(2011年版)一、贲门失弛缓症内镜下气囊扩张术临床路径标准住院流程(一)适用对象。
第一诊断为贲门失弛缓症(ICD-10:K22.0)。
行内镜下气囊扩张术(ICD-9-CM-3:42.9204)。
(二)诊断依据。
根据《临床诊疗指南–消化系统疾病分册》(中华医学会编著,人民卫生出版社,2007年11月第2版)。
1.症状:吞咽困难,可伴有反食、胸痛、夜间呛咳,病程长,病情反复,时轻时重。
2.体征:可无特殊体征或有营养不良的体征。
3.辅助检查:食管造影或上消化道造影、食管压力测定等符合贲门失弛缓症,胃镜检查除外食管下段、贲门部其他病变。
(三)治疗方案的选择。
根据《临床诊疗指南–消化系统疾病分册》(中华医学会编著,人民卫生出版社,2007年11月第2版)。
1.一般治疗:改变进食方式,包括流食/半流食、缓慢进食等。
2.药物治疗:钙离子拮抗剂、硝酸盐制剂等。
3.内镜下扩张或肉毒杆菌毒素局部注射。
4.以上治疗无效者,可考虑其他治疗(外科等)。
(四)标准住院日为6–7天。
(五)进入路径标准。
1.第一诊断必须符合ICD-10:K22.0贲门失弛缓症疾病编码。
2.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院期间检查项目。
1.必需的检查项目:(1)血常规、尿常规、大便常规+潜血;(2)血生化检查:肝功能、肾功能、电解质、血糖、凝血时间和活动度;(3)感染性疾病筛查(HBV、HCV、HIV、梅毒等);(4)胸片、心电图、腹部超声检查;(5)食管造影或上消化道造影、食管压力测定、胃镜检查。
2.根据患者病情可选择的检查项目:(1)胃镜检查时如遇可疑病变,应作活检送病理学检查,以除外食管下段、贲门部其他病变,特别是恶性病变;(2)胸腹CT。
以上检查可在住院前完成,也可在住院后进行。
(七)治疗方案和药物选择。
1.必要时术前需纠正电解质紊乱,维持酸碱平衡,并给予一定肠外营养支持治疗。
2.术前内镜显示合并食管炎患者给予抑酸剂(PPI/H2受体拮抗剂)及粘膜保护剂,修复食管粘膜,减低术后穿孔、出血和感染风险。
3.术后给予抑酸剂(PPI/H2受体拮抗剂)及粘膜保护剂。
4.抗生素(必要时)。
(八)出院标准。
1.诊断已明确。
2.治疗后症状减轻。
(九)变异及原因分析。
1.食管造影或上消化道造影、胃镜检查提示其他病变,如肿瘤等,不进入本路径。
2.“必需的检查项目”中食管造影或上消化道造影、食管压力测定或胃镜检查,如安排在住院后完成,住院时间可在此路径的基础上延长住院时间2天。
3.伴明显营养不良、年老患者以及曾经接受过介入或手术治疗的贲门失弛缓症患者,需延长住院时间,全面检查评估食管、贲门解剖功能,适当改善营养状况,建议不进入本路径。
4.贲门失弛缓症内镜下气囊扩张术合并食管贲门出血、穿孔等风险大。
出现以上并发症后,进入相应的临床路径处理。
5.贲门失弛缓症经内镜下气囊扩张和肉毒杆菌毒素治疗无效者,可重复食管压力测定,分析治疗无效的原因,制定严格的内科保守治疗方案,必要时考虑其他治疗,不进入或退出本路径。
二、贲门失弛缓症内镜下气囊扩张术临床路径表单适用对象:第一诊断为贲门失弛缓症(ICD-10:K22.0)行内镜下气囊扩张术(ICD-9-CM-3: 42.9204)患者姓名:性别:年龄:门诊号:住院号:肝硬化并发肝性脑病临床路径(2011年版)一、肝硬化并发肝性脑病临床路径标准住院流程(一)适用对象。
第一诊断为肝硬化并发肝性脑病(ICD-10:K72.903伴K74.1-K74.6/K70.301/K71.701/K76.102/P78.8/A52.7↑K77.0*)。
(二)诊断依据。
根据《实用内科学》(陈灏珠主编,人民卫生出版社,2005年,第十二版)。
1.肝硬化病史。
2.有神经精神症状及体征,或虽无神经精神症状及体征,但神经心理智能测试至少有两项异常。
3.有引起肝性脑病的诱因。
4.排除其他引起神经精神症状的原因。
(三)治疗方案的选择。
根据《实用内科学》(陈灏珠主编,人民卫生出版社,2005年,第十二版)。
1.去除诱因。
2.对症及支持治疗。
3.针对发病机理采取措施。
4.基础疾病的治疗。
(四)标准住院日为13–14日。
(五)进入路径标准。
1.第一诊断必须符合ICD-10:K72.903伴K74.1-K7 4.6/K70.301/K71.701/K76.102/P78.8/A52.7↑K77. 0*肝硬化并发肝性脑病疾病编码。
2.符合需要住院的指征:临床分期为有临床症状的肝性脑病(即I–Ⅳ期)。
3.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院期间检查项目。
1.必需的检查项目:(1)血常规、尿常规、大便常规+潜血;(2)肝肾功能、电解质、血糖、凝血功能、血氨、血气分析;(3)胸片、心电图、腹部B超。
2.根据患者情况可选择:头颅CT或MRI、脑电图。
3.疑有颅内感染者可选择:脑脊液检查。
(七)治疗方案与药物选择。
1.去除诱因:包括积极止血、清除肠道积血、积极控制感染、纠正水电解质紊乱、消除便秘、改善肾功能、禁用镇静剂、避免大量利尿和放腹水等。
2.对症及支持治疗。
(1)经口、鼻饲或静脉营养。
(2)热量供应:35–40kcal/Kg/d,以碳水化合物为主。
(3)蛋白质供应:肝性脑病I、Ⅱ期开始数日20g/d,Ⅲ、Ⅳ期开始数日禁食;每2–3天增加10g/d;加量至1.2g/Kg/d;以植物蛋白为主。
(4)其他对症支持治疗:包括维持水、电解质、酸碱平衡;有低蛋白血症者静脉输注血浆、白蛋白;有脑水肿者给予脱水治疗等。
3.针对发病机理采取措施:(1)减少肠道内氨及其他有害物质的生成和吸收:①清洁肠道:口服或鼻饲25%硫酸镁30–60ml导泻,或乳果糖进行灌肠(必要时);②降低肠道pH:先以乳果糖口服或鼻饲,然后每小时追加1次,直至大便排出;适当调整剂量以保证每日2–3次软便为宜;③抑制肠道细菌生长:应用肠道益生菌制剂;④抗菌药物的应用:选择肠道不吸收的抗生素,如利福昔明。
(2)促进氨的代谢、拮抗假性神经递质、改善氨基酸平衡。
①降血氨药物:包括门冬氨酸-鸟氨酸(严重肾功能不全患者,即血清肌酐>3mg/dL时禁用)、精氨酸(高氯性酸中毒及肾功能不全患者禁用)等。
②拮抗假性神经递质:考虑可能用过苯二氮卓类药物者可静脉注射氟马西尼;有椎体外系体征用其他方案治疗无效者可口服溴隐亭。
③改善氨基酸平衡:支链氨基酸静脉输注。
4.基础疾病的治疗:包括改善肝功能等。
(八)出院标准。
1.诱因去除、神经精神症状及体征消失。
2.停止静脉输液,至少3天。
(九)变异及原因分析。
1.经治疗后,神经精神症状及体征消失,但仍有大量腹水或食管胃底静脉曲张合并出血,则退出该路径,进入相应的临床路径。
2.经治疗后,神经精神症状及体征无改善,且肝细胞功能严重障碍或进行性恶化时,则退出该路径,进入相应的临床路径。
二、肝硬化并发肝性脑病临床路径表单适用对象:第一诊断为肝硬化并发肝性脑病(ICD-10:K72.903伴K74.1-K74.6/K70.301/K71.701/K76.102/P78.8/A52.7↑K77.0* )患者姓名:性别:年龄:门诊号:住院号:住院日期:年月日出院日期:年月日标准住院日:13–14日肝硬化合并食管胃静脉曲张出血(内科治疗)临床路径(2011年版)一、肝硬化合并食管胃静脉曲张出血(内科治疗)临床路径标准住院流程(一)适用对象。
第一诊断为肝硬化门脉高压食管胃静脉曲张出血(ICD-10:(K70↑-K76↑/B65) 伴I98.3*)。
(二)诊断依据。
根据《实用内科学》(复旦大学医学院编著,人民卫生出版社,2005年9月第12版)、《肝硬化门静脉高压食管胃静脉曲张出血的防治共识(2008杭州)》(中华医学会消化病学分会、中华医学会肝病学分会、中华医学会消化内镜学分会)等临床诊断及治疗指南。
1.肝硬化门脉高压食管胃静脉曲张诊断明确。
2.食管胃静脉曲张出血的诊断:出血48小时内进行胃镜检查是诊断食管胃静脉曲张出血唯一可靠的方法。
内镜下可见曲张静脉活动性出血(渗血和喷血)、曲张静脉上有“血栓头”、虽未发现其他部位有出血病灶但有明显的静脉曲张。
3.食管胃静脉曲张出血未控制的征象:72小时内出现以下表现之一者为继续出血。
①6小时内输血4个单位以上,生命体征不稳定(收缩压<70mmHg;心率>100次/分或心率增加>20次/分);②间断呕血或便血,收缩压降低>20mmHg或心率增加>20次/分,继续输血才能维持血红蛋白含量稳定;③药物或内镜治疗后新鲜呕血,在没有输血的情况下,血红蛋白含量下降30g/L以上。
4.食管胃静脉曲张再出血的征象:出现以下表现之一者为再出血。
①出血控制后再次有活动性出血的表现(呕血或便血);②收缩压降低>20mmHg或心率增加>20次/分;③在没有输血的情况下血红蛋白含量下降>30g/L。
5.早期再出血:出血控制后72 小时–2周内出现活动性出血。
6.迟发性再出血:出血控制2周后出现活动性出血。
(三)治疗方案的选择。
根据《实用内科学》(复旦大学医学院编著,人民卫生出版社,2005年9月第12版)、《肝硬化门静脉高压食管胃静脉曲张出血的防治共识(2008 杭州)》(中华医学会消化病学分会、中华医学会肝病学分会、中华医学会消化内镜学分会)等临床诊断及治疗指南。
1.药物治疗:是食管胃静脉曲张出血的首选治疗手段。
2.气囊压迫止血:用于药物治疗无效的病例或作为内镜下治疗前的过渡疗法,以获得内镜止血的时机。
3.内科治疗无效,或发生早期再出血者,应考虑积极进行内镜下治疗、放射介入治疗或外科手术治疗。
(四)标准住院日为13–14日。
(五)进入路径标准。
1.入院第一诊断必须符合ICD-10:(K70↑-K76↑/B65) 伴I98.3*肝硬化合并食管胃静脉曲张出血疾病编码。
2.没有肝性脑病、肝肾综合征、自发性腹膜炎等严重肝硬化并发症。
3.早期再出血者应进入内镜下治疗、介入治疗或外科治疗临床路径;迟发再出血者可以进入本路径。
4.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)住院期间检查项目。
1.必需的检查项目:(1)血常规,血型及Rh因子;(2)尿常规;(3)大便常规+潜血;(4)肝肾功能、电解质、血糖、血脂、血氨;(5)凝血功能检查;(6)感染指标筛查(乙型、丙型肝炎病毒,HIV,梅毒);(7)甲胎蛋白;(8)动脉血气分析;(9)心电图;(10)腹部B超(肝、胆、胰、脾、门静脉);(11)胃镜检查。
