慢性肾脏病(CKD)
慢性肾脏疾病的分期与临床管理

慢性肾脏疾病的分期与临床管理慢性肾脏疾病(chronic kidney disease, CKD)是一种进展缓慢、无法逆转的肾功能损害,其在全球范围内具有较高的患病率和致死率。
根据国际肾脏病学会(International Society of Nephrology, ISN)和美国国家肾脏基金会(National Kidney Foundation, NKF)联合发布的指南,CKD可分为五个不同阶段,每个阶段依据肾小球滤过率(glomerular filtration rate, GFR)来进行划分。
本文将详细介绍这五个阶段以及相应的临床管理方案。
一、CKD分期1、CKD1阶段:GFR≥90 mL/min/1.73 m²,代表正常或正常偏低的肾功能。
2、CKD2阶段:GFR 60-89 mL/min/1.73 m²,代表轻度肾功能损害。
3、CKD3a阶段:GFR 45-59 mL/min/1.73 m²,代表中度肾功能损害。
4、CKD3b阶段:GFR 30-44 mL/min/1.73 m²,代表中度至重度的肾功能损害。
5、CKD4阶段:GFR 15-29 mL/min/1.73 m²,代表严重的肾功能损害。
6、CKD5阶段:GFR <15 mL/min/1.73 m²或透析治疗或肾移植,代表肾衰竭。
二、临床管理1、CKD1阶段:早期识别CKD非常重要。
在此阶段,主要目标是控制相关疾病和因素,如高血压和糖尿病等,并通过生活方式干预来减缓CKD进展。
管理措施包括合理饮食控制、限制钠盐摄入量、戒烟限酒、避免药物滥用等。
2、CKD2阶段:除了上述管理措施外,还应加强心血管风险评估和防治。
监测血压、血脂和血糖水平,以及定期进行心电图检查和其他心脏检查。
如果有必要,使用降压药物、降脂药物和抗凝剂来控制相关的心血管风险因素。
3、CKD3a阶段:根据患者情况决定是否需要洗肾或肾脏病专科会诊。
慢性肾脏病的分期及防治

慢性肾脏病的分期及防治南昌大学第二附属医院肾内科330006涂卫平危志强慢性肾脏病 (chronic kidney diseases CKD)已逐渐成为危害人类健康的主要慢性非传染性疾病。
有关资料显示,我国CKD的患病率约9。
4%。
目前,慢性肾脏病在我国呈现“三高一低”的状态,即高发病率、高致残率、高医疗费、低知晓率。
因此,加速开展对慢性肾脏病的筛查和防治,已经成为不可忽视的公共卫生问题。
1.慢性肾脏病的定义和分期在美国肾脏病基金会(NKF)公布的K/DOQI有关CKD评估、分类和分层的临床实践指南中,提出了CKD及其分期的概念。
1。
1。
CKD的定义:慢性肾脏病(CKD)是指肾脏损害(kidney damage)或肾小球滤过率(GFR)低于60 ml/min/1。
73m2持续至少3个月;肾脏损害是指肾脏病理学检查异常,或肾损害的实验室检查指标(如血、尿成分或影像学检查)异常。
1.2。
CKD的分期及防治目标(见表1)。
表1. 美国KDOQI专家组对CKD分期方法的建议分期特征GFR水平防治目标-措施(ml/min/1。
73m2)1. 肾损害伴GFR正常或升高 90 CKD诊治;缓解症状;延缓CKD进展2 肾损害伴GFR轻度降低60-89 评估、延缓CKD进展降低CVD)患病危险;3 GFR中度降低30-59 减慢CKD进展;评估、治疗并发症4 GFR重度降低15-29 综合治疗;透析前准备5 ESRD(终末期肾病)<15 如出现尿毒症,需及时替代治疗**注:透析治疗的相对指征为GFR=8—10 ml/min,绝对指征为GFR < 6 ml/min;但对晚期糖尿病肾病,则透析治疗可适当提前至10—15 ml/min。
CKD的概念一经提出即受到了广泛关注,它将肾损害及GFR的水平作为CKD诊断、分期的重要依据,而淡化了基础疾病.CKD定义可以促进CKD的早期发现,并且根据GFR诊断CKD,进行病情程度分级,从而制定相应的防治计划。
慢性肾脏病定义及分期
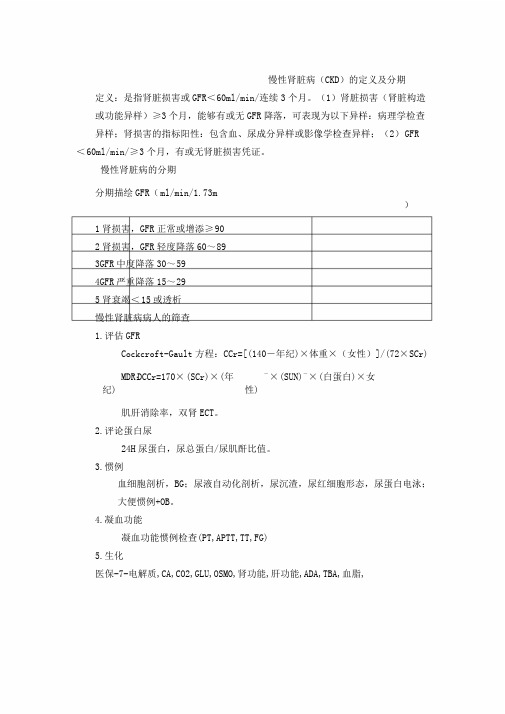
慢性肾脏病(CKD)的定义及分期定义:是指肾脏损害或GFR<60ml/min/连续3个月。
(1)肾脏损害(肾脏构造或功能异样)≥3个月,能够有或无GFR降落,可表现为以下异样:病理学检查异样;肾损害的指标阳性:包含血、尿成分异样或影像学检查异样;(2)GFR <60ml/min/≥3个月,有或无肾脏损害凭证。
慢性肾脏病的分期分期描绘GFR(ml/min/1.73m)1肾损害,GFR正常或增添≥902肾损害,GFR轻度降落60~893GFR中度降落30~594GFR严重降落15~295肾衰竭<15或透析慢性肾脏病病人的筛查1.评估GFRCockcroft-Gault方程:CCr=[(140-年纪)×体重×(女性)]/(72×SCr)MDR:DCCr=170×(SCr)×(年纪)-×(SUN)-×(白蛋白)×女性)肌肝消除率,双肾ECT。
2.评论蛋白尿24H尿蛋白,尿总蛋白/尿肌酐比值。
3.惯例血细胞剖析,BG;尿液自动化剖析,尿沉渣,尿红细胞形态,尿蛋白电泳;大便惯例+OB。
4.凝血功能凝血功能惯例检查(PT,APTT,TT,FG)5.生化医保-7-电解质,CA,CO2,GLU,OSMO,肾功能,肝功能,ADA,TBA,血脂,LPA,CK,LDH,P,MG;血清蛋白电泳;铁蛋白(FERRITIN)。
6.免疫HCVAb,梅毒挑选试验,乙肝三系定性,HBcAb-IGM,HIV-Ab。
ESR,类风湿因子(RF),C3,C4(ARRAY),抗链球菌溶血素O(ASO,)免疫球蛋白测定。
抗核抗系统列测定,ACA,AMA,ASMA,PANCA,CANCA抗,着丝点抗体测定。
7.肾小管功能血B2微球蛋白,尿B2微球蛋白,尿莫氏试验。
8.协助检查立位胸片(正位),惯例十二导心电图检测,肝胆脾脏胰脏彩超检查,双肾两侧输尿管膀胱(前列腺)彩超检查,心脏彩色多普勒超声、左心功能测定、室壁运动剖析。
慢性肾脏病PPT课件

(三)神经、肌肉症状 神经症状 早期 : 可有疲乏、失眠、注意力不集中等; 晚期 : 出现周围神经病变(麻木、疼痛、感 觉障碍)、谵妄、惊厥、昏迷等。 精神症状: 性格改变、抑郁、幻觉等。 肌肉 兴奋性增加(颤动、痉挛、呃逆)、 肌无力。
慢性肾脏病(CKD)定义 1、肾脏损伤≥3个月,伴或不伴GFR下降,临床上表现肾脏病理学异常或肾损伤(血\尿成分异常或影像学检查异常。 2 、 GFR<60ml/(min.1.73m2)≥3个月,有或无肾损伤依据。 3、慢性肾衰竭(CRF) 4、CRF晚期--尿毒症(uremia)
(五)肾性贫血的治疗
2、铁剂补充 铁状态评估 铁剂治疗的目标值 给药途径和方法 3、补充叶酸和维生素B12
六、肾性骨病的治疗
高转化性骨病的治疗 控制血磷, 维持血钙,合理使用维生素D 低转化性骨病的治疗 预防与治疗铝中毒 合理使用维生素D 避免过度抑制PTH 合理使用钙剂 严格掌握甲状旁腺手术适应症
慢性肾脏病进展的共同机制
2、尿蛋白加重肾损伤作用 3、RAAS作用 4、血压作用 5、脂质代谢紊乱 6、肾小管间质损伤 7、食物中蛋白质负荷
二、尿毒症各种症状的发生机制: 1、尿毒症毒素 尿毒症毒素包括: ① 小分子含氮物质:如胍类、尿素、尿酸、胺类、吲哚类等; ② 中分子毒性物质:如甲状旁腺素、多肽等; ③ 大分子毒性物质:由于肾降解能力下降,使激素、多肽和某些小分子蛋白积蓄,如胰升糖素、β2微球蛋白、溶菌酶等。
(三)酸中毒:机制 1、酸性代谢产物,如磷酸、硫酸等,因肾排 泄障碍而潴留; 2、肾小管分泌氢离子的功能缺陷; 3、肾小管制造氨离子的能力差。 长期的代谢性酸中毒加重患者的营养不良、肾性骨病、心血管并发症,甚至导致患者死亡。
(四)钙、磷平衡失调 1、低钙血症:原因 肾组织不能生成 1,25(OH)2D3,钙从肠道吸收减少。 2、高磷血症:导致: ① 转移性钙化:血钙磷乘积升高(≥70),钙沉积于软组织,引起软组织钙化;② 继发性甲旁亢:血钙浓度进一步降低,刺激甲状旁腺素(PTH)分泌增加。 (五)高镁血症:肾脏排镁减少,可致轻度高镁血症。
慢性肾脏病PPT【71页】

肾性骨病
相当常见。在透析前患者中骨骼X线发现异常者约35%,而出现骨痛、行走 不便和自发性骨折者少见。早期诊断依靠骨活检,约90%发现异常。 高转化性骨病:纤维性骨炎
由于PTH↑引起→破骨细胞增多且体积增大,引起骨盐溶化,骨质重吸收 增加,骨的胶原基质破坏,代之以纤维组织,易发生肋骨骨折。X线检查 可见骨骼囊样缺损及骨质疏松。 低转化性骨病:骨软化症 无力型骨病 由于活性维生素D不足或铝中毒引起的骨组织钙化障碍,导致未钙化骨组 织过分堆积;成人以脊柱和骨盆表现最早且突出,可有骨骼变形。 透析相关性淀粉样变性骨病:只发生于透析多年以后,可能是由于β2-MG 淀粉样变沉积于骨所致,X线片在腕骨和股骨关有囊肿性变,可发生自发 性股骨颈骨折。
与钙结合→磷酸钙→沉积于软组织→血钙↓ 抑制活性维生素D3的产生 刺激PTH产生
• 继发性甲状旁腺功能亢进
• 肾性骨营养不良
内容
慢性肾脏病和慢性肾衰竭的定义及临床分期 病因和发病机制 临床表现 实验室和特殊检查 诊断 治疗
实验室和特殊检查
血常规和凝血功能检查:正细胞、正色素贫血;血白细 胞 数正常;血小板数正常、凝血时间正常;出血时间延长。
➢ 单纯GFR轻度下降(GFR 60~89 ml/min)而无肾损 害其他表现者,不能认为有明确CKD存在。
内容
慢性肾脏病和慢性肾衰竭的定义及临床分期 病因和发病机制 临床表现 实验室和特殊检查 诊断和鉴别诊断 治疗
病因
各种原因(原发和继发性肾小球病、梗阻性肾病、慢性间质性肾病、 肾血管疾病、先天性和遗传性肾脏病)引起肾脏损害和进行性恶化 均可导致慢性肾衰竭。
慢性肾衰竭的定义
慢性肾脏病5期护理查房

慢性肾脏病5期护理查房慢性肾脏病(Chronic Kidney Disease,CKD)是指肾脏结构和功能逐渐受损,导致肾功能减退的一种疾病。
CKD的五期即为终末期肾病(End-Stage Renal Disease,ESRD),此时肾功能丧失,患者需要进行透析或肾移植等替代治疗。
对于慢性肾脏病五期的患者进行护理查房,需要注重以下方面:1.生命体征监测:慢性肾脏病五期患者肾功能严重受损,对水电解质平衡的调节能力低下,因此需要注意监测血压、体温、脉搏和呼吸等生命体征的变化,及时发现并处理异常情况。
2.水电解质平衡监测:监测血常规、尿常规和血生化,特别是钾、钠、镁、磷等的浓度,以及血肌酐和尿素氮等指标的变化。
根据监测结果调整液体和电解质的摄入,避免电解质紊乱和水肿等并发症的发生。
3.药物管理:慢性肾脏病五期患者常需要长期服用药物,如利尿剂、降压药、磷酸盐结合剂和促红素等。
护士需要帮助患者制定用药计划,并监测药物的疗效和不良反应,及时调整用药方案。
4.察觉并处理并发症:慢性肾脏病五期患者常伴随多种并发症,如贫血、骨代谢异常和心血管疾病等。
护士需要密切观察患者的病情变化,及时采取相应的护理干预和治疗措施,以预防和减轻并发症的发生和进展。
5.透析治疗管理:终末期肾病患者需要接受透析治疗,包括血液透析和腹膜透析。
护士需要监测透析患者的透析效果,如超滤率和透析充分性等指标,并协助医生进行透析操作,确保透析顺利进行和安全结束。
6.营养支持:慢性肾脏病五期患者常伴随营养不良,护士需要制定个性化的营养计划,合理安排饮食,并监测体重变化和营养指标,如血蛋白和血清前白蛋白等。
同时,护士还需要教育患者合理选择膳食,避免高磷、高钠和高钾等食物,以减少肾脏负担。
7.心理支持:慢性肾脏病五期患者常伴随心理问题,如焦虑、抑郁和社交障碍等。
护士需要倾听患者的心声,提供情感支持和心理教育,帮助他们积极应对疾病的挑战,提高生活质量。
8.家庭教育:护士需要向患者的家人提供相关的护理知识和技能培训,如握压测量、皮肤透析管路护理和透析机操作等,以便他们在患者回家后能够有效地进行护理和管理。
慢性肾脏病5期

肾脏替代治疗需求迫切
透析治疗
慢性肾脏病5期患者通常需要接受透 析治疗,包括血液透析和腹膜透析, 以替代肾脏的排泄功能。
肾移植
对于有条件的慢性肾脏病5期患者, 肾移植是一种有效的治疗方法,可以 显著提高患者的生活质量和生存率。
03
肾脏替代治疗方式介绍
血液透析原理及适应症
血液透析原理
通过血液透析机将体内血液引流至体外,在由无数根空心纤维组成的透析器中,血液与 含机体浓度相似的电解质溶液(透析液)在一根根空心纤维内外,通过弥散、超滤、吸 附和对流原理进行物质交换,清除体内的代谢废物、维持电解质和酸碱平衡;同时清除
VS
实施途径
通过心理评估了解患者心理状态,制定个 性化心理护理计划;运用心理干预技巧, 如认知行为疗法、放松训练等,帮助患者 调整心态;加强医护患沟通,建立信任关 系,提高患者依从性。
家属参与支持模式构建
家属角色定位
家属是患者重要的社会支持来源,应积极参 与患者的护理过程。
支持模式构建
建立家属支持系统,提供疾病知识、护理技 能培训等资源;鼓励家属参与患者日常护理 ,如生活照料、情感陪伴等;搭建家属交流 平台,分享护理经验,互相鼓励支持。
预后评估指标选择依据
肾功能指标
血肌酐、尿素氮等肾功能指标是评估慢性肾脏病患者肾功能状态的 重要依据。
并发症情况
心血管疾病、贫血、骨代谢异常等并发症的出现会严重影响患者的 预后,因此这些并发症的情况也是预后评估的重要指标。
生活质量评估
包括患者的营养状况、心理状态、社会活动能力等,这些因素都会影 响患者的预后和生活质量。
CKD分类
根据肾小球滤过率(GFR)可以将慢性肾脏病分为5期,其中5期为终末期肾病 (ESRD),需要肾脏替代因
慢性肾脏病(CKD)

9、其他
如出现精神萎靡、食欲不振、肢软乏力,面色苍白、贫血等, 应考虑慢性肾功能衰竭的可能,宜及时做血,尿的有关检查。
第十七页,共35页。
怀疑得了肾脏病应注意哪些检查?
➢ 尿常规、24小时尿蛋白定量、血生化、双肾B超等
➢ 慢性肾脏病中晚期常伴有心、肺等其他器官的严重损 伤。因此,应重视全身各器官的检查。
,或影像学检查异常
2、GFR(肾小球滤过率)<60mL/(min/1.73m² )≥3个月,有或无肾损害的异常指标
第五页,共35页。
肾脏病是沉默的杀手
慢性肾脏病开始时通常没有症状,当肾脏功能的破坏
大于75%时,患者才会出现贫血、乏力、恶心、呕吐、 腹胀、厌食、高血压、皮肤发暗等。许多患者就诊时 已进入中晚期,往往伴随着严重的并发症,如高血压、贫血、
第十八页,共35页。
CKD筛查
➢ 筛查对象
老年人、高血压、糖尿病患者、有家族肾脏病史者、免疫 系统疾病者、肾脏病史或泌尿系感染者等
➢ 筛查项目
血压、尿蛋白、血肌酐、胱抑素C、血脂、血糖、B超等。
第十九页,共35页。
高危人群的注意事项
除了对2型糖尿病患者控制血糖达标及高 血压患者控制血压外:
✓ 应用ACEI或ARB降低蛋白尿
4期 15~29
3期 30~59
2期 60~89
1期 ≥90
第七页,共35页。
肾脏病的原因有那些?
➢ 原发性肾脏病:慢性肾小球肾炎、IgA肾病、肾 间质病、肾小管病
➢ 继发性肾病:糖尿病、高血压病、肾及尿路结 石、高尿酸血症、多囊肾、肥胖、过敏性紫癜、 结缔组织疾病、乙肝、心力衰竭、肝硬化等。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
精选课件
6
肾脏病是沉默的杀手
慢性肾脏病开始时通常没有症状,当肾脏功能的 破坏大于75%时,患者才会出现贫血、乏力、恶心、 呕吐、腹胀、厌食、高血压、皮肤发暗等。许多患者 就诊时已进入中晚期,往往伴随着严重的并发症,如高 血压、贫血、代谢性酸中毒、消化系症状、继发性痛 风、心脑血管疾病等,死亡率高。慢性肾脏病如得不 到积极控制,就会进行性发展为终末期肾脏病,治疗 花费巨大,严重威胁人类健康。
➢ 药物:造影剂、布洛芬、保泰松、氨基比林、 扑热息痛、羧苄青霉素、头孢霉素、广防己、 关木通、青木香、细辛、芦荟等
精选课件
9
如何发现肾脏病
精选课件
10
那些信号提示肾脏疾病?
精选课件
11
那些信号提示肾脏疾病?
精选课件
12
那些信号提示肾脏疾病?
1、水肿 ➢ 常出现于眼睑、双下肢及足踝。 ➢ 严重时可伴有胸水、腹水及会阴水
8、腰痛
➢ 肾绞痛:多见于肾盂结石或输尿管结石。 ➢ 腰痛伴发烧,肾区有叩痛,尿检中白细胞增多,尿
培养有细菌生长,见于急性肾盂肾炎。 ➢ 肾小球疾病时多数只有腰部、隐痛、或仅感腰酸。
9、其他
➢ 如出现精神萎靡、食欲不振、肢软乏力,面色苍白、贫血 等,应考虑慢性肾功能衰竭的可能,宜及时做血,尿的有 关检查。
➢ 筛查项目
血压、尿蛋白、血肌酐、胱抑素C、血脂、血糖、B超 等。
精选课件
20
高危人群的注意事项
除了对2型糖尿病患者控制血糖达标及 高血压患者控制血压外:
✓ 应用ACEI或ARB降低蛋白尿 ✓ 坚持低盐、清淡饮食。 ✓ 平衡膳食,不暴饮暴食增加肾脏负担。 ✓ 适当多饮水,不憋尿。 ✓ 坚持体育锻炼,控制体重。 ✓ 戒烟,避免酗酒。
精选课件
16
那些信号提示肾脏疾病?
6、血尿
➢ 肉眼血尿:多见于结石、肿瘤、尿路 感染等疾病。
➢ 镜下血尿:多数为肾小球疾病引起。 可通过尿红细胞形态学检查进行鉴 别。
7、蛋白尿(尿中泡沫增多)
➢ 是尿中出现大量蛋白的表现,此时应查尿常 规、24h尿蛋白定量、血清蛋白测定等。
精选课件
17
那些信号提示肾脏疾病?
群和CKD1~4期的患者均需限制食盐摄入,且后 者要与降压药联合治疗。
精选课件
27
控制蛋白质摄入量
低蛋白饮食(LPD)主要针对CKD3-4期患者。
①GFR25-60mL/(min/1.73m²)时,DPI0.6-0.75g/ (kg.d);GFR<25mL/(min/1.73m²),DPI0.6g/ (kg.d).其中蛋白质是高生物价蛋白质,即富含必 需氨基酸的蛋白质;
精选课件
21
慢性肾脏病的治疗
精选课件
22
CKD的监测
1. CKD早期防治重点应落实在高危人群及患者的长期追 踪、医疗管理和指导。
2. 对于每一个CKD患者的随诊应包括:
① 至少每个月复查尿常规;每3个月复查尿蛋白定 量,血生化等;不能放松病因学检查。判断肾脏 疾病的发展趋势及干预措施的效果。
② 监测:CKD患者应至少每年监测1次GFR、1次iPTH。 对于GFR<60mL/(min/1.73m²),或过去GFR下 降很快[每年>4ml/(min/1.73m²)],有疾病加 速进展的危险因素应更频繁监测。
精选课件
23
CKD各期诊治要点
分期
GFR ml/(min/1.73m²)
1
≥90
2
60~89
3
30~59
4
15~29
5
<15
治疗计划
CKD病因的诊断和治疗 估计疾病是否会进展和进展速度
评价和治疗并发症 准备肾脏替代治疗
肾脏替代治疗
精选课件
24
原发疾病治疗
➢ 高血压 ➢ 糖尿病 ➢ 高血脂 ➢ 高尿酸血症 ➢ …………
精选课件
18
怀疑得了肾脏病应注意哪些检查?
➢ 尿常规、24小时尿蛋白定量、血生化、双肾B超 等
➢ 慢性肾脏病中晚期常伴有心、肺等其他器官的 严重损伤。因此,应重视全身各器官的检查。
精选课件
19
CKD筛查
➢ 筛查对象
老年人、高血压、糖尿病患者、有家族肾脏病史者、 免疫系统疾病者、肾脏病史或泌尿系感染者等
肿。 ➢ 水肿发生时可伴有疾病?
2、高血压 ➢ 对没有高血压家族史的年轻患者,若血
压升高,应高度怀疑是否患有肾病。 ➢ 高血压病人亦应注意检查尿常规。 3、少尿或无尿 ➢ 成人24小时尿量在1500ml左右, 少于
400ml叫少尿,少于100ml叫无尿。
慢性肾脏病(CKD)的防治
精选课件
1
1. 认识慢性肾脏病 2. 如何发现慢性肾脏病? 3. 慢性肾脏病的治疗
精选课件
2
认识慢性肾脏病
精选课件
3
肾脏是如何工作的?
精选课件
4
肾脏是个天然的“筛子”
精选课件
5
慢性肾脏病(CKD)的定义
1、肾损害≥3个月,有或无GFR下降。肾损害 系指肾脏结构或功能异常,表现为下列之一
精选课件
7
发生率 0.2% 0.2% 4.3% 31% 64%
慢性肾脏病分期
肾小球滤过率
ml/min/1.73m 2
5期 <15
ESRD
4期 15~29
3期 30~59
2期 60~89
1期 ≥90
精选课件
8
肾脏病的原因有那些?
➢ 原发性肾脏病:慢性肾小球肾炎、IgA肾病、 肾间质病、肾小管病
➢ 继发性肾病:糖尿病、高血压病、肾及尿路结 石、高尿酸血症、多囊肾、肥胖、过敏性紫癜、 结缔组织疾病、乙肝、心力衰竭、肝硬化等。
精选课件
14
那些信号提示肾脏疾病?
4、多尿及夜尿 ➢ 每日尿量超过2500ml称
多尿。夜尿增多是指夜间 睡眠时尿量>750ml或大 于白天的尿量。注意与夜 尿次数增多是两个不同的 概念
精选课件
15
那些信号提示肾脏疾病?
5、排尿异常 ➢ 尿频(每日排尿>8次)、
尿急(一旦有尿意需即刻排 尿)、尿痛、尿潴留、尿失 禁等。
精选课件
25
恶化因素的控制
➢ 脱水、低血压 ➢ 肾脏毒性药物的使用 ➢ 肾内外的梗阻 ➢ 感染 ➢ 严重高血压
➢ 水电解质紊乱 ➢ 高蛋白饮食、大量蛋白尿 ➢ 严重甲旁亢,转移性钙化 ➢ 体内高分解状态 ➢ 心衰
精选课件
26
饮食治疗
➢ 蛋白质:优质低蛋白饮食 ➢ 磷:摄入量<800-1000mg/d ➢ 脂:植物油、深海鱼油 ➢ 盐:血压处于临界状态(140/90mmHg)的普通人
