结肠癌规范化诊疗指南.doc
(整理)结直肠癌规范化诊治指南试行

结直肠癌规范化诊治指南(试行)一、范围本指南规定了结直肠癌的规范化诊治流程、诊断依据、诊断、鉴别诊断、治疗原则和治疗方案。
本指南适用于具备相应资质的市、县级常见肿瘤规范化诊疗试点医院及其医务人员对结直肠癌的诊断和治疗。
二、术语和定义直肠系膜:指的是在中下段直肠的后方和两侧包裹着的直肠的、形成半圆1.5~2.0cm厚的结缔组织,内含有动脉、静脉、淋巴组织及大量脂肪组织,上自第3骶椎前方,下达盆膈。
三、缩略语下列缩略语适用于本指南TME:(total mesorectal excision)全直肠系膜切除术CEA:(cancinoembryonic antigen)癌胚抗原四、规范化诊断流程五、结肠癌治疗流程六、诊断依据(一)高危人群。
有便血、便频、大便带粘液、腹痛等肠道症状的人群;大肠癌高发区的中老年人;大肠腺瘤患者;有大肠癌病史者;大肠癌患者的家庭成员;家族性大肠腺瘤病;溃疡性结肠炎;Crohn病;有盆腔放射治疗史者。
(二)临床表现及体征。
临床表现出现的频度右侧结肠癌依次以腹部肿块、腹痛及贫血最为多见。
左侧结肠癌依次以便血、腹痛及便频最为多见。
直肠癌依次以便血、便频及大便变形多见。
1.右侧结肠癌临床上常表现为原因不明的贫血、乏力、消瘦、低热等。
早期偶有腹部隐痛不适,后期在60%~70%病人中右侧腹部可扪及一质硬肿块。
2.左侧结肠癌早期临床上可表现为排便习惯改变,可出现便频、便秘或便频与便秘交替。
肿瘤生长致管腔狭窄甚至完全阻塞,可引起肠梗阻表现,约10%的患者可表现为急性肠梗阻或慢性肠梗阻症状。
3.直肠刺激症状便频、里急后重、肛门下坠、便不尽感,肛门痛等。
大便表面带血和/或粘液,严重时有脓血便。
4.直肠指诊凡遇到患者有便血、直肠刺激症状、大便变形等症状均应行直肠指诊,检查是动作要轻柔,切忌粗暴,要注意有无肿物触及,肿瘤距肛门距离、大小、硬度、活动度、粘膜是否光滑、有无压痛及与周围组织关系、是否侵犯骶前组织,如果肿瘤位于前壁,男性必须明确与前列腺关系,女性患者需做阴道指诊,查明是否侵犯阴道后壁。
卫生部结直肠癌诊疗规范(2010年版)[1]
![卫生部结直肠癌诊疗规范(2010年版)[1]](https://img.taocdn.com/s3/m/6cbf17f2172ded630b1cb697.png)
结直肠癌诊疗规范(2010年版)一、概述近年来,随着人民生活水平的不断提高,饮食习惯和饮食结构的改变以及人口老龄化,我国结直肠癌(colorectal cancer,CRC)的发病率和死亡率均保持上升趋势。
其中,结肠癌的发病率上升尤为显著。
大多数患者发现时已属于中晚期。
为进一步规范我国结直肠癌诊疗行为,提高医疗机构结直肠癌诊疗水平,改善结直肠癌患者预后,保障医疗质量和医疗安全,特制定本规范。
二、诊断技术与应用(一)临床表现。
早期结直肠癌可无明显症状,病情发展到一定程度才出现下列症状:1.排便习惯改变。
2.大便性状改变(变细、血便、黏液便等)。
3.腹痛或腹部不适。
4.腹部肿块。
5.肠梗阻。
6.贫血及全身症状:如消瘦、乏力、低热。
(二)体格检查。
1.一般状况评价、全身浅表淋巴结情况。
2.腹部视诊和触诊,检查有无肠型、肠蠕动波、腹部肿块。
3.直肠指检:凡疑似结直肠癌者必须常规作肛门直肠指诊。
了解肿瘤大小、质地、占肠壁周径的范围、基底部活动度、距肛缘的距离、肿瘤向肠外浸润状况、与周围脏器的关系等。
指检时必须仔细触摸,避免漏诊;触摸轻柔,切忌挤压,观察是否指套血染。
(三)实验室检查。
1.血常规:了解有无贫血。
2.尿常规:观察有无血尿,结合泌尿系影像学检查了解肿瘤是否侵犯泌尿系统。
3.大便常规:检查应当注意有无红细胞、脓细胞。
4.粪便隐血试验:针对消化道少量出血的诊断有重要价值。
(四)内窥镜检查。
直肠镜和乙状结肠镜适用于病变位臵较低的结直肠病变。
所有疑似结直肠癌患者均推荐纤维结肠镜或电子结肠镜检查,但以下情况除外:1.一般状况不佳,难以耐受;2.急性腹膜炎、肠穿孔、腹腔内广泛粘连以及完全性肠梗阻;3.肛周或严重肠道感染、放射性肠炎;4.妇女妊娠期和月经期。
内窥镜检查之前,必须做好准备,检查前进流质饮食,服用泻剂,或行清洁洗肠,使肠腔内粪便排净。
内窥镜检查报告必须包括:进镜深度、肿物大小、距肛缘位臵、形态、局部浸润的范围,结肠镜检时对可疑病变必须病理学活组织检查。
结肠癌诊疗规范

结肠癌诊疗规范一、定义结肠癌是由于结肠黏膜上皮或腺体上失去正常生长机制的恶性细胞不断增殖而产生的恶性肿瘤。
好发部位依次为乙状结肠、盲肠及升结肠、横结肠、降结肠。
二、病因学饮食习惯、遗传因素及某些慢性肠疾病与本病发生相关。
三、诊断依据(一)详细询问病史有无排便习惯及大便形状的改变;有无排便不尽感,有无脓血便,有无腹胀、阵发性腹痛、肠鸣音亢进等不全梗阻的表现。
有无尿频、尿痛、血尿、肝大、腹水、黄疸、贫血、消瘦、水肿等远处转移的表现。
(二)体格检查有无腹部包块、腹痛、肝大、黄疸、肠鸣音异常,有无淋巴结肿大等,心肺查体有无异常等。
(三)肿瘤内科患者入院完善辅助检查:1.常规检验:血常规、生化全项、尿液分析、大便常规、凝血四项(包含D-Dimer)、肿瘤标记物(如无特殊,每周期化疗均需化验肿瘤标记物)。
2.常规检查:胸部CT(术后辅助化疗期间每2周期检查)、盆腔MRI或者腹部包括盆腔增强CT (术后辅助化疗期间每2周期检查);ECG(如无特殊,每周期化疗均需做心电图)。
伴有严重心脑血管疾病病史:必须完善心脏彩超、颅脑MRI。
四、分期美国癌症联合委员会(AJCC)/国际抗癌联盟(UICC)结直肠癌TNM分期系统原发肿瘤(T)Tx原发肿瘤无法评价T0无原发肿瘤证据Tis原位癌:局限于上皮内或侵犯黏膜固有层T1肿瘤侵犯黏膜下层T2肿瘤侵犯固有肌层T3肿瘤穿透固有肌层到达浆膜下层,或侵犯无腹膜覆盖的结直肠旁组织T4a肿瘤穿透腹膜脏层T4b肿瘤直接侵犯或粘连于其他器官或结构区域淋巴结(N)Nx区域淋巴结无法评价N0无区域淋巴结转移N1有1~3枚区域淋巴结转移N1a有1枚区域淋巴结转移N1b有2~3枚区域淋巴结转移N1c浆膜下、肠系膜、无腹膜覆盖结肠或直肠周围组织内有肿瘤种植,无区域淋巴结转移N2有4枚以上区域淋巴结转移N2a4~6枚区域淋巴结转移N2b7枚及更多区域淋巴结转移远处转移(M)M0无远处转移M1有远处转移M1a远处转移局限于单个器官或部位(如肝脏、肺、卵巢和非区域淋巴结)M1b远处转移分布于1个以上的器官或部位或腹膜转移五、组织学分型常见的有腺癌、腺鳞癌、未分化癌、神经内分泌肿瘤等六、内科治疗原则1.辅助化疗:III 期结肠癌术后应行辅助化疗。
CSCO结直肠癌诊疗指南(2019word版)
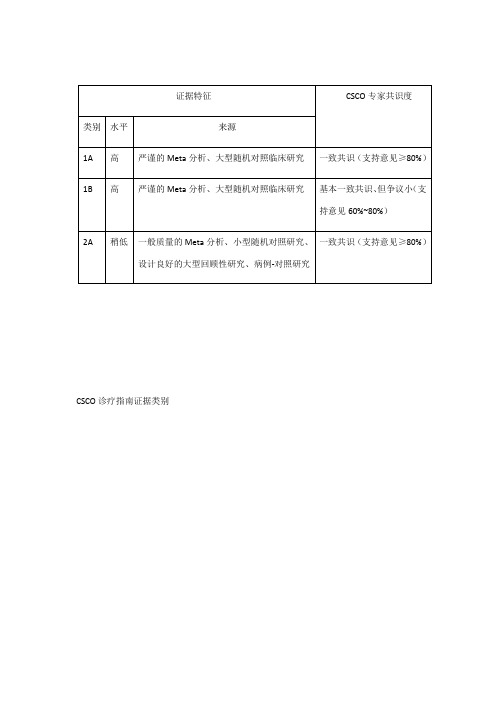
CSCO诊疗指南证据类别CSCO诊疗指南推荐等级1、结直肠癌诊疗总则结直肠癌的MDT诊疗模式注释:A.结直肠癌的诊治应重视多学科团队(multidisciplinary team,MDT)的作用,推荐有条件的单位将尽可能多的结直肠癌患者,尤其是转移性结直肠癌患者的诊疗纳入MDT的管理。
的实施过程中由多个学科的专家共同分析患者的临床表现、影像、病理和分子生物学资料,对患者的一般状况、疾病的诊断、分期/侵犯范围、发展趋向和预后作出全面的评估,并根据当前的国内外治疗规范/指南或循证医学依据,结合现有的治疗手段,为患者制定最适合的整体治疗策略。
原则应该贯穿每一位患者的治疗全程。
团队应根据治疗过程中患者机体状况的变化、肿瘤的反应而适时调整治疗方案,以期最大幅度地延长患者的生存期、提高治愈率和改善生活质量。
2、结直肠的诊断原则无症状健康人群的结直肠癌筛查结肠癌的诊断注释:影像学诊断的更多具体内容详见“影像学检查附录”A.患者存在临床显性肠梗阻,鉴于结肠镜检查前肠道准备会加剧梗阻或造成穿孔,原则上禁止行结肠镜检查。
临床疑似或诊断肠梗阻患者不建议钡剂灌肠检查。
B.患者不具备条件,或拒绝全结肠镜检查,或结肠镜不能检查全部结肠,建议清洁肠道后腹部/盆腔增强CT行结肠检查。
C.鉴于颈胸部淋巴结等诊断与鉴别诊断需要,推荐增强胸部CT;强调高空间分辨率重建图像诊断和鉴别诊断结肠癌肺转移瘤。
D.患者存在静脉造影的禁忌证,建议腹/盆腔增强MRI 加非增强胸部CT。
不能确诊肝转移瘤时,或肝转移瘤存在手术切除机会时,建议行腹部MRI,且包含T2 加权,DWI 加权以及多期T1 加权增强成像序列,用于确定肝转移瘤数目、大小及分布;有条件者可行肝脏细胞特异性造影剂增强MRI,该方法有助于检出1cm 以下病灶。
F.有条件者可行肝脏超声造影或术中超声造影,进一步明确诊断肝脏转移瘤。
G.临床怀疑转移但其他影像检查无法确诊、或重大治疗决策前,PET/CT可用于发现可能存在的转移灶,从而避免过度治疗;但不推荐PET/CT 作为结肠癌诊断的常规检查。
结肠癌诊疗规范

结肠癌诊疗规范结肠癌是一种常见的恶性肿瘤,对于其诊疗,制定规范是非常必要的。
本文档旨在概述并提供结肠癌的诊疗规范,以帮助医务人员提供最佳的治疗和护理。
诊断1. 临床表现:结肠癌的临床表现可能不明显,因此医务人员应引起足够的警惕,特别是对于有相关症状的患者。
2. 检查和评估:诊断结肠癌需要进行全面的检查和评估,包括体格检查、影像学检查、实验室检查和组织病理学检查。
3. 确认诊断:根据临床症状和检查结果,医务人员应综合判断并确诊结肠癌。
分期与治疗1. 分期:结肠癌的分期对于确定最佳治疗方案至关重要。
医务人员应根据患者的肿瘤大小、淋巴结转移情况和远处转移情况等因素进行分期。
2. 手术治疗:手术是结肠癌治疗的首选方法,包括局部切除、结肠切除术和直肠切除术等。
医务人员应根据患者的病情和分期情况,选择合适的手术方式。
3. 化疗:对于一些有手术指征的患者,在手术前或术后进行化疗可以提高治疗效果。
医务人员应根据患者的分期情况和身体状况,制定个体化的化疗方案。
4. 放疗:对于一些需要根除肿瘤或控制病情的患者,放疗可以作为辅助治疗方法。
医务人员应根据患者的具体情况,确定放疗的适用性和方案。
随访和护理1. 术后随访:对于接受手术治疗的患者,医务人员应进行定期的随访,包括体格检查、影像学检查和实验室检查等,以监测患者的恢复情况和判断疾病复发风险。
2. 护理措施:在结肠癌的治疗过程中,医务人员应提供全面的护理措施,包括疼痛管理、饮食指导、心理支持等,以提高患者的生活质量和治疗效果。
以上是针对结肠癌的诊疗规范的概述。
医务人员在实际操作中应根据患者的具体情况进行个体化的诊疗决策,以达到最佳的治疗效果和患者的满意度。
参考资料:- 张三等. 结肠癌诊疗规范制定指南. 中华结直肠外科杂志, 2020, 12(6): 123-135.。
CSCO结直肠癌诊疗指南(2019word版)

CSCO诊疗指南证据类别注释:A.结直肠癌的诊治应重视多学科团队(multidisciplinary team,MDT)的作用,推荐有条件的单位将尽可能多的结直肠癌患者,尤其是转移性结直肠癌患者的诊疗纳入MDT的管理。
B.MDT的实施过程中由多个学科的专家共同分析患者的临床表现、影像、病理和分子生物学资料,对患者的一般状况、疾病的诊断、分期/侵犯范围、发展趋向和预后作出全面的评估,并根据当前的国内外治疗规范/指南或循证医学依据,结合现有的治疗手段,为患者制定最适合的整体治疗策略。
C.MDT 原则应该贯穿每一位患者的治疗全程。
D.MDT 团队应根据治疗过程中患者机体状况的变化、肿瘤的反应而适时调整治疗方案,以期最大幅度地延长患者的生存期、提高治愈率和改善生活质量。
影像学诊断的更多具体内容详见“影像学检查附录”A.患者存在临床显性肠梗阻,鉴于结肠镜检查前肠道准备会加剧梗阻或造成穿孔,原则上禁止行结肠镜检查。
临床疑似或诊断肠梗阻患者不建议钡剂灌肠检查。
B.患者不具备条件,或拒绝全结肠镜检查,或结肠镜不能检查全部结肠,建议清洁肠道后腹部/盆腔增强CT行结肠检查。
C.鉴于颈胸部淋巴结等诊断与鉴别诊断需要,推荐增强胸部CT;强调高空间分辨率重建图像诊断和鉴别诊断结肠癌肺转移瘤。
D.患者存在静脉造影的禁忌证,建议腹/盆腔增强MRI 加非增强胸部CT。
E.CT不能确诊肝转移瘤时,或肝转移瘤存在手术切除机会时,建议行腹部MRI,且包含T2 加权,DWI 加权以及多期T1 加权增强成像序列,用于确定肝转移瘤数目、大小及分布;有条件者可行肝脏细胞特异性造影剂增强MRI,该方法有助于检出1cm 以下病灶。
F.有条件者可行肝脏超声造影或术中超声造影,进一步明确诊断肝脏转移瘤。
G.临床怀疑转移但其他影像检查无法确诊、或重大治疗决策前,PET/CT可用于发现可能存在的转移灶,从而避免过度治疗;但不推荐PET/CT 作为结肠癌诊断的常规检查。
中国结直肠癌诊疗规范(2024)

中国结直肠癌诊疗规范(2024)中国结直肠癌诊疗规范(2024)前言:结直肠癌是我国常见的消化系统肿瘤之一,其发病率呈逐年上升的趋势。
为了提高结直肠癌的诊疗水平,保障患者的生命安全和健康,特制定本《中国结直肠癌诊疗规范(2024)》。
第一章绪论1.1 背景结直肠癌是指发生在结肠、直肠的恶性肿瘤。
其包括结肠腺癌、直肠腺癌、结肠黏液腺癌等类型。
结直肠癌的发病率在全球范围内都呈上升趋势,早期诊断和规范治疗对提高患者生存率至关重要。
1.2 目的本规范的目的是为了规范中国结直肠癌的诊断和治疗流程,提高诊断准确性和治疗效果,以期最大限度地降低患者的病死率和复发率。
第二章诊断2.1 临床表现结直肠癌常见症状包括排便习惯改变,如便秘、腹泻、便血等。
其他临床症状包括腹痛、腹胀、体重下降等。
医生应综合患者症状及体格检查结果进行初步判断。
2.2 病史及辅助检查详细询问患者家族史、个人史,特别是结直肠息肉病、炎症性肠病等相关疾病。
辅助检查包括肠镜检查、血液检查、肿瘤标志物检测、CT/MRI等。
2.3 病理学诊断病理学诊断是结直肠癌诊断的金标准。
经过肠镜活检或手术切除后的标本应送病理科进行病理学检查,包括肿瘤类型、浸润程度、淋巴结转移情况等。
第三章分期与分级3.1 分期根据结直肠癌的TNM分期系统,将肿瘤的大小、淋巴结和远处转移情况进行评估。
根据分期结果,选择合适的治疗方案。
3.2 分级根据肿瘤的分化程度和组织学类型,对结直肠癌进行分级。
分级的结果对选取合适的治疗方法及预后判断有重要意义。
第四章治疗4.1 手术治疗手术是主要的治疗方式,早期结直肠癌可考虑内镜下切除。
晚期结直肠癌常需行前切除术或直肠癌根治术。
手术方式应根据患者的具体情况和分期结果来确定。
4.2 化学治疗化学治疗在结直肠癌的综合治疗中起到重要作用。
术前和术后化学治疗可提高患者的生存率。
药物选择应根据不同分期、分级以及患者的年龄和身体状况进行个体化调整。
4.3 放射治疗对于某些高危结直肠癌患者,放射治疗可作为辅助治疗手段。
结直肠癌规范化诊治指南

结直肠癌规范化诊治指南一、范围本指南规定了结直肠癌的规范化诊治流程、诊断依据、诊断、鉴别诊断、治疗原则和治疗方案。
本指南适用于具备相应资质的市、县级常见肿瘤规范化诊疗试点医院及其医务人员对结直肠癌的诊断和治疗。
二、术语和定义直肠系膜:指的是在中下段直肠的后方和两侧包裹着的直肠的、形成半圆1.5〜2.0cm厚的结缔组织,内含有动脉、静脉、淋巴组织及大量脂肪组织,上自第3 骶椎前方,下达盆膈。
三、缩略语下列缩略语适用于本指南TME:( total mesorectal excision )全直肠系膜切除术CEA:( cancinoembryonic antigen )癌胚抗原四、规范化诊断流程五、结肠癌治疗流程六、诊断依据(一)高危人群。
有便血、便频、大便带粘液、腹痛等肠道症状的人群;大肠癌高发区的中老年人;大肠腺瘤患者;有大肠癌病史者;大肠癌患者的家庭成员;家族性大肠腺瘤病;溃疡性结肠炎;Crohn 病;有盆腔放射治疗史者。
(二)临床表现及体征。
临床表现出现的频度右侧结肠癌依次以腹部肿块、腹痛及贫血最为多见。
左侧结肠癌依次以便血、腹痛及便频最为多见。
直肠癌依次以便血、便频及大便变形多见。
1.右侧结肠癌临床上常表现为原因不明的贫血、乏力、消瘦、低热等。
早期偶有腹部隐痛不适,后期在60%〜70%病人中右侧腹部可扪及一质硬肿块。
2.左侧结肠癌早期临床上可表现为排便习惯改变,可出现便频、便秘或便频与便秘交替。
肿瘤生长致管腔狭窄甚至完全阻塞,可引起肠梗阻表现,约10%的患者可表现为急性肠梗阻或慢性肠梗阻症状。
3.直肠刺激症状便频、里急后重、肛门下坠、便不尽感,肛门痛等。
大便表面带血和/ 或粘液,严重时有脓血便。
4.直肠指诊凡遇到患者有便血、直肠刺激症状、大便变形等症状均应行直肠指诊,检查是动作要轻柔,切忌粗暴,要注意有无肿物触及,肿瘤距肛门距离、大小、硬度、活动度、粘膜是否光滑、有无压痛及与周围组织关系、是否侵犯骶前组织,如果肿瘤位于前壁,男性必须明确与前列腺关系,女性患者需做阴道指诊,查明是否侵犯阴道后壁。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
结肠癌规范化诊疗指南(试行 )1范围本指南规定了结肠癌的规范化诊治流程、诊断依据、诊断和鉴别诊断、治疗原则及治疗方案。
本指南适用于农村重大疾病医疗保障工作定点医院对结肠癌的诊断和治疗。
2术语和定义下列术语和定义适用于本指南。
遗传性非息肉病性结直肠癌(hereditary nonpolyposis colorectal cancer, HNPCC):是常染色体显性遗传综合征,又称lynch综合征。
3缩略语下列缩略语适用于本指南。
CEA:( carcinoembryonic antigen)癌胚抗原4诊治流程图拟诊结肠癌病例结肠癌门诊继续随访气钡双重对比造影纤维结肠镜、组织或及 X 线摄片检查肿瘤标志物检测病理学检测确定诊断排除诊断可根治性切除术前评估不可根治性切除有梗阻、出血、穿孔以手术为主的综合治疗再次评估可切除放、化疗姑息性手术随访5诊断依据5.1病因结肠癌的发病原因尚未完全阐明,导致结肠癌发生的因素可归纳为:5.1.1环境因素饮食习惯、肠道细菌、化学致癌物质、土壤中缺钼和硒。
5.1.2内在因素基因变异、腺瘤、血吸虫性结肠炎、慢性溃疡性结肠炎。
5.2高危人群5.2.1有便血、便频、大便带粘液、腹痛等肠道症状的人。
5.2.2大肠癌高发区的中、老年人。
5.2.3大肠腺瘤患者。
5.2.4有大肠癌病史者。
5.2.5大肠癌患者的家庭成员。
5.2.6家族性大肠腺瘤病患者。
5.2.7溃疡性结肠炎患者。
5.2.8 Crohn病患者。
5.2.9有盆腔放射治疗史者。
5.3临床表现及体征5.3.1症状右侧结肠癌患者临床上常表现有原因不明的贫血、乏力、消瘦、低热等。
早期偶有腹部隐痛不适,后期在60%~70%病人中可扪及右侧腹部质硬肿块。
左侧结肠癌患者早期临床上可表现有排便习惯改变,可出现便频、便秘或便频与便秘交替。
肿瘤生长致管腔狭窄甚至完全阻塞,可引起肠梗阻表现,约10 %的患者可表现为急性肠梗阻或慢性肠梗阻症状。
右侧结肠癌患者临床表现出现的频度依次以腹部肿块、腹痛及贫血最为多见。
左侧结肠癌患者则依次以便血、腹痛及便频最为多见。
5.3.2 直肠指诊凡遇患者有便血、直肠刺激症状、大便变形等症状均应行直肠指诊检查以排除直肠种植转移。
5.4辅助检查5.4.1实验室检查血常规、尿常规和大便常规+ 大便潜血试验,血型,肝功能、肾功能,凝血功能,血糖,电解质,血清病毒指标检测,肿瘤标志物检查( CEA 和 CA19-9 )。
5.4.2影像检查气钡双重对比造影X 线摄片检查是诊断结肠癌常用而有效的方法。
它可提供结肠癌病变部位、大小、形态及类型等相关信息。
结肠癌的钡灌肠表现与癌的大体形态有关,主要表现为病变区结肠袋消失、充盈缺损、管腔狭窄、粘膜紊乱及破坏、溃疡形成、肠壁僵硬,病变多局限,与正常肠管分界清楚。
隆起型癌多见于盲肠,主要表现为充盈缺损及软组织肿块,呈分叶状或菜花状,表面不规则。
溃疡型癌表现为不规则充盈缺损及腔内龛影,周围粘膜皱襞紊乱,不规则破坏。
浸润型癌多见于左侧结肠,由于肿瘤生长不平衡,狭窄而高低不平,肠管呈向心性或偏心性狭窄,肠壁增厚。
B 型超声波检查腹部B型超声扫描对判断肝脏有无转移有一定价值,应列为术前常规检查内容。
CT 扫描检查腹盆腔增强CT 检查应为常规检查项目。
对于术前了解肝内有无转移,腹主动脉旁淋巴结是否肿大,癌肿对周围结构或器官有无浸润,判断手术切除的可能性和危险性等指导术前选择合理治疗方案提供可靠依据。
胸部 X 射线摄影检查包括胸部正位和侧位片。
对胸片检查异常的患者行胸部CT 检查,以除外转移。
5.4.3腔镜检查结肠镜检查是诊断结肠癌最安全、有效的检查方法。
纤维结肠镜检查可直接观察病灶,同时采取活体组织做病理诊断。
取活检时需注意取材部位,作多点取材。
如果活检阴性,且临床考虑为肿瘤的患者,应重复取材以免漏诊。
6结肠癌的分类和分期6.1结肠肿瘤的组织学分类结肠肿瘤组织学分类(WHO 2010 )上皮性肿瘤ICD 编码癌前病变腺瘤8140/0管状8211/0绒毛状8261/0管状绒毛状8263/0锯齿状8213/0不典型增生(上皮内肿瘤),低级别8148/0不典型增生(上皮内肿瘤),高级别8148/2锯齿状病变增生性息肉广基锯齿状腺瘤 /息肉8213/0经典锯齿状腺瘤8213/0错构瘤Cowden 相关性息肉幼年性息肉Peutz-Jeghers息肉癌腺癌8140/3 筛状粉刺型腺癌8201/3 髓样癌8510/3 微乳头状癌8265/3 黏液腺癌8480/3 锯齿状腺癌8213/3 印戒细胞癌8490/3 腺鳞癌8560/3 梭形细胞癌8032/3 鳞状细胞癌8070/3 未分化癌8020/3 神经内分泌肿瘤神经内分泌肿瘤( NET )NET 1 级(类癌) 8240/3 NET2级8249/3 神经内分泌癌( NEC)8246/3 大细胞神经内分泌癌8013/3 小细胞神经内分泌癌8041/3 混合性腺神经内分泌癌8244/3EC 细胞, 5-羟色胺生成性神经内分泌肿瘤8241/3L 细胞,胰高血糖素样肽和PP/PYY 生成性神经内分泌肿瘤8152/1间叶性肿瘤平滑肌瘤8890/0脂肪瘤8850/3血管肉瘤9120/3胃肠道间质瘤8936/3Kaposi 肉瘤9140/3平滑肌肉瘤8890/3淋巴瘤继发性肿瘤6.2结肠癌的分期6.2.1 Dukes分期由于 1932 年提出的结肠癌Dukes 分期简单易行,且对预后有一定的指导意义,因此,目前仍被应用。
结肠癌 Dukes 分期Dukes A期:肿瘤局限于肠壁内;Dukes B期:肿瘤侵犯至肠壁外;Dukes C期:有区域淋巴结转移,无论侵犯深度。
6.2.2 TNM分期美国癌症联合协会(AJCC )提出的 TNM 分期系统对结肠癌的预后有更好的指导意义。
TNM 分期( AJCC , 2009 第七版)T- 原发瘤分期Tx原发肿瘤不能评估T0无原发肿瘤证据Tis原位癌:上皮内或粘膜固有层T1肿瘤侵犯粘膜下层T2肿瘤侵犯固有肌层T3肿瘤侵犯浆膜下或无腹膜被覆的结肠或直肠旁组织T4 肿瘤侵透脏层腹膜和 / 或直接侵犯其他器官或结构 T4a肿瘤穿透脏层腹膜表面T4b肿瘤直接侵犯其他器官或结构N–区域淋巴结Nx区域淋巴结不能评价N0无区域淋巴结转移N11-3 个区域淋巴结转移-N1a 1 个区域淋巴结转移-N1b2-3 个区域淋巴结转移-N1c无区域淋巴结转移,但在浆膜下或无腹膜被覆的结肠或直肠旁组织存在单个(或多个)癌结节(卫星灶)-N2≥4个区域淋巴结转移-N2a4-6 个区域淋巴结转移-N2b≥7个区域淋巴结转移M-远处转移M0无远处转移M1有远处转移-M1a 单个器官或部位发生转移-M1b 多个器官或部位发生转移或腹膜转移TNM 分期及 Dukes 分期Stage T N M Dukes MAC0 Tis N0 M0 - -I T1 N0 M0 A AT2 N0 M0 A B1 IIA T3 N0 M0 B B2 IIB T4a N0 M0 B B2IIC T4b N0 M0 B B3III 任何 T N1,N2 M0 CIIIA T1,T2 N1/N1c M0 C C1 T1 N2a M0 C C1 IIIB T3,T4a N1/N1c M0 C C2 T2,T3 N2a M0 C C1/C2T1,T2 N2b M0 C C1 IIIC T4a N2a M0 C C2 T3,T4a N2b M0 C C2T4b N1,N2 M0 C C3IVA IVB 任何任何TT任何任何NNM1aM1b----前缀 p:为术后病理分期7诊断和鉴别诊断7.1诊断年龄在40 岁以上,有以下任一表现者应列为高危人群:①Ⅰ级亲属有结肠癌史者;②有癌症史或肠道腺瘤或息肉史者;③大便隐血实验阳性者;④以下五种表现中具 2 项以上者:粘液血便、慢性腹泻、慢性便秘、慢性阑尾炎史及精神创伤史。
对此高危人群行纤维肠镜检查或气钡双重对比灌肠造影X 线摄片检查可明确诊断。
7.2鉴别诊断盲肠癌与升结肠癌易被误诊为慢性阑尾炎、阑尾包块、上消化道出血、缺铁性贫血等。
肝曲结肠癌或右侧半横结肠癌可引起右上腹不适、疼痛,常被误诊为胆石症;左半结肠癌易被误诊为慢性结肠炎、慢性菌痢、血吸虫病、便秘、痔等。
8治疗8.1治疗原则临床上一般应采取以手术为主的综合治疗。
根据病人的全身状况和各个脏器功能状况、肿瘤的位置、肿瘤的临床分期、病理类型及生物学行为等决定治疗措施。
合理利用现有治疗手段,以期最大程度地根治肿瘤、最大程度地保护脏器功能和改善病人的生活质量。
结肠癌的治疗主要有手术治疗、放射治疗、化学治疗及靶向治疗。
8.2手术治疗8.2.1手术治疗适应证8.2.1.1全身状态和各脏器功能可耐受手术。
8.2.1.2肿瘤局限于肠壁或侵犯周围脏器,但可整块切除,区域淋巴结能完整清扫。
8.2.1.3已有远处转移(如肝转移、卵巢转移、肺转移等),但可全部切除,酌情同期或分期切除转移灶。
8.2.1.4广泛侵袭或远处转移,但伴有梗阻、大出血、穿孔等症状应选择姑息性手术。
8.2.2手术治疗禁忌证8.2.2.1全身状态和各脏器功能不能耐受手术和麻醉。
8.2.2.2广泛远处转移和外侵,无法完整切除,无梗阻、穿孔、大出血等严重并发症。
8.2.3手术治疗方法的选择8.2.3.1 T1N0M0结肠癌建议局部切除。
术前检查属T1 或局部切除术后病理提示T1 ,如果切除完整而且具有预后良好的组织学特征 (如分化程度良好、无脉管浸润 ),则无论是广基还是带蒂,不推荐再行手术切除。
如果是带蒂,但具有预后不良的组织学特征,或者非完整切除,标本破碎切缘无法评价,推荐行结肠切除术加区域淋巴结清扫。
8.2.3.2结肠癌根治性手术应将原发性病灶与所属引流区淋巴结整块切除。
为了减少及防止肿瘤复发:①手术切缘应保证足够的无肿瘤侵犯的安全范围,切除肿瘤两侧包括足够的正常肠段。
如果肿瘤侵犯周围组织或器官,需要一并切除,还要保证切缘足够且清除所属区域淋巴结。
切除肿瘤两侧 5 ~10cm正常肠管已足够,但为了清除可能转移的肠壁上、结肠旁淋巴结,以及清除系膜根部引流区域淋巴结,需结扎主干血管,切除肠段范围亦根据结扎血管后的肠管血运而定;②完全清除引流区域淋巴结;③避免挤压肿瘤;④防止肠腔内播散。
8.2.3.3梗阻性结肠癌手术处理原则①右侧结肠癌并发急性梗阻时应尽量争取做右半结肠切除及一期吻合术;②当对右侧结肠癌局部无法切除时,可选做末端回肠与横结肠侧侧吻合术(内转流术);③左侧结肠癌引起的急性梗阻在条件许可时应尽量一期切除;④对肿瘤无法切除的左侧结肠癌可选做内转流术或横结肠造口术。
8.2.4转移灶的处理8.2.4.1肝转移完整切除必需考虑肿瘤范围和解剖学上的可行性。
