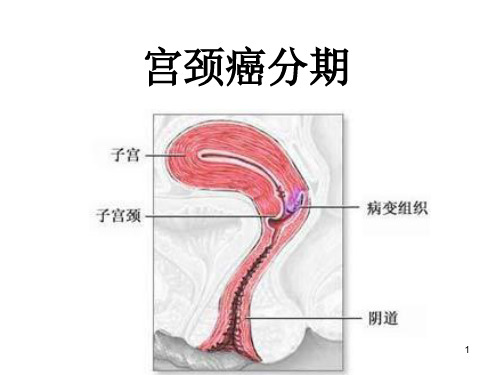
子宫颈癌的分期
一文读懂宫颈癌的分期明明白白接受治疗

一文读懂宫颈癌的分期明明白白接受治疗分期在癌症诊断和治疗中的作用宫颈癌的分期描述的是疾病的程度:癌症是否仅存在于宫颈内,还是已经侵犯邻近组织和淋巴结,或者已经扩散到身体远处的其他部位。
肿瘤分期是一种标准化的语言和科学的评估体系,并随着肿瘤诊疗的进展和数据的更新而不断修订。
这种标准化的科学体系便于医生和医生之间,医患之间及患者和患者之间的沟通。
详细了解肿瘤的分期,请参阅。
肿瘤分期有助于医生了解癌症的进展情况,做出治疗决定,预测疾病的情况,包括恢复的机会。
分期最主要的两个作用如下:指导治疗以及判断预后。
1、分期指导治疗:不同的分期对应着不同的治疗方式或治疗方式的组合。
0期到IV期的宫颈癌对应的治疗方式(组合)各不相同。
只有明确了分期,才能在多种治疗方法中确定合适的治疗方式和策略。
当然,虽然医学界对不同期别的治疗方式有明确的规范,但医生是否遵守规范或在多大程度上遵守规范就是另一回事了。
2、分期有助于判断病人预后(治愈的机会和存活时间):总体上讲,处于同一分期的病人,其大致的自然生存期是比较一致的,当然也和患者的年龄、总体健康水平等其他因素有关。
宫颈癌最常用FIGO分期及TNM分期FIGO(国际妇产科联合会)分期系统最常用于女性生殖器官的癌症,包括宫颈癌。
除了FIGO分期系统外,宫颈癌也有TNM分期。
本文重点讲述FIGO分期系统,简单的介绍TNM分期系统。
文末还会简单介绍不同分期宫颈癌患者的治疗。
不管是FIGO分期系统,还是TNM分期系统,对于宫颈癌,临床分期是根据医生的体格检查、活检、影像学检查和一些其他检查的结果来进行的。
在一些情况下一些患者也会进行接受其他检查,如膀胱镜检查和直肠镜检查。
临床分期不是基于手术中的发现而制定的。
患者的治疗计划基于临床分期。
如果接受了手术,患者会获得病理分期,但这不会改变患者的临床分期。
术后病理分期如果比临床分期要晚,可能需要调整术后的治疗方案。
宫颈癌FIGO分期最新的版本是2023年发布的,而AJCC的TNM分期是2023年发布的。
宫颈癌的病理分期有哪些种类及其详细内容

宫颈癌的病理分期有哪些种类及其详细内容宫颈癌的病理分期是根据宫颈癌的病理组织学类型、癌细胞浸润深度、局部扩散范围以及淋巴结转移情况等多个因素来确定癌症的严重程度。
常见的宫颈癌病理分期包括以下几种:FIGO 分期:FIGO 分期法是宫颈癌临床治疗中最常用的分期方法。
其主要依据为肿瘤侵犯深度、侵犯范围以及淋巴结转移情况,将宫颈癌分为四个阶段:IA 期:肿瘤仅侵犯宫颈表面上的一层上皮细胞。
IB 期:肿瘤侵犯宫颈的深层组织,但仍未突破宫颈。
IIA 期:肿瘤已经突破宫颈,但未蔓延到盆腔壁或膀胱等周边组织。
IIB 期:肿瘤蔓延到盆腔壁或膀胱等周边组织。
IIIA 期:肿瘤已经侵犯到盆壁、下段阴道、膀胱等周边组织。
IIIB 期:肿瘤已经侵犯到盆腔壁、骨盆侧壁、直肠等周边组织。
IVA 期:癌瘤已经侵犯直肠或膀胱,或者蔓延到远处的组织和器官。
IVB 期:癌瘤蔓延到远处的组织和器官,如肺、肝等。
TNM 分期:TNM 分期是宫颈癌另一个常用的分期方法,将宫颈癌分为四个阶段:T1期:肿瘤仅限于宫颈,未侵犯子宫体。
T2期:肿瘤侵犯宫颈并扩散到子宫体。
T3期:肿瘤侵犯盆腔组织,如下段阴道壁或直肠壁。
T4期:肿瘤侵犯膀胱或直肠、盆壁或扩散到遥远的组织或器官。
N0:没有淋巴结转移。
N1:有淋巴结转移。
N1分期:分为N1、N2、N3三个亚分期。
N1:淋巴结转移在盆腔内,即盆腔淋巴结区域。
N2:淋巴结转移在髂内、髂外淋巴结区域。
N3:淋巴结转移在腹主动脉淋巴结区域或锁骨上淋巴结区域。
M0:没有远处转移。
M1:有远处转移。
综合T、N、M三个分期,可确定宫颈癌的临床分期。
例如,T2N1M0表示宫颈癌侵犯宫颈并扩散到子宫体,且存在盆腔淋巴结转移,没有远处转移。
宫颈癌 ppt课件

宫颈癌常用化疗药物
6依托泊苷(VP-16) 用0.9%NS稀释,防止外渗,如与PDD、BLM联用,先 用VP-16 7顺铂(PDD) 用0.9%NS稀释,注意避光 不良反应:胃肠道反应、肾毒性、耳毒性 8异环磷酰胺(IFO) 用林格氏液稀释,充分水化,并在应用IFO后的0h、 4h、 8h静脉推注尿路保护剂美司钠,以预防出血性 膀胱炎。 9氟尿嘧啶(5-FU) 加入5%GS中静脉滴注,滴注速度:4-6小时 不良反应:肝肾毒性、粘膜反应
ppt课件
19
后装治疗
进行后装治疗
ppt课件
20
5.1.手术患者的护理:
⑴.术前准备: 术前一日晚6点后禁食,晚12点后禁饮水,备皮,皮试 ﹑合血、发放手术衣,佩戴腕带,确认患者不在月经 期,保持会阴部清洁,术前晚沐浴,注意保暖,避免受 凉感冒。指导患者服用舒泰清,灌肠。 术日晨测生命体征,遵医嘱应用术前用药。 去掉发夹﹑首饰﹑假牙﹑眼镜及隐型眼镜、剪指甲, 去除指甲油等 购买术后所需生活物品,个人贵重物品妥善保管。
ppt课件
16
后装治疗
荷兰引进-核通后装
我院引进的荷兰核通
高剂量率后装治疗机,具有
多通道、数字化、智能化等
特点,可满足数字化近距离 放疗技术的各种需求。在近 距离放疗影像、治疗计划以 及近距离放疗技术应用等方
面具有丰富的经验。
ppt课件 17
后装治疗
CT引导下腔内后装
ppt课件
18
后装治疗
放置施源器
ppt课件 14
4.3放射治疗
利用高能射线或电子束来治疗疾病,其目标是给予肿
瘤准确、均匀、高的治疗剂量,而尽可能减少对周围 正常组织的照射剂量,力争达到根治肿瘤的同时减轻 放射反应,保证患者好的生活质量。 可分为体外照射和体内照射,两者可同时或交替进 行。
宫颈癌临床诊断及分期

• 其他因素 • 遗传易感性。
二、子宫颈解剖、生理及宫颈上 皮的生理病理
(一)、子宫颈解剖、生理
子宫颈,即子宫肌纤维的下部,呈柱形 或锥形,长3-4cm,直径2.5cm,宫颈的侧、 后部与盆腔壁之间由主韧带和宫骶韧带支 持。宫颈的下半部分深入阴道,称为宫颈 阴道部,由前壁突入阴道,上半部分在阴 道之上。宫颈阴道部开口于阴道,称宫颈 外口。
一是生物学因素,包括细菌、病毒和衣原体 等各种微生物的感染;
二是行为危险因素,如性生活过早,多个性 伴侣、多孕多产、社会经济地位低下、营 养不良及性混乱等;
三是遗传易感性。
HPV感染的自然史
• HPV感染是引起子宫颈癌的主要危险因素, 主要通过性生活传播。
HPV的传播途径
• 水平传播 • 垂直传播
FIGO2019年报道22428例浸润性子宫
颈癌的年龄分布,40岁以下患者占26%, 60岁以上患者占34%,大部分为40-60岁约 占40%.我国有医院报道近50年子宫颈癌的 平均发病年龄逐渐减低,由1955-1964年的 56岁降至2019-2019的44岁;年轻患者子 宫颈癌≤ 35岁的构成比由3.4%升至24.9%。
• 鳞状上皮的底部结构是单层圆形基底层细 胞。
• 鳞状上皮的成熟依赖于雌激素,如果雌激 素缺乏,细胞不能完全成熟而不产生糖原。 因此,绝经后附基层细胞以上不能继续成 熟而不形成多层扁平细胞,因而上皮变薄 萎缩。肉眼检查显得苍白,因上皮易于损 伤,上皮下可见出血点。 。
柱状上皮
• 宫颈管内覆以柱状上皮(又称腺上皮), 由单层高柱状细胞形成,核深染而靠近基 底膜,呈粉红色。宫颈管上皮远端或顶界 与宫体下端的上皮相连,下界与鳞状上皮 在鳞柱交界处会合。妇女的年龄、生育状 况、激素水平和月经周期不同,柱状上皮 覆盖宫颈阴道部的范围不同
宫颈癌TNM分期标准

宫颈癌
原发肿瘤(T)
Tx 原发肿瘤无法评估
T0 无原发肿瘤证据
Tis 原位癌
T1 宫颈癌局限于子宫
T1a 仅镜下诊断为浸润癌,间质浸润深度不超过 5mm,宽度不超过 7mm T1a1 间质浸润深度不超过 3mm,宽度不超过 7mm
T1a2 间质浸润深度超过 3mm,但不超过 5mm,宽度超过 7mm
T1b 临床可见的病灶局限于子宫颈或镜下病变超过 T1a
T1b1 临床可见的病灶小于或等于 4cm
T1b2 临床可见的病灶大于 4cm
T2 浸润范围超过子宫,但未及盆壁或阴道下 1/3
Ta 无宫旁浸润
T2a1 临床可见的病灶小于或等于 4cm
T2a2 临床可见的病灶大于 4cm
T2b 有宫旁浸润
T3 侵及盆壁和/或下 1/3 阴道,和/或导致肾积水或无功能肾
T3a 侵及下 1/3 阴道,未到达盆壁
T3b 到达盆壁或引起肾积水或无功能肾
T4 侵及膀胱或直肠粘膜,和/或超出真骨盆
区域淋巴结(N)
Nx 区域淋巴结无法评估
N0 无区域淋巴结转移
N1 区域淋巴结转移
远处转移(M)
M0 无远处转移
M1 远处转移
分期:
0期:Tis N0 M0ⅠA1期:T1a1 N0 M0ⅠA2期:T1a2 N0 M0ⅠB期:T1b1 N0 M0
T1b2 N0 M0ⅡA期:T2a1 N0 M0
T2a2 N0 M0ⅡB期:T2b N0 M0ⅢA期:T3a N0 M0ⅢB期:T3b any M0
T1-3 N1 M0ⅣA期:T4 any M0ⅣB期:任何T 任何N M1
(UICC/AJCC第七版)。
宫颈癌分期PPT课件
• II期
肿瘤侵犯下列任何部位:下1/3尿道、下1/3阴道、肛门、淋巴结转移
• III期
肿瘤有或无侵犯下列任何部位:下1/3尿道、下1/3阴道、肛门,有腹股沟-股淋巴结转移
• IIIA期(i)1个淋巴结(≥5mm),或1-2个淋巴结转移(<5mm)
• IIIB期(i)≥2个淋巴结(≥5mm),或≥3个淋巴结转移(<5mm)
• III期 局部和(或)区域淋巴结扩散
• IIIA 肿瘤侵犯浆膜层和(或)附件
• IIIB 阴道和(或)宫旁受累
• IIIC 盆腔和(或)腹主动脉旁淋巴结转移
•
IIIC1 盆腔淋巴结阳性
•
IIIC2 腹主动脉旁淋巴结阳性和(或)盆腔淋巴结阳性
• IV期 肿瘤侵犯膀胱粘膜和(或)直肠粘膜和(或)远处转移
4
三、手术病理分期法(Meigs-Brunschwig分期法)
• 0类 原位癌或微癌。 • A类 癌瘤局限于子宫颈。 • A0类 术前宫颈活检为浸润癌,但子宫颈的手术标本未再查见癌。 • B类 癌瘤超越子宫颈,侵犯阴道上2/3或子宫体;或癌瘤同时侵及阴
道上段和子宫体。阴道或子宫体的侵犯可由直接扩展或转移而来。 • C类 癌瘤直接扩展或经淋巴管转移,侵及子宫颈旁或阴道旁组织(或
3
二、TNM分期法
• 近年来为使身体各部位的癌瘤取得统一的分期标准,便于统计疗效和 估计预后,国际抗癌协会(UICC)提出TNM分类法,即在临床分期
的基础上说明区域性淋巴结及远处器官有无转移。此法为治疗前的分 类,不包括手术所见。
• T代表原发肿瘤,N代表区域淋巴结,M代表远处转移。
• T1s侵蚀前期癌,即原位癌。
宫颈癌分期
1
宫颈癌-FIGO分期

宫颈癌分期及临床实践指南前言:国际妇产科协会(FIGO)和国际妇科肿瘤协会(IGCS)共同制定的《妇科恶性肿瘤分期及临床实践指南》以循征医学为依据,完整介绍了常见的妇科恶性肿瘤的分期,简明扼要介绍了各种妇科恶性肿瘤的处理原则和治疗方案,对广大妇科肿瘤医师的临床实践有很大的指导意义。
同时,FIGO和IGCS依据临床诊治的进展对指南进行更新。
中山大学的林仲秋教授等人将目前FIGO和IGCS推广的指南第三版翻译成中文,现摘取宫颈癌分期及临床实践指南的主要内容刊登于中国医学论坛报,希望能更好地推广该指南,促进我国妇科肿瘤诊治水平并和国际相接轨。
最后,感谢FIGO、FIGO妇科肿瘤委员会、IGCS和FIGO妇科肿瘤委员会主席HYS Ngan(颜婉嫦)教授的支持。
曹泽毅中华医学会妇科肿瘤学分会主任委员宫颈癌分期临床-诊断分期宫颈癌的分期根据临床估计,因此必须对所有病人进行仔细的临床检查,最好由有经验的医生在麻醉下进行。
临床分期一定不能因为后来的发现而改变。
如果某一特定患者的分期存在疑问时,必须归于较早的分期。
可以进行以下检查:触诊、视诊、阴道镜、宫颈内膜诊刮、子宫镜、膀胱镜、直肠镜、静脉尿路造影以及肺和骨骼的X线检查。
可疑的膀胱或直肠受累应该通过活检和组织学证据证实。
宫颈锥切或部分切除也被认为是一项临床检查,经此确定的浸润癌也包括在报告中。
可选择的其他检查有:腹腔镜、超声、CT扫描、MRI及正电子发射断层扫描术(PET),这些检查对于确定治疗方案是有价值的,但这些检查一般不易做得,而且结果多变,因而这些检查结果不能作为改变临床分期的依据。
在CT扫描引导下对可疑淋巴结进行细针穿刺抽吸(FNA)有助于确定治疗计划。
术后病理分期经过手术治疗的病例,病理专家可以根据切除组织中的病理改变更精确地描述疾病范围。
这些结果不能改变临床分期,但可以以疾病的病理分期描述方式记录下来。
TNM的分期正适合此目的。
在极少数情况下,术前没有诊断为浸润性宫颈癌而仅做了子宫切除术,这些病例不能进行临床分期,也不能包含在治疗统计中,但可分开报告。
宫颈癌TNM分期标准

宫颈癌
原发肿瘤(T)
Tx 原发肿瘤无法评估
T0 无原发肿瘤证据
Tis 原位癌
T1 宫颈癌局限于子宫
T1a 仅镜下诊断为浸润癌,间质浸润深度不超过 5mm,宽度不超过 7mm T1a1 间质浸润深度不超过 3mm,宽度不超过 7mm
T1a2 间质浸润深度超过 3mm,但不超过 5mm,宽度超过 7mm
T1b 临床可见的病灶局限于子宫颈或镜下病变超过 T1a
T1b1 临床可见的病灶小于或等于 4cm
T1b2 临床可见的病灶大于 4cm
T2 浸润范围超过子宫,但未及盆壁或阴道下 1/3
Ta 无宫旁浸润
T2a1 临床可见的病灶小于或等于 4cm
T2a2 临床可见的病灶大于 4cm
T2b 有宫旁浸润
T3 侵及盆壁和/或下 1/3 阴道,和/或导致肾积水或无功能肾
T3a 侵及下 1/3 阴道,未到达盆壁
T3b 到达盆壁或引起肾积水或无功能肾
T4 侵及膀胱或直肠粘膜,和/或超出真骨盆
区域淋巴结(N)
Nx 区域淋巴结无法评估
N0 无区域淋巴结转移
N1 区域淋巴结转移
远处转移(M)
M0 无远处转移
M1 远处转移
分期:
0期:Tis N0 M0ⅠA1期:T1a1 N0 M0ⅠA2期:T1a2 N0 M0ⅠB期:T1b1 N0 M0
T1b2 N0 M0ⅡA期:T2a1 N0 M0
T2a2 N0 M0ⅡB期:T2b N0 M0ⅢA期:T3a N0 M0ⅢB期:T3b any M0
T1-3 N1 M0ⅣA期:T4 any M0ⅣB期:任何T 任何N M1(UICC/AJCC第七版)。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
子宫颈癌的分期
子宫颈癌的分期:
第零期:指癌细胞(原位癌,CIS)仍局限在子宫颈上皮区内。
第一期:癌细胞只局限在子宫颈部位。
而从第一期开始,癌症已经开始有了侵犯的现象,依其侵犯程度的深浅又分IA与IB两期。
第二期:癌细胞已经侵犯到阴道的上三分之二或是子宫旁的结缔组织。
第三期:癌细胞已经侵犯到阴道的下三分之一,或是已经侵犯到了骨盆腔。
第四期:癌细胞已经突破生殖器官部份,或是已经超过了骨盆腔的范围,而直接侵犯了直肠或膀胱,甚至发生了远程的转移。
子宫颈癌的治疗
决定最佳的治疗方式前必须考虑很多因素,包括肿瘤大小,病患年龄及整体健康状况等等。
子宫颈癌治疗的方式包括外科手术切除、放射线治疗及化学治疗三种方法。
第零期(原位癌):第零期子宫颈癌的处置方案争议性很大,一般大部份认为若锥形切片的边缘有残留病灶者必须再实施子宫颈锥形切除手术。
但病人如不再考虑生小孩,大部份医生会建议采全子宫切除手术。
第一期:单纯性子宫切除或子宫颈锥形切片方式。
第二期:IIA一般采取子宫切除手术加上骨盆腔淋巴腺的摘除术,IIB则一般大部份采取放射线治疗。
第三,四期以后(包括复发):晚期子宫颈癌的标准治疗法,同2B治疗方法,直接给予体外放射线照射与近接方式的高剂量放射线治疗。
但化学治疗可以暂时控制病情的发展,延长病人的存活期和减少病人的痛苦。
现今有相当多的化学治疗与放射线治疗方式正进行临床研究,这包括:化学治疗与放射线治疗同步实施,放射线治疗之前实施化学治疗、或放射线治疗后追加化学治疗,然而到目前为止,尚没有任何证据显示,那一种治疗方案有最好的疗效,所有研究的初步结果仍待进一步的临床证实。
副作用
在开完子宫根除手术后,通常要住院一~二个礼拜。
在动完手术后几天,会有排尿困难、肠子蠕动不正常,下腹部痛,在一~二个月内通常会恢复正常。
妇女如切除掉子宫,月经就不会再来。
若没有切除卵巢,则因为卵巢仍会产生荷尔蒙,就不会经历停经期的生理变化。
但若卵巢被切除或因治疗而机能受损的话,就会产生停经期的生理变化,性能力和性欲和并不会因子宫的切除而有所变化,只是因为没办法再怀孕,可能会有很强烈的失落感。
总结
临床上的观察指出,子宫颈癌除了局部的侵犯与扩散之外,子宫颈癌也容易经由淋巴系统的循流而产生邻近淋巴腺及远程的转移。
一般来说有骨盆腔内或主动脉旁侧淋巴腺转移的病人的预后,一般来说都比较差。
根据临床分期为依据,临床上一般子宫颈癌的五年存活率如下:零期:一般来说接近100%第一期:85-90%第IIA期:80%第IIB期:60-70%第IIIA期:45%第IIIB期:30-36%第IV期:
%子宫颈癌的危险因子,主要来自人类乳突状病毒的感染,这是性交感染所引起。
另一个高危险因子是吸烟,因此减少性伴侣及戒烟,是减少罹患子宫颈癌的步骤。
子宫颈癌接受治疗后,定期的追踪检查是很重要的。
医师必须确认不正常的癌组织已经完全清除掉,定期的追踪检查包括有骨盆腔检查、抹片检查和其它一些实验室的侦测法。
子宫颈癌的罹患率是一个国家医疗水准和预防保健品质的指针。
十万人口中子宫颈癌的罹患率,以色列是3人,美国白人为6.8人,纽西兰7.6人,日本10人,台湾和香港约23人,哥伦比亚48.2人,巴西83.2人,希望藉由大家共同的努力,可以减少子宫颈癌的罹患率。
总之,子宫颈癌是可以预防和早期治疗的癌症。
而且检查并不困难,谨在此呼吁一年一次的子宫颈抹片检查,掌握自己的健。
