心血管系统体格检查细则
体格检查评分标准一般检查

体格检查评分标准一般检查引言概述:体格检查是医生在诊断疾病时常用的一种方法,通过观察、触摸和听诊等手段来评估患者的身体状况。
在体格检查中,医生需要根据一定的评分标准来判断患者的健康状况,从而作出准确的诊断。
本文将介绍体格检查的一般评分标准,包括五个部分:一、外观与行为;二、神经系统;三、心血管系统;四、呼吸系统;五、消化系统。
一、外观与行为:1.1 体型与体重:观察患者的体型是否正常,是否存在明显的肥胖或消瘦情况;记录患者的体重,并与正常体重范围进行比较。
1.2 皮肤状况:检查患者的皮肤颜色、湿度、有无瘀斑、疱疹等异常情况;观察是否有皮疹、湿疹等皮肤病变。
1.3 意识状态:评估患者的意识状态,包括清醒、嗜睡、昏迷等;观察患者的反应能力和行为是否正常。
二、神经系统:2.1 神经系统检查:包括对患者的神经功能进行评估,如肌力、感觉、反射、平衡等;观察是否存在肌无力、感觉异常、反射减退等症状。
2.2 神经系统病征:观察是否存在神经系统病征,如面瘫、手足抽搐、震颤等;记录病征的类型、程度和分布情况。
2.3 神经系统评分:根据神经系统检查结果,使用相应的评分工具对患者的神经系统功能进行评分,以便更好地评估患者的神经系统状况。
三、心血管系统:3.1 血压测量:使用血压计对患者的血压进行测量,包括收缩压和舒张压;记录血压值,并与正常范围进行比较。
3.2 心率观察:观察患者的心率是否正常,包括心率的频率和节律;记录心率值,并与正常心率范围进行比较。
3.3 心脏听诊:使用听诊器对患者的心脏进行听诊,评估心脏的听诊结果,包括心音的强度、频率和节律;观察是否存在心脏杂音或其他异常情况。
四、呼吸系统:4.1 呼吸频率:观察患者的呼吸频率,包括每分钟呼吸次数;记录呼吸频率,并与正常范围进行比较。
4.2 呼吸音听诊:使用听诊器对患者的呼吸音进行听诊,评估呼吸音的清晰度和正常与否;观察是否存在呼吸困难或异常呼吸音。
4.3 胸廓观察:观察患者的胸廓是否对称、呼吸运动是否正常;检查是否存在胸廓畸形或呼吸肌肉使用过度等情况。
高级健康评估5- 心血管系统疾病-心力衰竭

心血管系统疾病及检查
心力衰竭
患者男,70岁,主因咳痰30年,活动后气短6年,下肢浮肿2年, 加重5天入院。
现病史:30年前开始每遇冬季咳嗽、咳白痰,晨起明显,6年前出 现活动后呼吸困难,2年前感心悸,间断下肢浮肿,5天前加重, 并发热。有吸烟史30年,每日30支。
体格检查:T38.5oC,P120次/分,R28次/分,Bp110/70mmHg,口唇 发绀,颈静脉怒张,桶状胸,语颤减弱,叩诊呈过清音,听诊 两肺呼吸音低,呼气延长,可闻及干、湿罗音,心率120次/分, 心界向左扩大,心音遥远,P2亢进,肝大肋下3cm,肝颈回流征 阳性,双下肢凹陷性水肿。
(四) 听 诊
2、听诊顺序 心尖区 肺动脉瓣区 主动脉瓣区
主动脉瓣第二听诊区 三尖瓣区
(四) 听 诊
3、听诊内容 心率、心律、心音、额外心音、杂音、 心包摩擦音
(四) 听 诊
3、听诊内容 (1)心率:指每分钟心跳的次数。检查时以 听诊器在心尖部听取第一心音计数。 正常人:60-100次/分 成人心率超过100次/min,婴幼儿心率超过 150次/min,称为心动过速。
(一) 视 诊
(1 )心尖搏动移位 • 生理性因素:心尖搏动的位置可因体位改变和体
型不同有所变化。 ⑴仰卧时,心尖搏动略上移;左侧卧位,心尖搏动可
左移2-3cm;右侧卧位可向右移1.0-2.5cm; ⑵心脏横位,心尖搏动可达第4肋间;心脏呈垂直位,
心尖搏动可达第6肋间。 ⑶呼吸:深吸气时可下移至第6肋间,深呼气可上移。
(二) 触 诊
心前区震颤的临床意义
部位
时相
常见病变
胸骨右缘第2肋间 收缩期 主动脉瓣狭窄(风湿性、先天性、老年性)
体格检查评分标准一般检查

体格检查评分标准一般检查标题:体格检查评分标准一般检查引言概述:体格检查是医生在诊断疾病时常用的一种方法,通过观察、触摸、听诊等手段来了解患者的身体状况。
体格检查评分标准是医生根据患者的体征、症状等情况进行评分,以帮助确定疾病的诊断和治疗方案。
本文将介绍体格检查评分标准的一般检查内容。
一、外观检查1.1 仪表端庄:患者站立时,观察其仪表端庄与否,是否有面色苍白、面色潮红等异常表现。
1.2 体态端正:观察患者站立、行走、坐卧时的体态是否端正,是否有畸形或异常姿势。
1.3 皮肤状态:检查患者的皮肤颜色、湿润度、弹性等情况,观察是否有皮肤病变或其他异常现象。
二、神经系统检查2.1 神经系统病史:询问患者有无头痛、头晕、视物模糊、手脚麻木等神经系统症状。
2.2 神经系统体征:检查患者的瞳孔对光反射、肌力、肌张力、腱反射等神经系统体征。
2.3 神经系统功能:评估患者的感觉、运动、平衡、协调等神经系统功能是否正常。
三、心血管系统检查3.1 心脏听诊:用听诊器听取患者心脏的心音,评估心率、心音强弱、心音节律等情况。
3.2 血管观察:观察患者的颈动脉搏动、桡动脉搏动等血管情况,评估血管的弹性和通畅度。
3.3 血压测量:测量患者的血压值,评估是否存在高血压或低血压等心血管系统疾病。
四、呼吸系统检查4.1 肺部听诊:用听诊器听取患者肺部的呼吸音,评估呼吸音的清晰度和异常情况。
4.2 呼吸频率:观察患者的呼吸频率和呼吸节律,评估是否存在呼吸困难或其他呼吸系统疾病。
4.3 胸廓观察:观察患者的胸廓形态和呼吸运动,评估是否有胸廓畸形或呼吸受限情况。
五、消化系统检查5.1 腹部触诊:用手触诊患者的腹部,评估腹部有无压痛、包块、肿胀等情况。
5.2 肝脾触诊:触诊患者的肝脾,评估肝脾有无肿大、压痛等情况。
5.3 消化系统症状:询问患者有无恶心、呕吐、腹泻、便秘等消化系统症状,评估消化系统功能是否正常。
结论:体格检查评分标准的一般检查内容包括外观检查、神经系统检查、心血管系统检查、呼吸系统检查和消化系统检查,医生通过综合评估这些检查结果,可以更准确地判断患者的身体状况和疾病情况,为后续的诊断和治疗提供重要参考。
心血管系统体格检查评分细则
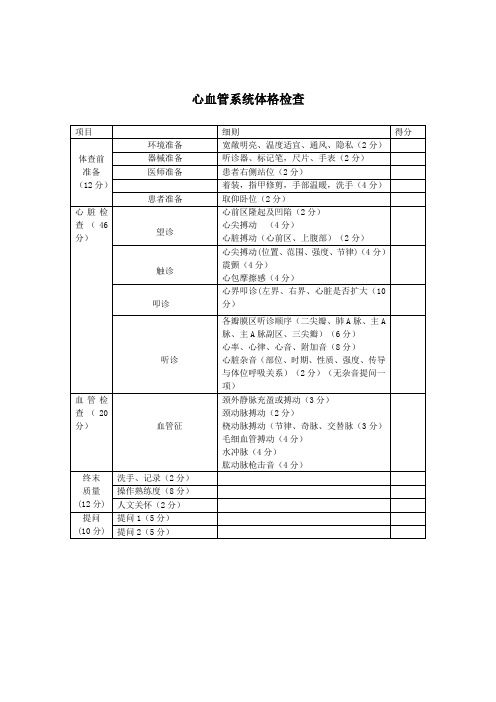
心血管系统体格检查心尖搏动(apical impulse)主要由于心室收缩时心脏摆动,心尖向前冲击前胸壁相应部位而形成。
正常成人心尖搏动位于第 5 肋间,左锁骨中线内侧 0.5~1.0cm,搏动范围以直径计算为 2.0~2.5cm.。
触诊方法是检查者先用右手全手掌开始检查,置于心前区,然后逐渐缩小到用手掌尺侧(小鱼际)或示指和中指指腹并拢同时触诊,必要时也可单指指腹触诊。
叩诊方法叩诊采用间接叩诊法,受检者一般取平卧位,以左手中指作为叩诊板指,板指与肋间平行放置,如果某种原因受检者取坐位时,板指可与肋间垂直,必要时分别进行坐、卧位叩诊,并注意两种体位时心浊音界的不同改变。
叩诊时,板指平置于心前区拟叩诊的部位,以右手中指藉右腕关节活动均匀叩击板指,并且由外向内逐渐移动板指,以听到声音由清变浊来确定心浊音界。
通常测定左侧的心浊音界用轻叩诊法较为准确,而右侧叩诊宜使用较重的叩诊法,叩诊时也要注意根据患者胖瘦程度等调整力度。
另外,必须注意叩诊时板指每次移动距离不宜过大,并在发现声音由清变浊时,需进一步往返叩诊几次,以免得出的心界范围小于实际大小。
(二)叩诊顺序通常的顺序是先叩左界,后叩右界。
左侧在心尖搏动外 2~3cm 处开始,由外向内,逐个肋间向上,直至第 2 肋间。
右界叩诊先叩出肝上界,然后于其上一肋间由外向内,逐一肋间向上叩诊,直至第 2 肋间。
对各肋间叩得的浊音界逐一作出标记,并测量其与胸骨中线间的垂直距离。
(三)正常心浊音界正常心脏左界自第 2 肋间起向外逐渐形成一外凸弧形,直至第 5 肋间。
右界各肋间几乎与胸骨右缘一致,仅第 4 肋间稍超过胸骨右缘。
以胸骨中线至心浊音界线的垂直距离(cm)表示正常成人心相对浊音界(表2-5-11),并标出胸骨中线与左锁骨中线的间距。
正常成人心脏相对浊界右界(cm)肋间左界(cm)2~3 Ⅱ 2~32~3 Ⅲ 3.5~4.53~4 Ⅳ 5~6Ⅴ 7~9 (左锁骨中线距胸骨中线为 8~10cm)心脏瓣膜听诊区心脏各瓣膜开放与关闭时所产生的声音传导至体表最易听清的部位称心脏瓣膜听诊区,与其解剖部位不完全一致。
心脏体格检查评分标准

心脏体格检查评分标准心脏体格检查是一项非常重要的评估患者心血管健康的工作。
通过观察、听诊、触摸等方式,医生能够依据特定的评分标准对心脏进行全面、系统的检查,及时发现潜在的心血管疾病和异常情况。
下面就为大家介绍一些常用的心脏体格检查评分标准。
1.心率、节律和强度测量心率、判断节律和强度对于评估心血管健康至关重要。
在衡量心率时,要求患者安静休息15分钟以上,并使用心电图工具进行电极贴附。
检查时医生应当评估心率是否规律、是否合理、是否增强等。
2.心尖搏动心尖搏动是心脏前端的流体推动感应,身体正常人的心尖搏动通常位于左第五肋间中线左侧。
医生必须对心尖位置进行感悟,判断是否移位或扩展。
3.心音心音是心室和心房压力改变的结果,通过听诊等方式进行检查。
医生应当注意区分第一声和第二声声音的强度、清晰度和时间间隔,以及第三和第四心音的存在。
4.肺动脉瓣二尖瓣医生必须评估肺动脉瓣和二尖瓣的听觉特征,包括共同的运作方式、是否存在杂音、受到感染的程度以及瓣膜疾病的其他症状。
5.腹部检查医生应对患者的腹部进行检查,判断有无扩大的大血管、腹水、肝或脾脏肿大等病情症状。
此外,还要注意腹部肌肉的张力和腹壁移动的程度。
6.颈静脉搏动检查颈静脉搏动可以帮助判断心脏的充血状况和心脏排血功能的强弱程度。
医生应当感知颈部静脉的压力状况、颈动脉和颈静脉之间截距以及颈动脉和胸骨之间的距离。
7.下肢水肿下肢水肿通常是体外循环或其他室腔病症的危险症状。
医生应当对膝外侧肿胀、腘窝以上的区域进行检查,还应注意检查膝下和脚踝的水肿程度。
总之,心脏体格检查评分标准包括各种检查项,如心率、节律和强度、心尖搏动、心音、肺动脉瓣二尖瓣、腹部检查、颈静脉搏动和下肢水肿等。
医生应进行全面、系统的检查,以便及时发现心血管疾病和异常情况,提醒患者注意保健和治疗。
心血管系统体格检查细则

心血管系统体格检查细则第一篇:心血管系统体格检查细则心血管系统体格检查细则心血管系统检查包括二个方面:A.心脏 B.血管A.心脏A-1.受检者仰卧受检者取仰卧位,头部和躯干抬高15~30度。
视诊1.观察一般状况:观察体位、呼吸、皮肤、面容、眼、口、胸廓外形、四肢和指甲,作一般检查,2.观察心前区:斜照光或取切线方向观察,取切线方向观察有助于发现搏动最强处。
注意心前区有无隆起,异常搏动的特征和部位。
例如心尖搏动的位置、范围、强度。
如搏动较弱则呼气时易见。
其他部位有无搏动,如有应注意位置、范围、强度。
触诊:(观察有无异常搏动、震颤、心尖搏动、心包摩擦感)3.用二步法(手掌、手指)触诊心尖搏动:手掌易发现震颤,手指易触及和分析搏动情况。
先用手掌或几个手指指腹触诊心尖搏动,然后用二个手指探出其范围。
正常人心尖搏动的最强点,位于左第4或第5肋间,一般不超过一个肋间持续不到半个收缩期,不越过正中线至胸廓外侧的一半。
左室肥大时,可呈抬举性搏动,并向左下移位。
如平卧位未触及心尖搏动,请受检者左侧卧位再触诊。
4.触诊心前区(包括心尖区、肺动脉瓣区、主动脉瓣区、三尖瓣区):检查有无搏动、震颤5.如疑有心包摩擦感,请受检者取坐位再触诊,并嘱病人屏住呼吸时再触诊6.触诊上腹部,注意有无搏动:将手指置于剑突下,常可触及因右室容量或压力负荷增加所至的冲动,吸气时明显,另外也可触及正常人的腹主动脉搏动。
为鉴别两者,可手掌置于腹上部,手指从胸廓下压向后上方,如搏动向前冲击手指掌面,则为主动脉搏动。
如搏动向下冲击手指末端,则为右心室搏动。
触诊震颤,通常以掌指关节近侧的灵敏区为好。
若触诊发现异常,为确定其出现的时期和心动周期的关系,可采用以下两种方法:1)同时用听诊器听诊心尖区。
因听诊心尖区时,有时可观察到左室收缩时听诊器胸件的冲动,得知其与第一心音和第二心音间的关系。
对于看到或触到的胸部任何部位搏动,也可同时听诊心尖区以确定其与心动周期的关系。
心内科体格检查

心脏听诊
心脏听诊
产生原因
血流速度加快,> 72cm/s时瓣膜口狭窄器质性狭窄如MS、AS、PS等相对性狭窄见于心室腔或主、肺动脉根部扩大引起的瓣膜口相对狭窄。瓣膜口关闭不全器质性关闭不全如MI、AI等相对性关闭不全如左室大引起的MI、右室大引起的TI等。异常通道:如室间隔缺损、动脉导管未闭、动静脉瘘等。心腔内飘浮物:由于乳头肌或腱索断裂,断端在心腔内摆动干扰血流,产生旋涡而引起杂音。血管腔扩大或狭窄:血液流入扩张狭窄部位时发生漩涡,产生杂音。
心脏听诊
又称重叠奔马律:
即舒张早期和舒张晚期奔马律重叠存在。当心率减慢而不重叠时,听诊呈四个音响,称为四音律。临床意义:常见于心肌病、心衰。
心脏听诊
中期奔马律:
心脏听诊
心包叩击音见于缩窄性心包炎,心包增厚粘连,在S2后约0.1s,较响的短促声音。
概 念:是指心音之外的持续时间较长,性质特异的声音。产生机制: 各种原因使血流由层流变为湍流(骚动 血流),进而形成旋涡(vortices),撞击 心壁、瓣膜、腱索或大血管壁使之产生 振动而发出声音。
心脏听诊
心脏听诊
S2强度改变:A2增强:由于主动脉内压力增高所致。主要见于高血压、主动脉粥样硬化。A2减弱:由于主动脉内压力降低所致。主要见于AS、AI、主动脉瓣粘连或钙化。P2增强: 由于肺动脉内压增高所致。见于MS、MI、左心衰竭、左至右分流的先心病。P2减弱: 由于肺动脉内压力降低所致。主要见于PS、PI等。
包括强度、性质改变、心音分裂三种强度改变:S1强度改变影响因素:心室充盈与瓣膜状况,心室收缩力与收缩速率等
1
心音改变
2
心脏听诊
3
S1增强:二尖瓣狭窄:左室充盈减少,二尖瓣位置低垂,收缩时间缩短,左室内压上升迅速,二尖瓣关闭 振动较大心室收缩力加强及心动过速 (运动、发热、甲状腺功能亢进)S1减弱:、二尖瓣关闭不全 2、心室肌受损S1 强弱不等: 心房颤动 2、室性心动过速 3、完全性房室传导阻滞 (大炮)
心血管系统体格检查操作流程

心血管系统体格检查操作流程嘿,朋友们!今天咱就来唠唠心血管系统体格检查操作流程这事儿。
咱先说说心脏听诊吧。
你就想象一下,心脏就像一个勤劳的小鼓手,在那“咚咚咚”地敲个不停。
咱把听诊器往胸口一放,就像是给这个小鼓手装了个扩音器,得仔细听听它敲得是不是有节奏、有力气。
要是听到啥奇怪的声音,那可就得留神啦,就好比小鼓手突然乱了节奏,肯定是哪里出问题了呗!再讲讲测量血压。
嘿,这就像是给血管来个小测试。
把袖带缠好,就像给血管套了个小圈圈,然后打气,看着水银柱一点点升起来,就跟看着温度计似的。
等放气的时候,仔细听那“噗噗”的声音,这可关系到血管的压力大小呢!这要是测不准,那不就像给人报错了成绩一样嘛。
还有啊,观察脉搏也很重要呢!摸摸手腕或者脖子旁边的动脉,感觉那一下下的跳动,就好像是在和身体里的血液在打招呼。
要是脉搏跳得太快或者太慢,那可不是开玩笑的,得赶紧找找原因呀!别忘了检查心脏的叩诊哦!就像是在给心脏敲敲门,看看它的“房子”有多大。
通过不同的位置和力度叩诊,能大概知道心脏的大小和形状,这可需要点小技巧和耐心呢。
观察皮肤颜色和温度也别马虎呀!要是脸色苍白或者发紫,那可能是心血管系统闹脾气啦。
还有手脚的温度,要是冷冰冰的,那是不是血管这个“暖气管道”出问题啦?哎呀,心血管系统体格检查可真是个细致活儿!每一个步骤都不能马虎,就跟照顾一个宝贝似的。
咱得用心去听、去看、去感受,才能发现那些隐藏的小问题。
这可不是随便弄弄就行的,得认真对待,不然怎么能保证咱的心血管系统健康呢?所以啊,大家可别小瞧了这些操作流程,它们就像是心血管系统的守护者,能帮我们及时发现问题,让我们的身体更健康呢!这就是我对心血管系统体格检查操作流程的看法,大家觉得有没有道理呢?。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
心血管系统体格检查细则心血管系统检查包括二个方面:A.心脏B.血管A.心脏A-1. 受检者仰卧受检者取仰卧位,头部和躯干抬高15~30度。
视诊1.观察一般状况:观察体位、呼吸、皮肤、面容、眼、口、胸廓外形、四肢和指甲,作一般检查,2.观察心前区:斜照光或取切线方向观察,取切线方向观察有助于发现搏动最强处。
注意心前区有无隆起,异常搏动的特征和部位。
例如心尖搏动的位置、围、强度。
如搏动较弱则呼气时易见。
其他部位有无搏动,如有应注意位置、围、强度。
触诊:(观察有无异常搏动、震颤、心尖搏动、心包摩擦感)3.用二步法(手掌、手指)触诊心尖搏动:手掌易发现震颤,手指易触及和分析搏动情况。
先用手掌或几个手指指腹触诊心尖搏动,然后用二个手指探出其围。
正常人心尖搏动的最强点,位于左第4或第5肋间,一般不超过一个肋间持续不到半个收缩期,不越过正中线至胸廓外侧的一半。
左室肥大时,可呈抬举性搏动,并向左下移位。
如平卧位未触及心尖搏动,请受检者左侧卧位再触诊。
4.触诊心前区(包括心尖区、肺动脉瓣区、主动脉瓣区、三尖瓣区):检查有无搏动、震颤5.如疑有心包摩擦感,请受检者取坐位再触诊,并嘱病人屏住呼吸时再触诊6.触诊上腹部,注意有无搏动:将手指置于剑突下,常可触及因右室容量或压力负荷增加所至的冲动,吸气时明显,另外也可触及正常人的腹主动脉搏动。
为鉴别两者,可手掌置于腹上部,手指从胸廓下压向后上方,如搏动向前冲击手指掌面,则为主动脉搏动。
如搏动向下冲击手指末端,则为右心室搏动。
触诊震颤,通常以掌指关节近侧的灵敏区为好。
若触诊发现异常,为确定其出现的时期和心动周期的关系,可采用以下两种方法:1)同时用听诊器听诊心尖区。
因听诊心尖区时,有时可观察到左室收缩时听诊器胸件的冲动,得知其与第一心音和第二心音间的关系。
对于看到或触到的胸部任何部位搏动,也可同时听诊心尖区以确定其与心动周期的关系。
2)观察触诊胸壁的同时用左手示指和中指触诊颈动脉搏动,因颈动脉搏动出现在收缩期。
震颤的临床意义:震颤常伴响亮、粗糙或隆隆样杂音,例如出现在主动脉瓣狭窄,动脉导管未闭,室间隔缺损和二尖瓣狭窄时的杂音。
为确定震颤出现的时期与心动周期的关系,也可用上述两种方法。
震颤常提示心脏有器质性病变。
叩诊7.叩诊相对浊音界:叩诊心脏时,通常从左胸心尖搏动所在肋间向叩至相对浊音处,正常位于第5或4肋间锁骨中线上或稍。
直接和间接叩诊法有时可用以估计心脏大小,当心脏相对浊音区的左界超过锁骨中线时,可能有心脏增大,相反,心浊音区缩小或消失是肺气肿的体征。
当心尖搏动扪不清时,叩诊可显示心脏位置。
如大量心包积液时,无法触及心尖搏动,叩诊成为判别心浊音界的唯一方法,而且往往明显增大,应在左胸依次叩出第3、4、5甚至6肋间清音变浊音的边界,再从肝浊音界上一肋间依次向上叩出右界,并需注意坐、卧位时浊音界的变化。
8.记录相对浊音界听诊听诊容包括心率、心律、心音、额外心音、杂音和心包摩擦音。
钟型和膜型两种胸(体)件的应用不同,膜型可滤去低调声音,更宜听取高调声音,如第二心音和高调杂音。
使用钟型胸件时,皮肤尤为膈膜,听取的频率随压力大小而变动,如想听低调声音和杂音应尽可能轻的扣在胸壁上。
通常依次听诊肺动脉瓣区、主动脉瓣区、主动脉瓣第二听诊区、二尖瓣区和三尖瓣区。
或者因二尖瓣病变多见,依次听诊二尖瓣区、肺动脉瓣区、主动脉瓣区、主动脉瓣第二听诊区、和三尖瓣区。
用膜型胸件听诊:(心率、心律、心音、额外心音、杂音、心包摩擦音)9.听诊心尖区(心尖搏动最强处):紧贴胸壁至少1分钟,注意心率和心律。
正常成人心率为60-100次/min,与心尖搏动和桡动脉脉搏一致,节律是规则的,也可随呼吸略有不齐。
吸气时心率增快,呼气时心率减慢,称为窦性心律不齐。
心率低于60次/分,称为心动过缓;心率超过100次/分,称为心动过速。
许多心律失常,可通过床旁仔细听诊及同时触诊桡动脉脉率和脉律而发现,注意听诊有关窦性心律不齐、过早搏动、室上性心动过速、心房颤动等的特点。
如疑有心房颤动,宜同时触诊桡动脉,注意有无脉搏短绌10.听诊肺动脉瓣区(胸骨左缘第2肋间)11.听诊主动脉瓣区(胸骨右缘第2肋间)12.听诊主动脉瓣第二听诊区(胸骨左缘第3、4肋间)13.听诊三尖瓣区(胸骨左缘第4、5肋间,胸骨体下端两旁)鉴别第一心音(S1)和第二心音(S2)极为重要,由此可区分心室的收缩期和舒期,并应分别听取S1和S2。
在肺动脉瓣区用膜型胸件听诊时,S1比S2音调低、声音弱、时间长;S1和S2的间隔比S2和下一心动周期S1的间隔短。
在S1和或S2有异常改变时,区别较困难,不妨试用以下三种方法:1)心尖搏动触诊法:心尖搏动发生在收缩期,与心尖搏动同步的是S1。
(由于机械搏动传导需要时间,故S1刚好在颈动脉或心尖搏动前一点,几乎是同时出现。
)2)颈动脉搏动触诊法:同时触诊颈动脉,颈动脉搏动发生在收缩期,与搏动同步的是S1;3)寸移法:先在肺动脉瓣区找准S2,此处S2总是响亮的,然后按心跳节律记住S2音调和节律,同时将胸件一寸一寸地移向心尖区。
听诊心音强度、性质的改变和有无分裂。
S1增强常见于高热、心动过速和甲状腺功能亢进。
S2增强常见于主、肺动脉高压。
心音分裂可能提示心脏有病变,但也可发生在健康人。
S2分裂:由于主、肺动脉瓣关闭不同步形成S2轻度分裂成二个音,常在吸气时听诊肺动脉瓣区明显。
S1分裂:听诊心尖区,若二尖瓣关闭与三尖瓣关闭不同步可引起S1分裂。
如发现有额外音,应注意其出现在收缩期还是舒期,以及它的强度和音调。
奔马律:当S3增强时,与原有的S1、S2共同组成的三韵律,犹如马奔驰时的蹄声;常伴有心动过速。
二尖瓣开放拍击音:二尖瓣狭窄时,紧跟在S2后出现一个单调较高,短促清脆的附加音,在二尖瓣区稍右(稍)最易听到。
它出现在舒早期、快速充盈相之前。
若发现心脏杂音,应仔细听诊。
注意每个瓣膜区杂音出现的时期,区别在收缩期还是舒期,每个瓣膜区应用膜型和钟型两种胸件听取。
杂音持续时间比心音长,来自心脏或大血管,产生机理包括瓣膜口狭窄、瓣膜关闭不全、血流加速、异常分流、血管腔扩大、心腔漂浮物,如瓣膜或腱索断裂等。
听诊杂音要点:出现时期,最响部位,持续时间性质、传导方向、强度、音调。
时期:收缩期、舒期、连续性。
部位:指杂音最响部位。
以解剖标记术语准确定位:心尖区,胸骨左缘、第几肋间隙以及离前正中线、锁骨中线、或腋前、腋中、腋后线之一的距离。
时限:按持续时间的长短分。
性质:吹风样、隆隆样或雷鸣样、叹气样、乐音样。
传导方向:判断杂音分布和传导方向。
例如:主动脉瓣区杂音可向上传至颈部或沿胸骨左缘向下传至心尖部。
二尖瓣区杂音可传至腋下。
强度:收缩期杂音的强度一般可分为六级。
Ⅰ级杂音很弱,须仔细听诊才能听到。
Ⅱ级杂音较轻,但放好胸件后较易听到。
Ⅲ级中等强度,但不伴震颤。
Ⅳ级响亮,可伴有震颤。
Ⅴ级非常响亮,胸件部分接触触壁即可听到,均伴有震颤。
Ⅵ级极响,即使胸件稍离开胸壁一点距离,亦能听到,并伴有震颤。
音调:分高、中、低调。
14.用钟型胸件听诊:(容与顺序同膜型胸件听诊)A-2. 受检者左侧卧15.触诊心尖区:左侧卧位常使心尖搏动靠近胸壁而易触及,但又使心尖搏动左移2~3厘米,虽有肋于心脏听诊或观察心尖搏动围,但在确定心尖搏动的位置和时限时应以仰卧位为准。
16.听诊心尖区1)第三心音(S3):S3在S2后,与S2类似但较弱,音调较低,难以听到。
在二尖瓣区较易听到,必要时让受检者左侧卧位,用钟型胸件轻轻放在心尖区,仔细听诊。
S3常在儿童和青少年中听到,但不一定表示有心脏病。
2)二尖瓣狭窄舒期隆隆样杂音,左侧卧位时易听到或更响。
A-3. 受检者坐位17.触诊心前区,包括心尖区、肺动脉瓣区、主动脉瓣区、三尖瓣区检查有无震颤和心包摩擦感。
后者是一种来回摩擦的感觉,常于心脏收缩期和舒期均能触及,尤其病人取坐位和前倾位时更易触及。
常由纤维素性心包炎引起。
18.听诊各瓣膜区(与卧位时相同),通常用膜型胸件,疑有心房粘液瘤时,可用钟型胸件1)如怀疑主动脉瓣杂音,尤其是主动脉瓣关闭不全,让受检者取坐位上身稍前倾,深呼气末屏住呼吸,用膜型胸件紧贴胸壁,听诊主动脉瓣区并沿胸骨左缘向下听至心尖区。
检查应间断暂停让受检者呼吸。
坐位或站立位时,梗阻性肥厚型心肌病的杂音会更响。
2)心包摩擦音它是一种不受呼吸影响,在收缩期和舒期均能听到的、由心包壁层和脏层摩擦发生的声音;让受检者取坐位上身前倾,检查者将膜型胸件用力紧压在胸壁上则更响。
3)如怀疑有心房粘液瘤而舒期隆隆样杂音又不很清楚,可用钟型胸件轻放于心尖区,令受检者坐起,杂音可能会变响而易于听到。
B. 血管B-1. 上肢19.测量右上肢血压(如发现高血压,加测左上肢,如怀疑血管病变引起的继发性高血压,加测双下肢血压)正常成人血压变动围较大,并随年龄增长而升高,收缩压≤18.6kPa (140mmhg),舒压≤12.0kPa(90mmHg),收缩压与舒压之差为脉压,约4.0~5.3kPa。
三分之一的脉压加舒压为平均动脉压。
初诊高血压至少应测双上肢血压后才能确定,健康人两上肢血压之差可达1.3kPa(10mmHg)。
当怀疑血管病变如主动脉狭窄、多发性大动脉炎、夹层动脉瘤,应测下肢血压。
让被检查取卧位,气袖束于小腿(气袖下缘位于踝上3~4cm)或腘窝上部约3~4cm处,用手扪足背或胫后动脉,当脉搏搏动初现时约为收缩压,下肢收缩压比上肢稍高或相等。
一般不测下肢舒压。
高血压常见于原发性高血压、肾脏疾病、肾上腺皮质或髓质肿瘤等。
低血压(血压低于12.0/8.0kPa、90/60mmHg)常见于休克、恶病质、长期卧床不起、心包积液、缩窄性心包炎、肾上腺皮质机能减速退症等。
20.检查双手及指甲,注意有无紫绀、杵状指;当脉压增大时应检查有无毛细血管搏动征:用手指轻压受检者指甲床末端,或以清洁玻片轻压其口唇粘膜,如见到红、白交替的节律性改变,称为毛细血管搏动征阳性。
常见于主动脉瓣关闭不全,或其它脉压增大的疾病。
21.触诊桡动脉脉搏(至少30秒钟),注意脉率和脉律22.检查桡动脉脉搏的对称性23.当脉压增大时,检查有无水冲脉:其脉搏骤起骤降、急促有力,将受检者手臂抬高过头则更明显。
常见于主动脉瓣关闭不全,或其他脉压差增大的疾病;疑有心包积液时,检查有无奇脉:奇脉是心包填塞的重要体征之一,多数见于心包腔压力增高的心包积液,少数见于缩窄性心包炎,在吸气时脉搏明显减弱。
奇脉虽然可用触诊发现,但以血压计听诊血压变化更可靠,当气袖压力逐渐下降时,呼气相出现的第一音是收缩压高水平,继续下降时,呼气和吸气相均能听到为收缩压低水平,如两者相差10毫米汞柱以上则为异常。
哮喘和肺气肿等肺阻塞性疾病是奇脉常见的非心源性原因。
