中华医学会麻醉学分会神经外科麻醉学组:中国颅脑疾病介入治疗麻醉管理专家共识(2016)
颈动脉内膜切除术的麻醉管理

局部麻醉 采用颈丛阻滞,方便术中随时评估脑缺血的耐受情况,需患者配合, 紧张恐惧增加氧耗
全身麻醉 方便控制呼吸和循环,患者舒适,人工通气和麻醉药物可以增加脑血 流,发挥脑保护作用
近年的研究显示不同麻醉方式对预后无明显统计学差异,无特殊情况 时,推荐全身麻醉
对循环干扰小、作用时间短、具有脑保护作用 镇静药:咪达唑仑、依托咪酯、丙泊酚、右美托咪定 镇痛药:舒芬太尼、芬太尼、瑞芬太尼 肌肉松弛药:顺式阿曲库铵、维库溴铵、罗库溴铵 吸入麻醉药:七氟烷
脑血管造影DSA 金标准,可以全面了解颈部及颅内循环的情况
了解患者的基础动脉压,测量双侧上肢,取较高一侧作为血压 测定部位。同时注意患者有无锁骨下动脉狭窄,有创动脉血压 监测通道应建立在非狭窄侧
了解目前患者的神经系统症状(在低血压和阻断时也可出现)
了解患者的颈动脉狭窄程度及脑侧支循环情况
了解患者的伴发疾病(高血压、糖尿病、肾病)及脏器功能
青岛大学附属医院 赵洋
CONTENTS
一
卒中的流行病学
二
防治的历史和现状
手术特点和麻醉管理
病例分享
01
第一部分
卒中的流行病学
卒中一般是指脑卒中 ,又称为中风、脑血 管意外,目前在我国 死亡原因中排名第一
Mortality, morbidity, and risk factors in China and its provinces, 1990–2017: a systematic analysis for the Global Burden of Disease Study 2017. Lancet. 2019 Sep 28;394(10204):1145-1158
转流管需在斑块外正常动脉处置入,以免造成颈动脉夹层 及斑块脱落
中国神经介入穿刺建立专家共识(2023)要点

中国神经介入穿刺建立专家共识(2023)要点摘要:血管穿刺是神经介入治疗的第一步,安全有效地建立穿剌,并尽可能避免或减少穿刺相关并发症,是后续神经介入治疗能够顺利完成的基础。
以股动脉穿剌建立为代表的不同穿刺部位的选择,既取决千患者具体病变和血管走行特点,也取决千术者个人偏好和经验。
该专家共识概括了常见穿剌血管的临床解剖特点及穿剌操作要点、风险因素、并发症及其防治策略,旨在为神经介入医师提供参考依据与传统的显微神经外科手术相比,神经介入具有适应证广、微创、操作时间短、并发症少、患者接受度高等优势。
近年来,随着神经介入材料的改进和技术进步,神经介入技术得到不断推广,手术量逐渐增加,出现了向县市级医院普及的趋势。
临床实践过程中根据患者血管解剖和介入通路的特点,挠动脉、眩动脉、颈动脉穿刺等相继问世,旨在确保手术安全,减少操作时间和并发症1 动脉穿刺1.1 股动脉穿刺股动脉位置表浅、管腔大、血管走行千骨质结构表面,因此股动脉穿刺成功率高可走行较大规格的导管和器械且易于压迫止血,—直为神经介入诊疗首选的穿刺路径,适用于绝大多数脑血管疾病的神经介入诊疗操作。
1.1.1 相关解剖:1.1.2 材料:1.1.3 穿刺操作:1.1.4 穿刺操作注意事项:1.1.5 穿刺点闭合止血:1.1.6 股动脉穿刺并发症及处置:1.1.6.1 腹膜后血肿:1.1.6.2 假性动脉瘤:1.1.6.3 动静脉疼:1.1.6.4 股动脉分支血管损伤:1.165皮下血肿:1.166股动脉夹层、血栓形成和闭塞:推荐意见:(1)股动脉穿刺路径适用千大多数神经介入操作,利用股动脉解剖标志进行股动脉穿刺是最普及的方式,透视和超声引导能有效提高穿刺成功率,是否能减少穿刺并发症尚无定论;(2)穿刺时建议避免穿透血管后壁,进针角度应根据患者BMI调整,导引导丝尾端应始终在视线范围内,操作过程中应避免空气栓塞;(3)腹膜后血肿致死率高,应对措施包括补液、输血、使用血管活性药物、血管内封堵,以及外科修补破口;(4)直径<3c m的假性动脉瘤经局部压迫一般预后良好,但直径2!:.3m 的假性动脉瘤应考虑予以干预,干预措施包括手动压迫、彩色多普勒超声引导下瘤腔内血凝酶注射、血管内或外科修复;(5)股动脉穿刺导致的动静脉痰多预后良好,症状性病变可行手动压迫、血管腔内闭塞或手术结扎疼口;(6)股动脉分支血管损伤多因导丝、导管操作不当引起,皮下血肿、动脉夹层和血栓多预后良好,必要时考虑手术干预。
神经外科术中唤醒麻醉专家共识

神经外科术中唤醒麻醉专家共识(2014)中华医学会麻醉学分会王天龙王国林(负责人)王保国王海云(执笔人)石学银许幸李恩有陈绍辉邵建林拉巴次仁孟令梅郭曲练黄立宁黄伟民梁伟民韩如泉目录一、唤醒麻醉开颅手术适应证二、唤醒麻醉禁忌证三、唤醒麻醉需达到目标四、术前评估五、术前用药六、患者手术体位七、头皮局部麻醉八、监测麻醉管理技术九、睡眠-清醒-睡眠技术十、术中监测1^一、术中可能出现并发症十二、适用于唤醒麻醉的临床新药——右美托咪定术中唤醒状态下,采用电刺激技术监测脑功能,是在切除语言及运动区病灶的同时,尽可能保留功能的有效方法。
因此唤醒麻醉的成功实施对于病灶精确定位和手术成败至关重要。
该技术缲作关键步骤包括:1、开、关颅过程中充分镇痛;2、麻醉-清醒状态平稳过渡;3、电生理监测时患者清醒合作;4、维持患者呼吸、循环等生命体征的安全及稳定。
一、唤醒麻醉开颅手术适应证目前临床上开颅手术术中唤醒的适应证主要包括:①术中需进行皮层脑电图或精细电生理监测的开颅手术,该类手术要尽量避免麻药对电信号的干拢,包括癫痫手术、治疗帕金斯氏病的深部电极植入术及难治性中枢性疼痛;②临近或位于脑皮层运动、感觉、语言、认知等功能性区域的占位病变;③脑内重要功能区供血血管的手术;④颅内微小病变手术,主要包括脑室节开术、立体定向下脑内活检术及脑室镜手术等。
当然手术医生和麻醉医生还要充分权衡利弊(表 16-1),已决定患者是否适宜施行唤醒开颅手术。
表16-1唤醒开開手寧的利与弊汽遺檯限性童息罟心咂吐 禺内压(ICP )升高术中舍柞困琳 一不凰合作 —崩虑 一疼帰 一不tf iS神经行为学异常 一-劭常活动—u 诸屈雄二、唤醒麻醉禁忌证1、绝对禁忌证(1) 术前严重颅内高压,已有脑疝者;(2) 术前有意识、认知障碍者;手术力而有利于术中电生理监测保盟相关神ig 功能•械少术扁神繞系蜿并发症 啟后及時熾浙 1阜澤笑 —早出院—垃軍进行种縊珂能檜酗 患右方團本中主动性参与用韦JW 功能监洌(3)术前沟通交流障碍,有严重失语,包括命名性、运动性以及传导性失语,造成医患之间沟通障碍,难以完成术中神经功能监测者;(4)术前未严格禁食水和饱胃患者,可能造成术中胃内容物反流误吸;(5)合并严重呼吸系统疾病和长期大量吸烟者;(6)枕下后颅凹入路手术需要俯卧位者;(7)无经验的外科医师和麻醉医师。
颅内动脉瘤介入栓塞术的麻醉管理课件
❖
17、一个人即使已登上顶峰,也仍要 自强不 息。下 午3时6分5秒下 午3时6分15:06:0520.8.8
谢谢大家
动脉瘤破裂致SAH病理生理
SAH
刺激痛觉敏感结构 颅内压增高
血细胞崩解
血液凝固,阻 塞CSF回流
头痛
CVS
CA、炎性介质释放
脑积水
下丘脑 功能紊乱
无菌性脑膜炎
脑梗
发热、Glu↑、 心肌损伤、心律失常
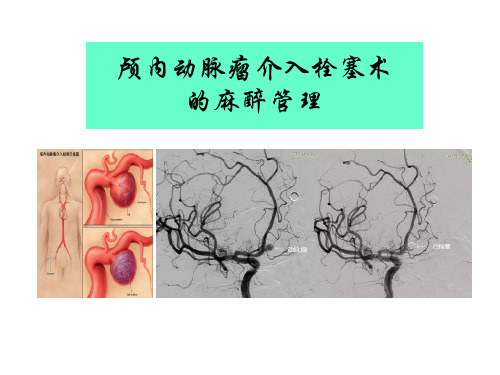
颅内动脉瘤--诊断与治疗
诊断:CT、MRA有参考价值。数字减影血管照影
(DSA)为金标准,对判断动脉瘤的位置、大小、数目 和确定手术方案等十分重要。
3.严重并发症预防与处理
b.脑缺血--脑梗死
血栓形成或原有血栓脱落、弹簧圈到位 不正确导致正常血管栓塞、CVS等。
预防:对所有动脉瘤患者,推荐使用尼莫地平缓解脑血 管痉挛。 处理:溶栓或取栓术;取出逃逸的弹簧圈;尼莫地平全 程足量使用。
总结
1. 熟悉动脉瘤相关病理生理 2. 维持循环稳定 3. 关注手术进度及严重并发症的识别
1.术前评估 2.麻醉管理 3. 严重并发症预防与处理
1.术前评估
a.心血管:高血压、心律失常、心肌损伤 b.肺部:神经源性肺水肿、坠积性肺炎 c.电解质紊乱:利尿剂、呕吐、脑耗盐综合征 d.神经系统:Glasgow昏迷评分、Hunt和Hess分级
Hunt和Hess分级 I 级:无症状,或轻微头痛及轻度颈强直 II 级:中度至重度头痛,颈强直,除有脑神经麻痹外,无其他
颅内动脉瘤--概述
颅内动脉瘤系指脑动脉壁的异常膨出部分, 80%发生于 Willis环前半部。是自发性蛛网膜下腔出血(SAH)的最常见原 因。发病年龄以40-60y常见。动脉瘤破裂居脑血管意外第三 位,起病急,致残率、死亡率高,约1/3直接死亡,1/3死在 医院,仅1/3经治疗得以幸存。
中国颅脑疾病介入治疗麻醉管理专家共识

药名 尼卡地平 拉贝洛尔 艾司洛尔
负荷量 0.1-0.2mg 0.1 mg/kg 0.5mg/kg
持续剂量 0.5-6.0 ug/kg/min
20-160mg/h 0.05-0.3mg/kg/h
3
麻醉管理
首选全身麻醉 降颅内压 甘露醇 0.25~0.50 g/kg PETCO2 30~35mmHg Glu 4.4~11.1 mmol/L 不推荐低体温以互相讨论下,但要小声点
7
急性缺血性脑卒中介入治疗的麻 醉管理
颈动脉支架、椎一基底动脉支架植入术、急诊动脉溶 栓术或联合机械取栓术
局麻、监护麻醉:患者清醒合作 全身麻醉:不合作患者、大部分后循环脑卒中患者以
及饱胃
8
血压管理
采用有创动脉压力监测,如果采用无创血压,至少3 min测量1次。 血管再通前应维持收缩压在140~180 mmHg,舒张压<105 mmHg。过高(收缩压>200 mmHg)或过低(收缩压<120 mmHg) 的血压是患者不良预后的独立预测因素。诱导避免血压下降幅 度超过基础值的20%,血管升压药物的选择应基于个体化,推 荐使用去甲肾上腺素、去氧肾上腺素,对于心功能不全患者可 给予正性肌力药物
13
帕金森病脑深部电刺激术的麻醉 管理
帕金森病脑深部电刺激术的靶点主要包括丘脑底核、 苍白球腹后部以及丘脑腹中间核,此类手术患者I期在 局麻下安装头架进行cT扫描,计算目标核团的靶点, 然后进行微电极记录及刺激以确定靶点位置,监护麻 醉或清醒镇静以消除患者紧张恐惧情绪,配合手术; 电刺激疗效满意后进行Ⅱ期脉冲刺激器植入,全麻或 复合头皮神经阻滞均可满足手术要求。
《中国神经外科重症管理专家共识(2020版)》主要内容(全文)

《中国神经外科重症管理专家共识(2020版)》主要内容(全文)神经外科重症医学是一门综合了神经外科学、重症医学、神经内科学、急诊医学、重症护理学、重症康复学等的交叉学科。
时隔七年,中国神经外科重症管理协作组组织相关专家对2013版共识的结构与内容进行修订,形成《中国神经外科重症管理专家共识(2020版)》。
关于神经外科重症并发症的治疗,共识主要涉及以下内容。
中枢神经系统细菌感染的治疗原则(1)留取相关标本进行细菌涂片或培养后,及时开始经验性抗菌药物治疗。
后期根据病原学及药敏结果及时调整治疗方案。
(2)选择易透过血脑屏障的抗菌药物。
(3)建议使用说明书允许的最大药物剂量静脉途径用药以及可能的长疗程治疗。
(4)经验性抗菌药物治疗>72 h无疗效不佳者,考虑调整治疗方案。
(5)脑室内或腰穿鞘内注射抗菌药物为治疗途径之一,建议审慎使用。
(6)明确颅内感染后,要对有关联的病灶进行必要的外科干预控制。
原则上要彻底清除伤口等感染灶以及污染的人工植入物,并采取必要的脑脊液引流措施。
脑损伤继发性癫痫的预防和治疗(1)颅脑创伤后抽搐发作(PTS)的处理预防性使用抗癫痫药物(AED)对于晚期癫痫的发生率无任何预防作用,不建议常规采用AED预防晚期癫痫。
但重型颅脑损伤患者伤后尽早静脉途径预防性AED治疗可减少伤后早期痫性发作(7 d内)的风险。
(2)颅脑创伤后癫痫(PTE)的处理①药物治疗:PTE的患者(包括非惊厥性癫痫),应该采用规范化药物治疗。
常用药物包括:苯妥英钠、丙戊酸钠、卡马西平、巴比妥、拉莫三嗪、左乙拉西坦、奥卡西平、托吡酯等。
根据癫痫发作的次数和性质,选择单一药物治疗、两种或多种药物联合治疗。
苯二氮䓬类药物是立即控制任何类型癫痫发作的首选药物,如果二线药物无效,则通常将治疗升级为麻醉药物。
治疗持续时间通常为2年。
应定期监测患者血清AED的浓度,同时关注药物不良反应及毒性。
②外科手术:病程2年以上、两种AED正规治疗无效、每月1 次以上发作,诊断为药物难治性PTE。
【介入专家共识】中国颅内动脉瘤血管内介入治疗专家共识

【介入专家共识】中国颅内动脉瘤血管内介入治疗专家共识颅内动脉瘤是颅内动脉血管由于先天异常或后天损伤等因素导致局部的血管壁损害,在血流动力学负荷和其他因素作用下,逐渐扩张形成的异常膨出。
对于有手术适应证的颅内动脉瘤应积极干预已获得广泛认可。
颅内动脉瘤的手术治疗主要有开颅夹闭和血管内介入治疗两种方法。
为了规范颅内动脉瘤的血管内介入治疗,中华医学会神经外科学分会神经介入学组组织专家经数次讨论,制定了《颅内动脉瘤血管内介入治疗中国专家共识》。
一、颅内动脉瘤的诊断推荐意见:(1)对于有家族史和(或)患有与动脉瘤发生相关遗传性疾病的人群,特别是女性、年龄>30岁、重度吸烟或伴有高血压病的患者建议进行颅内动脉瘤筛查;(2)怀疑aSAH的患者应行头颅CT平扫检查,如不能诊断则须行腰椎穿刺检查;(3)对于CT不能确诊的aSAH患者行核磁共振检查(液体衰减反转恢复序列、质子密度成像、弥散加权成像或梯度回波序列)是合理的,如果核磁共振检查阴性,仍需进一步行腰椎穿刺检查;(4)CTA可被用于aSAH病因学诊断;如果CTA检查阴性,推荐进行DSA检查;(5)全脑DSA是诊断颅内动脉瘤的金标准。
旋转造影和三维重建(3D-DSA)技术可提高动脉瘤检出率,并且可以准确显示动脉瘤形态以及与邻近血管的关系;(6)首次DSA检查阴性的SAH患者,推荐2~4周后再次行DSA检查。
二、颅内动脉瘤血管内介入治疗适应证推荐意见:(1)发生破裂出血的动脉瘤均应尽早进行病因治疗,以降低动脉瘤再次破裂出血风险;(2)症状性未破裂动脉瘤也应尽早治疗,以避免症状继续加重,危及生命;(3)对于直径≥5mm的无症状未破裂动脉瘤建议进行干预。
如动脉瘤直径<5mm应根据动脉瘤的形态、位置、数量和患者情况等综合判断,对于伴有子囊,多发,位于前交通动脉、后交通动脉和后循环,预期寿命>10年,伴有aSAH病史,有家族史或需长期口服抗凝、抗血小板药物的动脉瘤患者推荐积极干预;(4)未治疗的未破裂动脉瘤患者,建议其动态随访,随访过程中发现动脉瘤进行性增大、形态改变,建议进行干预;(5)由于患有未破裂动脉瘤导致患者心理障碍,严重影响工作生活的可适当放宽干预指征,采取更加积极的治疗策略;(6)动脉瘤的治疗方案(夹闭或介入),应依据患者特点和动脉瘤的特点等多因素考虑后制定;(7)对于从技术上既可以开颅夹闭又可行介入治疗的动脉瘤患者,推荐行血管内介入治疗;(8)后循环动脉瘤患者、高龄患者(>70岁)、自发性aSAH评分较低(WFNS分级Ⅴ/Ⅵ)患者以及处于脑血管痉挛期患者应优先考虑介入治疗。
中国颅内外大动脉非急性闭塞血管内介入治疗专家共识解读PPT课件

导丝选择
导丝应具有足够的支撑力和灵 活性,以便于通过病变部位和
进行精细操作。
球囊与支架选择
根据病变性质和血管直径选择 合适的球囊和支架,确保支撑
力、贴壁性和Biblioteka 畅性。使用技巧熟练掌握导管、导丝、球囊和 支架的操作技巧,确保准确、 安全地将器材送至病变部位。
操作流程规范及注意事项
介入治疗定义
通过导管等器械,在影像设备引 导下对病变血管进行诊断和治疗
。
介入治疗原理
利用导管将药物、栓塞剂或支架等 输送至病变部位,达到局部治疗的 目的。
介入治疗优势
创伤小、恢复快、可重复操作,适 用于不同部位和类型的血管病变。
常用介入器材选择及使用技巧
01
02
03
04
导管选择
根据病变部位、血管直径和手 术需求选择合适的导管,确保
。
诊断方法
颅内外大动脉非急性闭塞的诊断方法主要包括影像学检查,如CT血管造影(CTA)、 磁共振血管造影(MRA)和数字减影血管造影(DSA)等。此外,脑电图、经颅多普 勒超声等检查也有助于诊断。对于疑似病例,医生还会根据患者的病史、症状和体征进
行综合判断。
02
血管内介入治疗原理与技术
介入治疗原理介绍
动脉夹层和动脉瘤形成处理
对比剂肾病预防与处理
密切观察、控制血压、使用抗血小板药物 等,必要时进行手术治疗。
水化治疗、减少对比剂使用剂量、使用肾 保护药物等。及时处理并发症,减轻患者 痛苦,提高治疗效果。
06
总结与展望
目前存在问题和挑战
介入治疗技术普及不足
尽管介入治疗在血管疾病治疗中具有重要意义,但目前在部分地区和 医院普及程度仍然不足,需要加强技术推广和培训。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
中国颅脑疾病介入治疗麻醉管理专家共识中华医学会麻醉学分会神经外科麻醉学组颅脑疾病介入治疗包括颅内动脉瘤、颅脑动静脉畸形、急性缺血性脑卒中和颈动脉狭窄介入治疗及帕金森病脑深部电刺激术。
本专家共识旨在提高中国颅脑疾病介入治疗麻醉管理水平,降低围手术期相关并发症,并改善患者术后转归。
由于该领域循证医学证据有限,临床实践中需根据患者具体情况,参照本专家共识实施个体化麻醉管理。
一、颅内动脉瘤介入治疗的麻醉管理管理目标是既要维持足够的灌注压防止脑缺血,又要控制过高血压导致动脉瘤破裂或加重颅内出血风险。
1.术前评估:颅内动脉瘤的危险因素包括女性、高脂血症、高血压、肥胖、吸烟、饮酒等,病因包括先天因素如脑动脉管壁中层缺少弹力纤维,平滑肌减少,以及后天因素如动脉硬化、感染、创伤等。
术前常合并颅内出血、高血压、脑水肿、迟发性脑缺血、电解质紊乱、脑积水、癫痫以及心肺功能异常,对上述合并症进展评估有助于指导术中和术后麻醉管理。
早期颅内再出血以及脑血管痉挛导致的脑缺血、低血容量和颅内压升高均可增加脑血管痉挛和脑缺血风险。
对于术前高血压,建议控制收缩压低于160mmHg〔1mmHg=0.133kPa〕,推荐降压药物包括尼卡地平〔负荷剂量0.1~0.2mg,静脉注射,持续输注剂量:0.5~6.0μg·kg-1·min-1〕、拉贝洛尔〔负荷剂量0.1mg/kg,持续输注剂量:20~160mg/h〕或艾司洛尔〔0.5mg/kg,持续输注剂量:0.05~0.30mg·kg-1·h-1〕,应防止使用硝普钠。
对所有动脉瘤患者,推荐使用尼莫地平缓解脑血管痉挛,其可减少迟发性缺血及改善神经功能。
罂粟碱虽能逆转血管痉挛,但不能改变患者预后,不推荐应用。
血管痉挛引起的迟发性脑缺血是引起患者死亡和致残的重要原因。
推荐维持正常血容量,而不是预防性高血容量预防迟发性脑缺血。
不推荐经典的3H疗法〔高血压、高血容量和血液稀释〕,必要时可给予血管收缩药物提升血压以降低脑缺血风险,根据心肺功能状态推荐使用去氧肾上腺素〔苯肾上腺素〕、去甲肾上腺素和多巴胺。
根据美国心脏协会〔AHA〕指南,可以应用胶体液和晶体液;在局灶性脑缺血后的再灌注期,白蛋白通过逆转脑皮质小静脉内的血液瘀滞、血栓形成以及血球黏附,发挥其治疗效应,并且支持其用于急性缺血性脑卒中治疗。
动脉瘤引起的蛛网膜下腔出血由于脑性耗盐综合征〔CSWS〕及抗利尿激素分泌异常综合征〔SIADH〕常伴有低钠血症,发生率达30%,给予生理盐水有助于改善低钠血症,维持正常的血容量。
由于垂体后叶加压素可降低血钠水平,故不推荐用于蛛网膜下腔出血患者。
术前合并高钠血症的患者,其术后死亡率显著增加,可给予呋塞米〔速尿〕,严重者考虑使用透析疗法。
蛛网膜下腔出血可致大量儿茶酚胺释放,甚至儿茶酚胺风暴,易引起心肌损害,应检测肌钙蛋白水平、肌酸激酶及心电图。
术中应注意防止儿茶酚胺风暴造成的心源性血流动力学异常〔每搏量降低、低血压、心律失常等〕。
蛛网膜下腔出血〔SAH〕患者常发生贫血,建议术前血红蛋白维持在80~100g/L,对于存在迟发性脑缺血的患者,血红蛋白水平推荐维持在120g/L。
慎重使用术前用药,对于紧张焦虑患者应权衡高血压和出血风险,适当应用镇静剂。
2.麻醉管理:颅内动脉瘤未破裂出血之前,90%患者没有明显的病症和体征。
40%~60%动脉瘤在破裂之前有先兆病症,如动眼神经麻痹。
80%~90%的动脉瘤患者因为破裂出血被发现,多见自发性蛛网膜下腔出血。
表现为脑膜刺激征、偏瘫、失语、动眼神经麻痹等局灶性神经病症,以及血压升高、体温升高、意识障碍及胃肠出血等全身病症,动脉瘤一旦破裂将可反复出血,其再出血率为9.8%~30.0%。
根据临床表现,可将颅内动脉瘤分为5级,以评估手术的危险性:〔1〕Ⅰ级:无病症,或轻微头痛及轻度颈强直;〔2〕Ⅱ级:中度至重度头痛,颈强直,除有脑神经麻痹外,无其他神经功能缺失;〔3〕Ⅲ级:嗜睡,意识模糊,或轻微的灶性神经功能缺失;〔4〕Ⅳ级:木僵,中度至重度偏侧不全麻痹,可能有早期的去皮质强直及自主神经系统功能障碍;〔5〕Ⅴ级:深昏迷,去皮质强直,濒死状态。
对所有动脉瘤介入手术患者常规建立5导联心电图、有创动脉血压、脉搏血氧饱和度、呼气末二氧化碳分压、尿量以及体温监测。
如果条件允许,强烈建议实施目标导向液体管理,监测心排量指数〔CI〕/每搏量指数〔SVI〕/每搏量变异率〔SVV〕,按照容量-血压-SVI蛛网膜下腔出血可致大量儿茶酚胺释放,甚至儿茶酚胺风暴,易引起心肌损害,应检测肌钙蛋白水平、肌酸激酶及心电图。
术中应注意防止儿茶酚胺风暴造成的心源性血流动力学异常〔每搏量降低、低血压、心律失常等〕。
蛛网膜下腔出血〔SAH〕患者常发生贫血,建议术前血红蛋白维持在80~100g/L,对于存在迟发性脑缺血的患者,血红蛋白水平推荐维持在120g/L。
慎重使用术前用药,对于紧张焦虑患者应权衡高血压和出血风险,适当应用镇静剂。
2.麻醉管理:颅内动脉瘤未破裂出血之前,90%患者没有明显的病症和体征。
40%~60%动脉瘤在破裂之前有先兆病症,如动眼神经麻痹。
80%~90%的动脉瘤患者因为破裂出血被发现,多见自发性蛛网膜下腔出血。
表现为脑膜刺激征、偏瘫、失语、动眼神经麻痹等局灶性神经病症,以及血压升高、体温升高、意识障碍及胃肠出血等全身病症,动脉瘤一旦破裂将可反复出血,其再出血率为9.8%~30.0%。
根据临床表现,可将颅内动脉瘤分为5级,以评估手术的危险性:〔1〕Ⅰ级:无病症,或轻微头痛及轻度颈强直;〔2〕Ⅱ级:中度至重度头痛,颈强直,除有脑神经麻痹外,无其他神经功能缺失;〔3〕Ⅲ级:嗜睡,意识模糊,或轻微的灶性神经功能缺失;〔4〕Ⅳ级:木僵,中度至重度偏侧不全麻痹,可能有早期的去皮质强直及自主神经系统功能障碍;〔5〕Ⅴ级:深昏迷,去皮质强直,濒死状态。
对所有动脉瘤介入手术患者常规建立5导联心电图、有创动脉血压、脉搏血氧饱和度、呼气末二氧化碳分压、尿量以及体温监测。
如果条件允许,强烈建议实施目标导向液体管理,监测心排量指数〔CI〕/每搏量指数〔SVI〕/每搏量变异率〔SVV〕,按照容量-血压-SVI蛛网膜下腔出血可致大量儿茶酚胺释放,甚至儿茶酚胺风暴,易引起心肌损害,应检测肌钙蛋白水平、肌酸激酶及心电图。
术中应注意防止儿茶酚胺风暴造成的心源性血流动力学异常〔每搏量降低、低血压、心律失常等〕。
蛛网膜下腔出血〔SAH〕患者常发生贫血,建议术前血红蛋白维持在80~100g/L,对于存在迟发性脑缺血的患者,血红蛋白水平推荐维持在120g/L。
慎重使用术前用药,对于紧张焦虑患者应权衡高血压和出血风险,适当应用镇静剂。
2.麻醉管理:颅内动脉瘤未破裂出血之前,90%患者没有明显的病症和体征。
40%~60%动脉瘤在破裂之前有先兆病症,如动眼神经麻痹。
80%~90%的动脉瘤患者因为破裂出血被发现,多见自发性蛛网膜下腔出血。
表现为脑膜刺激征、偏瘫、失语、动眼神经麻痹等局灶性神经病症,以及血压升高、体温升高、意识障碍及胃肠出血等全身病症,动脉瘤一旦破裂将可反复出血,其再出血率为9.8%~30.0%。
根据临床表现,可将颅内动脉瘤分为5级,以评估手术的危险性:〔1〕Ⅰ级:无病症,或轻微头痛及轻度颈强直;〔2〕Ⅱ级:中度至重度头痛,颈强直,除有脑神经麻痹外,无其他神经功能缺失;〔3〕Ⅲ级:嗜睡,意识模糊,或轻微的灶性神经功能缺失;〔4〕Ⅳ级:木僵,中度至重度偏侧不全麻痹,可能有早期的去皮质强直及自主神经系统功能障碍;〔5〕Ⅴ级:深昏迷,去皮质强直,濒死状态。
对所有动脉瘤介入手术患者常规建立5导联心电图、有创动脉血压、脉搏血氧饱和度、呼气末二氧化碳分压、尿量以及体温监测。
如果条件允许,强烈建议实施目标导向液体管理,监测心排量指数〔CI〕/每搏量指数〔SVI〕/每搏量变异率〔SVV〕,按照容量-血压-SVI蛛网膜下腔出血可致大量儿茶酚胺释放,甚至儿茶酚胺风暴,易引起心肌损害,应检测肌钙蛋白水平、肌酸激酶及心电图。
术中应注意防止儿茶酚胺风暴造成的心源性血流动力学异常〔每搏量降低、低血压、心律失常等〕。
蛛网膜下腔出血〔SAH〕患者常发生贫血,建议术前血红蛋白维持在80~100g/L,对于存在迟发性脑缺血的患者,血红蛋白水平推荐维持在120g/L。
慎重使用术前用药,对于紧张焦虑患者应权衡高血压和出血风险,适当应用镇静剂。
2.麻醉管理:颅内动脉瘤未破裂出血之前,90%患者没有明显的病症和体征。
40%~60%动脉瘤在破裂之前有先兆病症,如动眼神经麻痹。
80%~90%的动脉瘤患者因为破裂出血被发现,多见自发性蛛网膜下腔出血。
表现为脑膜刺激征、偏瘫、失语、动眼神经麻痹等局灶性神经病症,以及血压升高、体温升高、意识障碍及胃肠出血等全身病症,动脉瘤一旦破裂将可反复出血,其再出血率为9.8%~30.0%。
根据临床表现,可将颅内动脉瘤分为5级,以评估手术的危险性:〔1〕Ⅰ级:无病症,或轻微头痛及轻度颈强直;〔2〕Ⅱ级:中度至重度头痛,颈强直,除有脑神经麻痹外,无其他神经功能缺失;〔3〕Ⅲ级:嗜睡,意识模糊,或轻微的灶性神经功能缺失;〔4〕Ⅳ级:木僵,中度至重度偏侧不全麻痹,可能有早期的去皮质强直及自主神经系统功能障碍;〔5〕Ⅴ级:深昏迷,去皮质强直,濒死状态。
对所有动脉瘤介入手术患者常规建立5导联心电图、有创动脉血压、脉搏血氧饱和度、呼气末二氧化碳分压、尿量以及体温监测。
如果条件允许,强烈建议实施目标导向液体管理,监测心排量指数〔CI〕/每搏量指数〔SVI〕/每搏量变异率〔SVV〕,按照容量-血压-SVI蛛网膜下腔出血可致大量儿茶酚胺释放,甚至儿茶酚胺风暴,易引起心肌损害,应检测肌钙蛋白水平、肌酸激酶及心电图。
术中应注意防止儿茶酚胺风暴造成的心源性血流动力学异常〔每搏量降低、低血压、心律失常等〕。
蛛网膜下腔出血〔SAH〕患者常发生贫血,建议术前血红蛋白维持在80~100g/L,对于存在迟发性脑缺血的患者,血红蛋白水平推荐维持在120g/L。
慎重使用术前用药,对于紧张焦虑患者应权衡高血压和出血风险,适当应用镇静剂。
2.麻醉管理:颅内动脉瘤未破裂出血之前,90%患者没有明显的病症和体征。
40%~60%动脉瘤在破裂之前有先兆病症,如动眼神经麻痹。
80%~90%的动脉瘤患者因为破裂出血被发现,多见自发性蛛网膜下腔出血。
表现为脑膜刺激征、偏瘫、失语、动眼神经麻痹等局灶性神经病症,以及血压升高、体温升高、意识障碍及胃肠出血等全身病症,动脉瘤一旦破裂将可反复出血,其再出血率为9.8%~30.0%。
根据临床表现,可将颅内动脉瘤分为5级,以评估手术的危险性:〔1〕Ⅰ级:无病症,或轻微头痛及轻度颈强直;〔2〕Ⅱ级:中度至重度头痛,颈强直,除有脑神经麻痹外,无其他神经功能缺失;〔3〕Ⅲ级:嗜睡,意识模糊,或轻微的灶性神经功能缺失;〔4〕Ⅳ级:木僵,中度至重度偏侧不全麻痹,可能有早期的去皮质强直及自主神经系统功能障碍;〔5〕Ⅴ级:深昏迷,去皮质强直,濒死状态。
