心房颤动分级诊疗技术方案
心房颤动诊疗规范(2021年版)

心房颤动诊疗规范(2021年版)一、概述心房颤动(简称房颤)是指规则有序的心房电活动消失,代之以快速无序的颤动波。
心房失去了正常有规律的舒缩活动,心房泵血功能恶化或丧失,加之房室结对心房激动的递减传导,引起心室不规则的反应。
因此,心室律(率)紊乱,心功能受损和心房附壁血栓是房颤患者主要的病理生理特点。
房颤是最常见的心律失常之一。
截至2010年,全球房颤患者估测约3350万例,年龄校正后患病率为男性0.60%、女性0.37%,年龄校正后年发病率为男性0.78‰、女性0.6‰,40岁以上者房颤患病终生风险分别为男性26%和女性23%。
房颤的患病率及发病率均随年龄增长逐步增加,且各年龄段男性均高于女性。
2008年我国一项流行病学调查提示,在13个省和直辖市的29079例30~85岁人群中,房颤年龄校正后患病率为0.65%,在>80岁人群中高达7.5%。
另一项针对不同地区自然人群19368例成年人(≥35岁)的横截面调查结果显示,我国房颤年龄校正后患病率为0.74%,<60岁男女患病率分别为0.43%和0.44%,>60岁男女患病率分别增长至1.83%和1.92%。
房颤显著增加缺血性脑卒中及体循环动脉栓塞的风险,其年发生率分别为1.92%和0.24%。
房颤患者缺血性脑卒中的风险是非房颤患者的4~5倍,且将导致近20%致死率及近60%致残率。
房颤导致女性全因死亡率增加2倍、男性增加1.5倍。
截止2010年,年龄调整的死亡率为男性1.6/10万、女性1.7/10万。
房颤导致患者死亡的主要原因包括进行性心力衰竭、心脏骤停及脑卒中。
除引起心力衰竭、加重心衰症状外,房颤还可增加心肌梗死风险,导致认知功能下降、痴呆等。
二、房颤的筛查和诊断(一)房颤的危险因素多个危险因素与房颤发作、相关并发症的发生及导管消融术后复发风险增加相关。
其中包括不可干预的临床危险因素:年龄、性别、家族史、种族、身高、基因以及一些实验室检查指标,如左心室肥厚、左心房增大等;可干预的临床危险因素:高血压、糖尿病、心肌梗死、心脏瓣膜病、慢性阻塞性肺病、慢性肾病、肥胖、耐力运动、睡眠呼吸暂停、甲状腺功能异常、吸烟、饮酒等。
心房颤动的分级诊疗策略

用氟卡因或心律平(Ⅰ类推荐) • 伴有器质性心脏病者推荐胺碘酮(Ⅰ类推荐) • 无器质性心脏病者,部分可使用单次较高剂量氟
卡因(200-300mg)或心律平口服(450-600mg )(Ⅱa类推荐)
有关直流电(DCC)复律的建议
与AF有关联的心血管疾病
• 衰老:40-50岁<0.5%,80岁以上者5-15% • 高血压:AF发生及AF相关并发症独立危险因素 • 症状性心力衰竭:30%的AF患者NYHAⅡ-Ⅳ级 • 心动过速性心肌病:无其他器质性心脏病依据时 • 心脏瓣膜病 • 心肌病:约10%的AF可能是少见的心肌病 • 先心病 • 冠心病、COPD、糖尿病、甲亢等
• 遗传易感性:心脏离子通道病、家族性AF等,编 码心房肽的基因变异
AF的临床分型
• 新诊断AF:首次发现,持续时间并不确定 • 阵发性AF:指大多数可在48小时内自行终止的AF,部分阵发
性发作可能持续至7天 • 持续性AF:指AF发作持续7天以上或需要药物、直流电进行
复律才能终止者 • 长期持续性或持久性AF:持续时间≥1年且决定 采取心律控
• 为增加DCC的成功率及预防AF复发,应考虑先给 予胺碘酮、氟卡因、心律平、依布利特或索他洛 尔治疗(Ⅱa类推荐,B级证据)
• 对症状明显而其他治疗无效者,可考虑重复DCC (Ⅱb类推荐,C级证据)
• DCC禁用于洋地黄中毒患者(Ⅲ类建议)
复律策略
AF的长期治疗原则
• 预防血栓栓塞:目前唯一能降低死亡率措施,药物如华法林、NOAC ,经皮左心耳封堵/夹闭/切除
率/心律和症状自我评估;保持健康生活方式,及时按照随访安排定期 随访等;
《心房颤动分级诊疗服务技术方案》(2019)要点

《心房颤动分级诊疗服务技术方案》(2019)要点心房颤动(以下简称房颤)是一种以快速、无序心房电活动为特征的室上性快速性心律失常。
心房因无序电活动而失去有效收缩,导致心脏泵血功能下降,心房内附壁血栓形成,是心力衰竭、缺血性脑卒中等疾病的重要原因。
房颤致残率、致死率高,严重影响患者的生活质量,是心血管病患者住院和死亡的常见原因,给家庭和社会带来了沉重负担。
对房颤患者早期发现、早期治疗、全程规范管理,可改善患者的生存质量,降低住院率和死亡率。
一、我国房颤的现状2004年流行病学调查显示,我国30--85岁人群中房颤患病率为0.65%,并随年龄增长而显著增加,在80岁以上人群中患病率高达7.5%。
二、房颤分级诊疗服务目标、路径与双向转诊标准(一)目标。
引导医疗机构落实功能定位,充分发挥不同类别、不同级别医疗机构的协同作用,规范房颤患者临床诊疗行为,加强对房颤患者全程管理,改善房颤患者预后。
(二)医疗机构功能定位。
1.三级医院。
主要为有严重基础疾病及严重并发症、手术适应证的房颤患者提供诊疗服务。
制定个体化的诊疗方案,将病情稳定者转至下级医院。
通过医联体、远程医疗等形式,提供会诊并协助下级医院制定治疗方案。
对下级医疗机构进行技术指导、业务培训和质控管理。
鼓励建设房颤专病中心,建立房颤专病区域数据库,加强区域内房颤单病种管理工作。
2.二级医院。
主要为病情稳定者提供治疗、康复、随访等全程管理服务。
为病情相对稳定的房颤患者提供个体化的规范治疗。
对有严重并发症、手术适应证者,转诊至三级医疗机构。
定期评估下级医疗机构的医疗质量。
鼓励有条件的医院开展房颤专病中心建设,建立远程心电网络,与三级医院和基层医疗卫生机构联动,形成房颤疾病诊治网络体系。
3.基层医疗卫生机构。
有条件的基层医疗卫生机构可开展房颤防治宣教、初步识别、接续治疗、康复和随访。
结合上级医院已制定的诊疗方案进行规范诊治;实施随访及定期体检;实施双向转诊;建立房颤专病档案,做好信息管理工作。
2024年心房颤动诊断和治疗中国指南(2024)--解读

A
华法林启动后每天检测1次INR,INR稳定后应至少每个月检测 1 次 INR,保持 INR 稳定在 2.0~3.0、TTR≥70%。
Ⅰ
B
不应单独应用抗血小板治疗预防房颤相关卒中。
Ⅲ
A
房颤抗栓治疗药物
注:房颤为心房颤动,OAC为口服抗凝药,NOAC为非维生素K拮抗剂口服抗凝药,INR 为国际标准化比值,TTR 为治疗目标范围内的时间百分比。
Ⅱa
C
对于高卒中风险的患者,在出血纠正并祛除病因后,应考虑尽早重启抗凝治疗。
Ⅱa
C
注:OAC 为口服抗凝药,NOAC 为非维生素 K 拮抗剂口服抗凝药。
五、特殊人群、特殊情况抗凝治疗-冠心病
五、特殊人群、特殊情况抗凝治疗-冠心病
1.急性冠脉综合征ACS
对于合并 ACS 和(或)行经皮冠状动脉介入治疗(PCI)且需抗凝的房颤患者,WOEST 研究证明与三联抗栓相比,华法林和 P2Y12抑制剂双联抗栓可明显降低出血风险 ,且缺血事件不增加。对于 ACS行 PCI的患者,如出血风险高于血栓风险,建议尽早(≤1周)停用阿司匹林,应使用包含OAC 与 P2Y12受体抑制剂的双联抗栓治疗至 12 个月;如血栓风险高于出血风险,应考虑三联疗法应用至 PCI 术后 1 个月,并继续使用包含OAC 与 P2Y12 受体抑制剂的双联抗栓治疗至12个月。对于ACS未接受PCI的患者,建议使用OAC联合 P2Y12受体抑制剂的双联抗栓治疗至 6 个月,之后长期单独应用OAC。
轻度出血
未达到以上标准的出血 (如肢体瘀青、痔出血、结膜下出血、自限性鼻衄等)
轻度出血可停药观察,因NOAC半衰期较短,停药12~24 h 后抗凝作用即显著减弱。
上消化道出血可行内镜检查并采用相应的内镜下止血措施。
心房颤动治疗指南和实践专家讲座
律 IIa类指证
重复发作或症状性房颤不宜频繁电复律
(房颤转复窦律,控制心室率研究中选择病人年纪偏大,病情偏重:所以两 种治疗选择结果相同或相同结论代表性不强)
心房颤动治疗指南和实践专家讲座
第13页
右前斜位
房室结
第6页
心房颤动治疗指南年
6.治疗A:控制心室率
(1)目标:静息 60-80bpm,活动 90-115bpm
(2)药品治疗 I类指证: 口服ß或钙拮抗剂(控制静息与活动后心率)
伴低血压或心衰等紧急情况,使用上述药品静脉制剂 心衰病人可口服洋地黄或静脉使用洋地黄或胺碘酮控制静息时室率 II类指证: 其它方法无效或不宜时,静脉应用胺碘酮
1.几乎没有些人应用 2.对偶发房颤长久滥服药品预防发作
心房颤动治疗指南和实践专家讲座
第27页
指南指证被颠倒
以房颤消融为例 指南要求:
药品一类指证,消融二类(最少一个I类或 III类抗心律失常药品无效或不能耐受)
心房颤动治疗指南和实践专家讲座
第28页
维持窦律
治疗模式:药品-药品, 药品-消融
TdP
VT、HF、转成AFL 1:1传导
VT、HF、转成AFL 1:1传导
TdP、HF、心动过缓、COPD加重
第16页
房颤指南与实践差距
心房颤动治疗指南和实践专家讲座
第19页
房颤指南与实践差距
1.用药剂量不达标: 2.有药不愿用,有药不敢用 3.疗法被贪污 4.指证被颠倒 5.直流电转复被忽略 6.其它
1.不会用;2.多一事不如少一事 有药不敢用
1.没经验;2.没把握(剂量);3.怕风险(TdP高)
国家卫生健康委办公厅、国家中医药局办公室关于印发心房颤动分级诊疗技术方案的通知

国家卫生健康委办公厅、国家中医药局办公室关于印发心房颤动分级诊疗技术方案的通知
文章属性
•【制定机关】国家卫生健康委员会,国家中医药管理局
•【公布日期】2019.09.01
•【文号】国卫办医函〔2019〕710号
•【施行日期】2019.09.01
•【效力等级】部门规范性文件
•【时效性】现行有效
•【主题分类】医疗管理
正文
关于印发心房颤动分级诊疗技术方案的通知
国卫办医函〔2019〕710号各省、自治区、直辖市卫生健康委、中医药管理局,新疆生产建设兵团卫生健康委:
为贯彻落实《国务院办公厅关于推进分级诊疗制度建设的指导意见》(国办发〔2015〕70号)有关要求,指导各地做好分级诊疗工作,国家卫生健康委和国家中医药局组织制定了心房颤动分级诊疗技术方案(可从国家卫生健康委网站医政医管栏目、国家中医药局网站通知公告栏目下载),现印发给你们,请参照执行。
各省级卫生健康行政部门、中医药主管部门要加强对分级诊疗制度建设工作的组织领导,有关工作进展情况及时报国家卫生健康委和国家中医药局。
国家卫生健康委联系人:医政医管局胡瑞荣、王毅
电话:************
传真:************
邮箱:******************.cn
国家中医药局联系人:邴媛媛
电话:************
传真:************
邮箱:******************.cn
附件:1.心房颤动分级诊疗重点任务及服务流程图
2.心房颤动分级诊疗服务技术方案
国家卫生健康委办公厅国家中医药局办公室
2019年9月1日。
2015年心悸(心律失常-心房颤动)诊疗方案
心悸(心律失常-心房颤动)诊疗方案一、概念:心悸指患者自觉心中悸动,甚至不能自主的一类症状。
发生时,患者自觉心跳快而强,并伴有心前区不适感。
西医学之心律失常-心房颤动参照本病。
本病症可见于多种疾病过程中,多与失眠、健忘、眩晕、耳鸣等并存。
二、诊断(一)疾病诊断1.中医诊断:参照2002年卫生部《中药新药临床研究指导原则》及1994年国家中医药管理局《中医病证诊断疗效标准》拟定诊断标准。
心悸是由心失所养或邪扰心神,致心跳异常,自觉心慌悸动不安的病症。
①自觉心搏异常,或快速或缓慢,或跳动过重,或忽跳忽止。
呈阵发性或持续不解,神情紧张,心动不安。
②伴有胸闷不适,心烦寐差,颤抖乏力,头晕等症。
中老年患者,可伴有心胸疼痛,甚则喘促,汗出肢冷,或见晕厥。
③可见数、促、结、代等脉象。
④常有情志刺激,惊恐,紧张,劳倦,饮酒等诱发因素。
2.西医诊断:参照2015年ACC/AHA/ESC的心房颤动的指南拟定诊断标准。
①最常见于风心病二尖瓣狭窄,其次为冠心病、高心病、甲状腺机能亢进心脏病,亦可见于慢性缩窄性心包炎、心肌病、病毒性心肌炎等,后者在年青人中常可引起阵发性房颤。
②心房颤动分阵发性和持久性两种,前者历时短暂,起止突然,后者指持续发作3个月以上者。
③可有心悸、心音强弱不等、心律绝对不规则及脉搏短绌等。
④心电图(1)P波消失,代之以细小的、形态不同的、频率不规则的颤动波,称f波。
(2)QRS 波群形态与窦性相同,部分QRS波显示心室内差异性传导,尤其在长间歇后提早的心搏中易于发生,因右束支不应期长于左束支,故QRS波群多呈右束支传导阻滞型。
(3)心室律不规则,约每分钟120~160次;如并发Ⅲ度房室传导阻滞,心室率缓慢且规则。
预激综合征伴发心房颤动时,心室率可快至每分钟200次以上,QRS波群多数具有心室预激波3.分类房颤分为初发房颤(initial event)、阵发性房颤(paroxysmal AF)、持续性房颤(persistent AF)及永久性房颤(permanent AF)。
心房颤动诊治
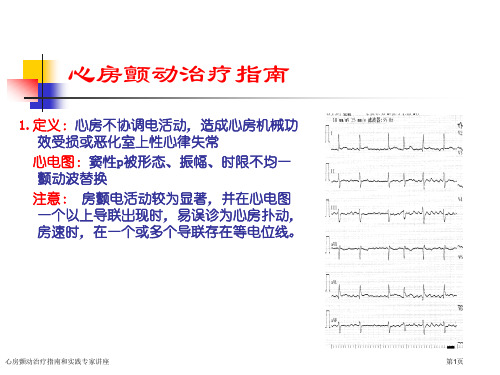
心房颤动【概述】心房颤动(简称房颤),是一种心房电活动极度紊乱而损及机械功能为特点的室上性快速性心律失常,心电图上表现为固有P波消失,而代之以大小形态及频率均多变的快速颤动波。
【分类】房颤分为初发房颤和反复发作的房颤。
初发房颤定义为首次出现的房颤,不论其有无症状和能否自动复律。
房颤发作≥2次则称为反复发作的房颤,包括阵发性房颤、持续性房颤和永久性房颤。
①阵发性房颤指能自行转复,持续时间<7天的房颤,一般<48小时。
②持续性房颤为持续时间>7天的房颤,一般不能自行转复,需要进行药物或电复律。
既可以由阵发性房颤发展而来也可以是房颤的首次表现。
③永久性房颤是指复律失败或非复律适应证或复律24小时内又复发的房颤。
【临床表现】临床表现无特异性,大多数患者有心悸、呼吸困难、胸痛、疲乏、头晕和黑朦等症状,由于心房利钠肽的分泌增多还可引起多尿。
部分房颤患者无任何症状,而在偶然的机会或者当出现房颤的严重并发症如卒中、栓塞或心力衰竭时才被发现。
【诊断】记录到房颤发作时的心电图是诊断房颤的“金标准”。
【鉴别诊断】1.心房颤动伴室内差异性传导与室性期前收缩的鉴别室性期前收缩的特点为:①V1导联QRS波呈单向或双向型,V6呈QS或rS型;②以左束支阻滞多见;③有固定的联律间期,后有完全性代偿间歇;④畸形QRS波的起始向量与正常下传者不同。
2.心房颤动伴室内差异性传导与室性心动过速的鉴别前者的节律大多绝对不规则:心率极快时才基本规则,而后者基本规则(R-R间期相差仅在0.02~0.04s)或绝对规则;②前者QRS时限多为0.12~0.14s,易变性大;而后者QRS时限可大于0.14s,如>0.16s则肯定为室性心动过速,此外易变性小;③前者无联律间期也无代偿间歇,后者有联律间期并固定,发作终止后有代偿间歇;④前者无室性融合波而后者有;⑤V1~V6导联QRS波方向一致,都向上或都向下,高度提示室性心动过速;⑥如出现连续畸形QRS 波时,如电轴发生方向性改变者。
心房颤动综合管理ABC方案(全文)
心房颤动综合管理ABC方案(全文)心房颤动(简称房颤)是临床上常见的心律失常。
全球范围内房颤的发病率及患病率居高不下,2010年全球估测有房颤患者3350万,其中男性2090万,女性1260万,发展中国家的房颤发病率及患病率高于发达国家[1]。
中国的房颤患病人数高达800-1000万之多,其中80 岁以上人群患病率达7.5%以上[2]。
房颤危害严重,不仅降低患者生活质量,也容易导致各种严重并发症,如卒中和心力衰竭等。
房颤患者的卒中风险是非房颤患者的5倍,且房颤引起的卒中往往比非房颤患者的卒中更具致残性和致命性[3-4]。
房颤还常常引起患者的心理障碍,致使患者出现焦虑和抑郁等症状[5]。
此外,房颤常与心血管和非心血管的各种危险因素和疾病共存,进一步导致房颤危害的复杂化。
在过去的数十年中,房颤的管理策略主要集中在通过口服抗凝药物(OACs)以减少患者缺血性卒中上。
口服OACs可以降低房颤患者64%的卒中风险和26%的死亡风险[6]。
然而,近期临床试验发现,患者的全因死亡率一直居高不下(4.6%/年),其中仅10%的死亡与中风有关,70%的死亡与心血管疾病有关[7]。
这些数据表明,除了抗凝治疗外,对房颤患者应采取更综合、更科学、更全面的优化管理,以降低房颤患者死亡率和不良事件的发生。
房颤综合管理ABC方案(简称“ABC方案”)是国际著名专家Lip教授提出的一种简单易记、实用方便的房颤综合管理方案,主要致力于提高患者、公众、临床医生和护理人员的认识及综合管理决策能力。
ABC方案具体为:A(Avoid stroke),即避免卒中;B(Better symptom management),即更好的症状控制;C(Cardiovascular and comorbidity risk reduction),即减少心血管和合并症风险[8]。
本文将详述这一管理方案。
1.A卒中预防房颤相关卒中具有致残风险、死亡风险和复发风险高的“三高”特点[4],因此,预防卒中是房颤治疗的首要任务。
心房颤动分级诊疗服务技术方案(2019版)
心房颤动分级诊疗服务技术方案(2019版)附件2 心房颤动分级诊疗服务技术方案心房颤动(以下简称房颤)是一种以快速.无序心房电活动为特征的室上性快速性心律失常。
心房因无序电活动而失去有效收缩,导致心脏泵血功能下降,心房内附壁血栓形成,是心力衰竭.缺血性脑卒中等疾病的重要原因。
房颤致残率.致死率高,严重影响患者的生活质量,是心血管病患者住院和死亡的常见原因,给家庭和社会带来了沉重负担。
对房颤患者早期发现.早期治疗.全程规范管理,可改善患者的生存质量,降低住院率和死亡率。
一.我国房颤的现状2004年流行病学调查显示,我国30-85岁人群中房颤患病率为0.65%,并随年龄增长而显著增加,在80岁以上人群中患病率高达7.5%。
有资料显示,房颤致残率高,男性为64.5/10万,女性为45.9/10万,并导致女性.男性全因死亡率分别增加2倍.1.5倍。
目前,我国房颤规范化治疗率低,区域协同诊疗体系尚未建立。
科学地推进分级诊疗,为房颤患者提供规范.有效的全程管理,对保障患者健康权益具有重要意义。
二.房颤分级诊疗服务目标.路径与双向转诊标准(一)目标。
引导医疗机构落实功能定位,充分发挥不同类别.不同级别医疗机构的协同作用,规范房颤患者临床诊疗行为,加强对房颤患者全程管理,改善房颤患者预后。
(二)医疗机构功能定位。
1.三级医院。
主要为有严重基础疾病及严重并发症.手术适应证的房颤患者提供诊疗服务。
制定个体化的诊疗方案,将病情稳定者转至下级医院。
通过医联体.远程医疗等形式,提供会诊并协助下级医院制定治疗方案。
对下级医疗机构进行技术指导.业务培训和质控管理。
鼓励建设房颤专病中心,建立房颤专病区域数据库,加强区域内房颤单病种管理工作。
2.二级医院。
主要为病情稳定者提供治疗.康复.随访等全程管理服务。
为病情相对稳定的房颤患者提供个体化的规范治疗。
对有严重并发症.手术适应证者,转诊至三级医疗机构。
定期评估下级医疗机构的医疗质量。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
附件1心房颤动分级诊疗重点任务及服务流程图一、建立心房颤动分级诊疗健康档案根据心房颤动(以下简称房颤)患病率、发病率、就诊率和分级诊疗技术方案,确定适合分级诊疗服务模式的患者,记录人口学信息和评估病情。
加强信息系统建设,建立联通二级以上医院和基层医疗卫生机构的信息系统,方便查阅患者疾病相关信息,逐步建立房颤相关数据库(含中医药相关数据)。
二、明确不同级别医疗机构的功能定位(一)基层医疗卫生机构。
有条件的基层医疗卫生机构可开展,负责房颤防治宣教、初步识别、接续治疗、康复和随访。
结合上级医院已制定的诊疗方案进行规诊治;实施随访及定期体检;实施双向转诊;建立房颤专病档案,做好信息管理工作。
开展健康教育,指导患者自我健康管理。
鼓励参与房颤专病中心建设,与二级以上医院建立远程心电网络,进行房颤初步识别。
(二)二级医院。
除急诊患者外,主要为病情稳定者提供治疗、康复、随访等全程管理服务。
为病情相对稳定房颤患者提供个体化规治疗。
对有严重并发症、手术适应证者,转诊至三级医疗机构。
定期评估下级医疗机构的医疗质量。
鼓励有条件的医院开展房颤专病中心建设,建立远程心电网络,与三级医院和基层医疗卫生机构联动,形成房颤疾病诊治网络体系。
(三)三级医院。
主要为有严重基础疾病及严重并发症、手术适应证的房颤患者提供诊疗服务。
制定个体化的诊疗方案,将病情稳定者转至下级医院。
通过医联体、远程医疗等形式,提供会诊并协助下级医院制定治疗方案。
对下级医疗机构进行技术指导、业务培训和质控管理。
鼓励建设房颤专病中心,建立房颤专病区域数据库,加强区域房颤单病种管理工作。
三、明确房颤分级诊疗服务流程(一)基层医疗卫生机构服务流程(图1)。
签约服务流程:接诊患者并进行初步识别→判断是否能够纳入分级诊疗服务→对可以纳入分级诊疗服务的,经患者知情同意后签约→建立房颤专病档案→在诊疗能力围的,为患者制定治疗方案→按签约容开展日常体检、康复及健康管理。
上转患者流程:全科医生判断患者符合转诊标准→转诊前与患者和/或家属充分沟通→根据患者病情确定上转医院层级→联系二级及以上医院→二级及以上医院专科医师确定患者确需上转→全科医生开具转诊单、通过信息技术与上转医院共享患者相关信息→将患者上转至二级及以上医院。
图1.基层医疗卫生机构分级诊疗服务流程(二)二级医院服务流程(图2)。
初诊患者流程:接诊患者并进行诊断→制定治疗方案→给患者积极治疗→患者病情稳定,判断是否能够纳入分级诊疗服务→可以纳入分级诊疗服务的患者转至基层就诊/三级医院→定期/不定期派科医师到基层医疗卫生机构指导诊疗,对分级诊疗服务质量进行评估。
接诊上转患者及下转流程:接诊患者并进行诊断→制定治疗方案→患者经治疗稳定、符合下转标准→转诊前与患者和/或家属充分沟通→联系基层医疗卫生机构→专科医生开具转诊单、通过信息技术与下转医院共享患者相关信息→将患者下转至基层医疗卫生机构。
图2.二级医院分级诊疗服务流程(三)三级医院服务流程(图3)。
初诊患者流程:接诊患者并进行诊断→制定治疗方案→给患者积极治疗→患者病情稳定,判断是否能够纳入分级诊疗服务→可以纳入分级诊疗服务的患者转至二级/基层医疗机构就诊→定期/不定期派专科医师到二级/基层医疗机构指导诊疗,对分级诊疗服务质量进行评估。
接诊上转患者及下转流程:接诊患者并进行诊断→制定治疗方案→患者经治疗稳定、符合下转标准→转诊前与患者和/或家属充分沟通→联系二级/基层医疗卫生机构→专科医生开具转诊单、通过信息技术与下转医院共享患者相关信息→将患者下转至二级/基层医疗机构。
图3.三级医院分级诊疗服务流程附件2心房颤动分级诊疗服务技术方案心房颤动(以下简称房颤)是一种以快速、无序心房电活动为特征的室上性快速性心律失常。
心房因无序电活动而失去有效收缩,导致心脏泵血功能下降,心房附壁血栓形成,是心力衰竭、缺血性脑卒中等疾病的重要原因。
房颤致残率、致死率高,严重影响患者的生活质量,是心血管病患者住院和死亡的常见原因,给家庭和社会带来了沉重负担。
对房颤患者早期发现、早期治疗、全程规管理,可改善患者的生存质量,降低住院率和死亡率。
一、我国房颤的现状2004年流行病学调查显示,我国30-85岁人群中房颤患病率为0.65%,并随年龄增长而显著增加,在80岁以上人群中患病率高达7.5%。
有资料显示,房颤致残率高,男性为64.5/10万,女性为45.9/10万,并导致女性、男性全因死亡率分别增加2倍、1.5倍。
目前,我国房颤规化治疗率低,区域协同诊疗体系尚未建立。
科学地推进分级诊疗,为房颤患者提供规、有效的全程管理,对保障患者健康权益具有重要意义。
二、房颤分级诊疗服务目标、路径与双向转诊标准(一)目标。
引导医疗机构落实功能定位,充分发挥不同类别、不同级别医疗机构的协同作用,规房颤患者临床诊疗行为,加强对房颤患者全程管理,改善房颤患者预后。
(二)医疗机构功能定位。
1.三级医院。
主要为有严重基础疾病及严重并发症、手术适应证的房颤患者提供诊疗服务。
制定个体化的诊疗方案,将病情稳定者转至下级医院。
通过医联体、远程医疗等形式,提供会诊并协助下级医院制定治疗方案。
对下级医疗机构进行技术指导、业务培训和质控管理。
鼓励建设房颤专病中心,建立房颤专病区域数据库,加强区域房颤单病种管理工作。
2.二级医院。
主要为病情稳定者提供治疗、康复、随访等全程管理服务。
为病情相对稳定的房颤患者提供个体化的规治疗。
对有严重并发症、手术适应证者,转诊至三级医疗机构。
定期评估下级医疗机构的医疗质量。
鼓励有条件的医院开展房颤专病中心建设,建立远程心电网络,与三级医院和基层医疗卫生机构联动,形成房颤疾病诊治网络体系。
3.基层医疗卫生机构。
有条件的基层医疗卫生机构可开展房颤防治宣教、初步识别、接续治疗、康复和随访。
结合上级医院已制定的诊疗方案进行规诊治;实施随访及定期体检;实施双向转诊;建立房颤专病档案,做好信息管理工作。
开展健康教育,指导患者自我健康管理。
鼓励参与房颤专病中心建设,与二级以上医院建立远程心电网络,进行房颤初步识别。
(三)分级诊疗路径(图1)。
图1.房颤分级诊疗路径(四)双向转诊标准。
1.基层医疗卫生机构上转至二级及以上医院的标准。
(1)社区初诊或疑似房颤的患者。
(2)既往病情稳定,出现以下情况之一,应及时转至二级以上医院救治:①基础疾病加重,经治疗不能缓解;②出现严重并发症,如血流动力学紊乱、血栓栓塞、抗凝出血情况、心力衰竭等。
(3)对具有中医药治疗需求的房颤患者,出现以下情况之一的,应当转诊:①基层医疗卫生机构不能提供房颤中医辨证治疗服务时;②经中医药治疗疗效不佳者。
2.二级医院上转至三级医院的标准。
(1)急性房颤,伴有血流动力学紊乱者。
(2)基础疾病重症者。
(3)出现严重并发症者。
(4)符合介入诊疗和手术适应证者,包括导管消融、左心耳封堵、外科治疗等。
(5)有中医药治疗需求,经中医药治疗疗效不佳者。
3.三级医院下转至二级医院或基层医疗卫生机构的标准。
(1)病情稳定。
(2)治疗方案已明确,需常规治疗和长期随访。
(3)诊断明确的,可进行临终姑息治疗的终末期患者。
4.二级医院转至基层医疗卫生机构的标准。
诊断明确,治疗方案确定,并发症控制良好,需常规治疗、康复和长期随访者。
三、房颤患者的初步识别、诊断、评估(一)房颤的初步识别。
应当重视人群中房颤的初步识别,特别是具有房颤高危患病因素的人群,如65岁以上、高血压、糖尿病、冠心病、心肌病、脑梗塞等患者。
通过常规或长程心电图诊断房颤,记录人口学、症状、基础疾病等信息。
(二)房颤诊断和评估。
1.病史采集。
(1)现病史:发病时间,症状及治疗情况。
有无心悸、乏力、胸闷、运动耐量下降、头昏、黑朦、晕厥等;症状出现的时间、程度、诱因、加重/缓解因素;其他伴随症状。
采用欧洲心律学会(EHRA)症状评级标准以评估症状严重性(表1)。
表1.EHRA房颤症状评级标准(2)既往史:有无心血管危险因素、心血管基础疾病、合并疾病、全身性疾病等,如甲状腺疾病。
(3)个人史:是否有相关诱因,如酗酒、过量饮用咖啡、喜饮浓茶、吸烟等。
(4)家族史:是否有房颤家族史。
(5)社会心理因素。
2.体格检查。
应进行全面查体,重点检查生命体征(血压、心率、呼吸频率)、心脏检查(注意心率、心律、心音)、脉搏(脉律、桡动脉、颈静脉)、身高、体重。
3.辅助检查。
(1)实验室检查:包括血清电解质、肝肾功能、血常规、甲状腺功能等。
(2)心电检查:可采用瞬时、长程、植入装置记录,也可采用佩戴装置记录。
(3)影像学检查:应常规行经胸超声检查以明确心脏结构和功能、是否有附壁血栓等;必要时,可行经食道超声心动图、X线胸片、CT、MRI(心、脑)等进一步评估。
4.房颤的分类。
通常分为阵发性房颤(paroxysmal AF)、持续性房颤(persistent AF)、长程持续性房颤(long-standing persistent AF)、永久性房颤(permanent AF)4类(表2)。
表2.房颤的分类5.血栓栓塞危险评估。
应定期评估其血栓栓塞风险。
对非瓣膜性房颤患者血栓栓塞风险的评估推荐采用CHA2DS2-VASc评分方法(表3),≥2分的男性或≥3分的女性发生血栓事件的风险较高。
瓣膜病、肥厚性心肌病、心腔有血栓或有自发超声回声现象等亦视为高危血栓风险。
表3.非瓣膜病性房颤卒中危险CHA2DS2-VAS C积分6.出血风险评分。
推荐使用HAS-BLED积分评估抗凝出血风险,≤2分为出血低风险,≥3分提示出血风险增高(表4)。
对于评分≥3分者应注意防治增加出血风险的因素。
表4.房颤出血风险HAS-BLED积分7.应用中医药治疗时,应全面采集中医四诊信息,做出中医证候诊断以辨证施治。
(三)基础疾病评估。
常见的基础疾病包括心血管疾病(心力衰竭、冠心病、心脏瓣膜病变、高血压、血脂异常、血管疾病等)和非心血管疾病(慢性肺疾病、糖尿病、慢性肾脏病、甲状腺功能异常、睡眠呼吸障碍等),需要尽早识别,合理管理。
四、房颤的治疗(一)治疗目标。
控制心脏节律、控制心室率、预防卒中等栓塞事件,以改善临床症状、提高生活质量,降低致残、致死率。
(二)一般治疗。
1.管理基础疾病及危险因素。
各级医疗机构均应合理管理基础疾病,有效控制危险因素。
2.预防卒中。
包括规药物抗凝治疗,左心耳封堵/夹闭/切除。
(1)药物治疗。
服用华法林时,应定期监测国际标准化比值(international normalized ratio,INR),其目标值为2.0-3.0。
服用新型口服抗凝药(NOAC),包括达比加群、利伐沙班、艾多沙班等。
用药前应评估肝肾功能及凝血功能。
(2)经皮左心耳封堵/夹闭/切除。
对于CHA2DS2-VAS C评分≥2的非瓣膜性房颤患者,具有下列情况之一,推荐经皮左心耳封堵/夹闭/切除术预防血栓栓塞事件:①不适合长期规抗凝治疗;②长期规抗凝治疗的基础上仍发生血栓栓塞事件;③HAS-BLED 评分≥3。
