心房颤动指南
急性心房颤动中国急诊管理指南

急性心房颤动中国急诊管理指南(2024)心房颤动是人群发病率最高的一类心律失常。
房颤不仅可引起心悸、胸闷不适等症状,影响生活质量,还可损害或恶化心功能,影响心排血量,导致或加重组织器官的灌注不足,引发脑卒中等血栓栓塞并发症,增加猝死风险。
急性房颤是急诊最常见问题之一,包括两方面含义,其一是指阵发性房颤发作期、持续性或永久性房颤发生快速心室率和(或)症状明显加重期,或是伴有血流动力学不稳定的房颤;其二是指因各种急重症在急诊或住院期间发生的或首次发现的房颤,此类急性房颤可能代表了之前未被识别的房颤,或是在急性触发条件下新发的房颤。
急性房颤与患者住院时间更长、病死率更高以及房颤复发率更高相关,处理是否及时恰当,直接关乎患者预后。
中国医疗保健国际交流促进会急诊医学分会联合中华医学会急诊医学分会、国家老年医学中心等组织相关专家反复讨论,结合中国急诊临床实践,在充分遵循《中国制订/修订临床诊疗指南的指导原则(2022版)》的基础上,制定了具有中国特色的急性房颤急诊管理指南。
2.1 诊断推荐意见1:心电图是诊断、监测房颤的主要工具(推荐级别Ⅰ,证据级别C)2.2.1 初始血流动力学评估推荐意见2:急性房颤应首先重点评估患者的血流动力学与器官功能状态,必要时给予相应支持治疗(推荐级别Ⅰ,证据级别C)2.2.2.1 病因或诱因评估推荐意见3:识别与评估急性房颤的病因或诱因是管理房颤的重要内容(推荐级别Ⅰ,证据级别C)2.2.2.2 症状严重程度评估推荐意见4:房颤相关症状的欧洲心律学会(EHRA)分级是选择治疗策略、评价治疗效果的重要依据(推荐级别Ⅰ,证据级别C)2.2.2.3 血栓栓塞和出血风险评估推荐意见5:①非瓣膜性房颤的血栓栓塞风险评估首选CHA2DS2-VASc-60评分(推荐级别Ⅰ,证据级别A)②房颤患者启动抗凝治疗时,需要评估出血风险(推荐级别Ⅰ,证据级别A)③HAS-BLED评分对出血风险的预测价值较好(推荐级别Ⅱa,证据级别B)④房颤患者的血栓栓塞与抗凝出血风险具有许多相同的危险因素,平衡二者间的获益/风险比十分重要(推荐级别Ⅰ,证据级别C)3.1 心室率控制推荐意见6:①不论何种类型房颤,心室率控制是急性房颤治疗中稳定血流动力学状态与改善症状的基础(推荐级别Ⅰ,证据级别C)②房颤伴快速心室率且症状明显,首选静脉给药控制心室率(推荐级别Ⅰ,证据级别B)③左心室射血分数(LVEF)≥40%的急性房颤,β-受体阻滞剂、非二氢吡啶类钙通道阻滞剂(地尔硫卓、维拉帕米)作为控制心室率的首选药物(推荐级别Ⅰ,证据级别B)④LVEF<40%的急性房颤,可使用洋地黄类药控制心室率(推荐级别Ⅰ,证据级别B)⑤单一药物治疗无法达到心室率控制目标时,可联合药物治疗(推荐级别Ⅱa,证据级别B)⑥除非特定临床情况,宽松的心率控制可作为急性房颤相对稳定后心室率控制的目标(推荐级别Ⅱa,证据级别B)3.2.1 血流动力学不稳定的房颤推荐意见7:①未知潜在原因、血流动力学不稳定的房颤,宜紧急同步电复律(推荐级别Ⅰ,证据级别B)②预激综合征合并快速心室率的房颤,宜直接电复律(推荐级别Ⅰ,证据级别B)③对于可逆或明确的继发病(诱)因导致的急性房颤,应针对原发疾病或诱因治疗(推荐级别Ⅰ,证据级别C)④在紧急复律前或复律后需全面评估血栓栓塞风险,决定抗凝治疗策略(推荐级别Ⅰ,证据级别C)3.2.2 血流动力学稳定的房颤推荐意见8:①合并心血管危险因素的早期房颤或合并心力衰竭(HF)的房颤,应实施早期节律控制以改善预后(推荐级别Ⅰ,证据级别B)②血流动力学稳定急性房颤的复律可采用同步电复律和药物复律(推荐级别Ⅰ,证据级别B)③电复律前可考虑使用胺碘酮、伊布利特或维纳卡兰,以提高成功率(推荐级别Ⅱa,证据级别B)3.3 抗凝治疗推荐意见9:①急性房颤CHA2DS2-VASc-60评分血栓栓塞风险高或拟复律的患者,均应接受抗凝药物治疗(推荐级别Ⅰ,证据级别A)②对于新诊断房颤但未抗凝治疗或未接受标准剂量抗凝治疗的患者,若无禁忌证,可先给予肝素或低分子肝素,直至经过充分评估并开始抗凝治疗(推荐级别Ⅰ,证据级别B)③除非紧急抢救,房颤持续时间不明或≥48 h,在复律前应充分抗凝3周,或根据情况使用负荷量抗凝药物后转复;复律后,所有患者抗凝治疗4周(推荐级别Ⅰ,证据级别B)④对于适合口服抗凝药的非瓣膜性房颤(NVAF)患者,推荐使用直接口服抗凝药(NOAC)(推荐级别Ⅰ,证据级别A)3.4 可逆性病因或诱因的处理推荐意见10:积极处理可逆性病因或诱因是管理急性房颤必要和综合的措施(推荐级别Ⅰ,证据级别C)3.5 综合管理推荐意见11:优化的临床路径管理可显著降低房颤患者的全因死亡、卒中、大出血、心血管死亡、首次住院等不良事件风险,也可降低相关的医疗费用(推荐级别Ⅰ,证据级别A)4.1 合并心力衰竭(HF)推荐意见12:①静脉洋地黄类药物用于急性心力衰竭(AHF)伴快速心室率房颤的一线治疗(推荐级别Ⅰ,证据级别B)②对左心功能明显降低的急性房颤患者,可静脉使用胺碘酮控制心室率(推荐级别Ⅱb,证据级别B)③对房颤合并心力衰竭(HF)、血流动力学不稳定者,宜紧急同步直流电复律(推荐级别Ⅰ,证据级别C)④药物复律首选胺碘酮(推荐级别Ⅰ,证据级别B)⑤在优化药物治疗的基础上,可考虑导管消融(推荐级别Ⅱa,证据级别B)⑥房颤合并HF时,常规使用抗凝药物(推荐级别Ⅰ,证据级别A)⑦非瓣膜性房颤(NVAF)合并HF患者的抗凝治疗时,直接口服抗凝药(NOAC)优于华法林(推荐级别Ⅰ,证据级别A)4.2 合并慢性阻塞性肺疾病(COPD)推荐意见13:①治疗原发疾病、纠正低氧与酸碱失衡是COPD急性发作合并房颤的首要治疗措施(推荐级别Ⅰ,证据级别C)②COPD患者的房颤心室率控制首选非二氢吡啶类钙通道阻滞剂(NDCC)(推荐级别Ⅰ,证据级别C)③COPD合并房颤的节律控制效果较差,新诊断的房颤伴血流动力学不稳定者可直流电复律(推荐级别Ⅰ,证据级别C)4.3 合并急性冠脉综合征(ACS)或经皮冠状动脉介入治疗推荐意见14:①无禁忌情况下,合并ACS的房颤患者使用直接二联[口服抗凝药(NOAC)+一种P2Y12拮抗剂(优先氯吡格雷)]抗栓治疗,较标准三联(口服抗凝药+阿司匹林+一种P2Y12拮抗剂)方案可显著降低出血风险而不增加缺血事件的发生(推荐级别Ⅰ,证据级别A)②对于ACS行经皮冠状动脉介入(PCI)的房颤患者,若出血风险高于血栓风险,建议三联方案≤1周;若血栓风险高于出血风险,建议三联方案持续至PCI术后1个月。
心房颤动治疗指南和实践专家讲座
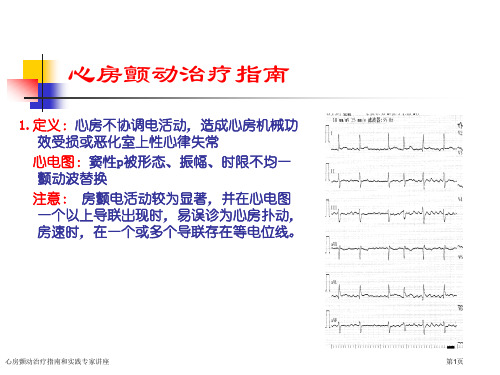
律 IIa类指证
重复发作或症状性房颤不宜频繁电复律
(房颤转复窦律,控制心室率研究中选择病人年纪偏大,病情偏重:所以两 种治疗选择结果相同或相同结论代表性不强)
心房颤动治疗指南和实践专家讲座
第13页
右前斜位
房室结
第6页
心房颤动治疗指南年
6.治疗A:控制心室率
(1)目标:静息 60-80bpm,活动 90-115bpm
(2)药品治疗 I类指证: 口服ß或钙拮抗剂(控制静息与活动后心率)
伴低血压或心衰等紧急情况,使用上述药品静脉制剂 心衰病人可口服洋地黄或静脉使用洋地黄或胺碘酮控制静息时室率 II类指证: 其它方法无效或不宜时,静脉应用胺碘酮
1.几乎没有些人应用 2.对偶发房颤长久滥服药品预防发作
心房颤动治疗指南和实践专家讲座
第27页
指南指证被颠倒
以房颤消融为例 指南要求:
药品一类指证,消融二类(最少一个I类或 III类抗心律失常药品无效或不能耐受)
心房颤动治疗指南和实践专家讲座
第28页
维持窦律
治疗模式:药品-药品, 药品-消融
TdP
VT、HF、转成AFL 1:1传导
VT、HF、转成AFL 1:1传导
TdP、HF、心动过缓、COPD加重
第16页
房颤指南与实践差距
心房颤动治疗指南和实践专家讲座
第19页
房颤指南与实践差距
1.用药剂量不达标: 2.有药不愿用,有药不敢用 3.疗法被贪污 4.指证被颠倒 5.直流电转复被忽略 6.其它
1.不会用;2.多一事不如少一事 有药不敢用
1.没经验;2.没把握(剂量);3.怕风险(TdP高)
心房颤动诊断和治疗中国指南(2023)

抗凝出血风险评估
房颤抗栓治疗药物
凝血瀑布
肝素+AT III
低分子肝素 磺达肝癸钠 利伐沙班 艾朵沙班
华法林
比伐芦定 达比加群
OAC
华法林
➢合并机械瓣置换术以及中、重度二尖瓣狭窄的房颤为 NOAC 明确的 禁忌证。
房颤合并肥厚型心肌病抗凝治疗
建议
推荐 证据 等级 级别
房颤合并肥厚型心肌病患者卒中风险 高,无论 CHA2DS2 - Ⅰ
房颤的诊断与分类
• 单导联心电图(≥30 s)或 12 导联心电图(≥10 s)显示 P 波消失, 代之以大小、形态及时限均不规则的颤动波(f波)、RR间期绝对不规 则即可诊断为房颤。
2021
2023
房颤的发生机制
➢电生理机制:房颤的发生需触发和维持机制。
触发机制
➢在部分房颤患者,特别是阵发性房颤,肺静脉等异位兴奋灶发放的快速冲动可以导致 房颤的发生;
维持机制
➢ 房颤的维持机制目前尚未完全阐明,已有多个理论假说,主要包括: ➢ 多发子波折返:房颤时心房内存在多个折返形成的子波,这些子波并不固定,而是相互间不停碰撞、
湮灭、融合,新的子波不断形成; ➢ 局灶激动:常见于肺静脉前庭,高频冲动向心房呈放射状传导,但因周围组织传导不均一性和各相
异性,或遇各种功能或解剖障碍碎裂为更多的子波,从而产生颤动样传导; ➢ 转子样激动学说:体表标测系统和心内球囊电极标测提示,房颤发生和维持可能与转子样激动相
➢建议使用CHA2DS2-VASc-60评估患者血栓栓塞风险(I类 证据级别 B) ➢CHA2DS2-VASc-60积分≥2分的男性或≥3分的女性使用OAC(I类 证据级别 B)。 ➢CHA2DS2-VASc-60积分≥1分的男性或≥2分的女性房颤患者,在结合临床净获益和患
《心房颤动诊断和治疗中国指南(2023)》精解

《心房颤动诊断和治疗中国指南(2023)》精解指南围绕房颤的流行病学及危害、临床评估、卒中预防、节律控制、心室率控制、急诊处理、综合管理等七个方面,重点收集和引用亚洲、国内临床研究及人群队列研究的成果与数据,使指南更适用于中国房颤患者群体,具有鲜明中国特色。
如根据2014-2016年我国的房颤流调结果,结合中国第七次人口普查数据,估计我国约有1200万房颤患者。
因约1/3的患者不知晓患有房颤而漏诊部分阵发性房颤,我国实际房颤患者数应该高于上述估算。
1、房颤的分类根据房颤发作的持续时间,以及转复并长期维持窦性心律的难易程度和治疗策略选择,将房颤分为阵发性房颤、持续性房颤、持久性房颤和永久性房颤。
指南用持久性房颤取代既往根据字面直译的“长程持续性房颤”,并对永久性房颤给出了一些客观的定义,包括“转复并维持窦性心律可能性小,房颤持续10~20年以上,心电图显示近乎直线的极细小f波;或心脏磁共振成像显示左心房纤维化面积占左心房面积的30%以上”。
2 、房颤筛查筛查是房颤早诊早治的重要手段。
✓推荐对于年龄≥65岁的人群,在就医时可考虑通过脉搏触诊或心电图进行房颤的机会性筛查(Ⅱb,A);✓年龄≥70岁的人群,可考虑通过定期或连续心电监测进行房颤的系统性筛查(Ⅱb,A);✓推荐具有心脏植入式电子装置的患者常规程控时应评估心房高频事件,并明确房颤诊断(I,C);✓对未诊断房颤的急性缺血性卒中或TIA患者,可考虑在1年内完成每3个月1次,每次至少7天,累计超过28天的心电监测以进行房颤筛查(Ⅱb,C)。
3、卒中风险评估年龄是卒中的重要影响因素。
研究显示:➢年龄≥50岁的亚洲房颤患者的卒中风险即开始增加。
➢年龄55~59岁、无其他卒中危险因素的亚洲房颤患者与合并一个危险因素患者的卒中风险相似,➢65~74岁、无其他卒中危险因素的患者与合并2个危险因素患者的卒中风险相似,并发现年龄>55岁的亚洲房颤患者服用口服抗凝药(OAC)可显著获益。
ESC 2023心房颤动治疗指南(全文)

ESC 2023心房颤动治疗指南(全文) ESC 2023心房颤动治疗指南
简介
本指南旨在为医生、患者和决策者提供关于心房颤动治疗的最新建议。
以下是ESC 2023心房颤动治疗指南的要点。
预防
- 预防性抗凝治疗:对于有高危因素的患者,建议使用口服抗凝药物来预防血栓形成。
- 心脏健康维护:通过保持健康生活方式和减少心脑血管疾病风险因素来预防心房颤动的发生。
诊断
- 完整的病史记录和体格检查:通过详细记录患者病史和进行全面体格检查来诊断心房颤动。
- 心电图检查:心电图是一种简单有效的诊断工具,可以检测心房颤动的存在。
治疗
- 心律控制治疗:通过使用抗心律失常药物来恢复正常的心律,包括口服和静脉给药。
- 心房率控制治疗:通过使用药物来控制心房率,从而减少心
室率和心房颤动症状。
- 心房颤动手术治疗:对于难治性心房颤动患者,手术治疗可
能是一种选择,包括射频消融和手术迷路切断术。
- 特定患者群体的治疗考虑:针对不同患者群体,如年轻患者、老年患者、孕妇等,需要特殊的治疗策略。
结论
本指南提供了关于ESC 2023心房颤动治疗的主要建议,旨在
帮助医生和决策者做出最佳治疗决策。
然而,具体的治疗方案仍应
根据患者的具体情况来制定。
心房颤动基层诊疗指南(实践版_2019)

心房颤动基层诊疗指南—、概述(一)走义心房颤动(atrial fibrillation )是临床上最常见的心律失常之一。
心电图表现为P波消失,代之以不规则的f 波,RR间期绝对不规则,见图1。
心房颤动可导致心脏功能下降、卒中及体循环栓塞。
图1心房颤动的心电图表现(二)分类根据心房颤动的表现、持续时间、终止方式将心房颤动分为5类,具体分类及走义见表l e衣1心於ac艺的分关及走义二、病因与发病机制(-)危险因素和相关疾病许多疾病可增加心房颤动的风险,并增加心房颤动并发症的发生率。
目前已明确与心房颤动相关的因素有年龄、肥胖、吸烟、酗酒,与心房颤动相关的疾病包括高血压、心力衰竭、心脏瓣膜病、心肌梗死、糖尿病、慢性阻塞性肺疾病、慢性肾脏病、甲状腺疾病和睡眠呼吸暂停。
控制和治疗这些因素可减少心房颤动的发生、发展及并发症发生。
(二)电生理机制可能与心房颤动有关的电生理机制有局灶激动、多子波折返和转子等。
心房内存在多个折返形成的子波,或有多个折返环参与。
(三)病理生理机制心房颤动时可发生心房电重构和结构重构。
肾素・血管紧张素■醛固酮系统、炎症因子和氧化应激在心房颤动的发生、发展中起一定作用。
心房的电生理特性受自主神经系统调节,迷走神经和交感神经刺激均可引发心房颤动。
三、诊断、鉴别诊断与转诊(一)诊断根据症状特点、体格检查、心电图和/或动态心电图可明确心房颤动的诊断。
1.症状:部分患者可完全无症状。
心房颤动本身的症状主要是心悸,程度轻重不一。
少数患者有胸闷、头晕、黑矇。
心房颤动发作时,可不同程度影响患者活动能力,并可使原有疾病的症状加重,如心绞痛,心力衰竭等。
欧洲心律学会将患者心房颤动发作时的症状进行分级,这一分级可用于处理策略的选择。
心房颤动的症状分级见表2。
表2心房贸动的症伏分圾⑴I X©氏2?刃嵌咗g的缺□a心MMC功的E不氏・E h运0□b丰IDN产ST不的砖任何日希希202 •体征:心房颤动最重要的体征是心音强弱不等,心律绝对不齐。
欧洲心脏学会(ESC)心房颤动处理指南(全文版)

欧洲心脏学会(ESC)心房颤动处理指南(全文版)1 对心房颤动患者临床症状的评估首先,根据房颤发生情况和持续的时间,房颤被分为:初发性、阵发性、持续性、长期持续性(>1年)和永久性五种类型。
为了便于对房颤患者的随访,指南认为应该对房颤相关临床症状的严重程度进行定量评估。
因此,此次指南首次提出了依据EHRA评分表对患者的临床症状进行评估。
房颤是患者常见的临床表现,易导致严重的后果,影响房颤患者的主要后果见下表。
因此,指南强调房颤的预防是房颤治疗的主要目的之一。
2 抗血栓治疗房颤是中风和血栓形成的主要原因。
房颤患者发生中风后,致死、致残和再次中风的风险明显高于其他原因导致的中风。
但是,房颤患者中风的风险并不一致,因此对房颤患者的处理包括对中风风险的评估以及采用相应的抗血栓治疗方法。
为此,在以往的指南中采用CHADS2评分。
但是,在此次新的指南中,由于此评估方法较差的预测价值,“低危”、“中危”和“高危”的应用被放弃。
一个新的更详细的中风危险的分析方法被采用,新的指南推荐根据新的评估方法,确定中风危险因素存在的情况,并决定是否进行抗血栓治疗。
在新的指南中,对于非瓣膜病变的房颤患者,中风和血栓形成的危险因素分为:“主要”危险因素和“临床有关的非主要”危险因素。
前者指:中风史、TIA或高龄(≥75岁);后者包括:心力衰竭或中、重度左心室收缩功能不全(即LVEF≤40%)、高血压、糖尿病、女性、年龄65~74岁和血管病变(心肌梗死史、周围动脉病变和主动脉斑块)。
根据以往的CHADS2评分方法,最大的分值是6分,而新的评分方法是CHA2DS2-VASc,最大分值是9分。
CHA2DS2-VASc的具体评分方法见下。
CHA2DS2-VASc的评分方法根据CHA2DS2-VASc的评分方法,新的指南建议预防血栓药物的选择如下。
房颤患者预防血栓的药物选择注:QAC:口服抗凝药物,如维生素K拮抗剂(VKA),INR控制在2~3。
心房颤动基层合理用药指南完整版

心房颤动基层合理用药指南完整版一、疾病概述心房颤动(atrial fibrillation)是一种常见的心律失常,是指规则有序的心房电活动丧失,代之以快速无序的颤动波,是严重的心房电活动紊乱。
心房颤动在心电图上主要表现为P波消失,代之以不规则的心房颤动波;RR间期绝对不规则。
心房颤动使心房失去有效的收缩与舒张,伴有快速或缓慢心室率,导致心脏泵血功能下降,心房内附壁血栓形成。
其常见的临床症状包括心慌、胸闷、运动耐量下降。
器质性心脏病发生心房颤动的症状较重,当心室率>150次/min时还可诱发冠心病患者出现心绞痛发作、二尖瓣狭窄患者发生急性肺水肿、心功能受损患者发生急性心力衰竭。
二、药物治疗原则心房颤动的主要药物治疗包括预防患者发生卒中风险的抗凝治疗、改善患者症状、降低心室率的药物治疗,以及恢复并维持窦性心律的抗心律失常药物治疗。
见表1。
表1 心房颤动的药物治疗1. 心房颤动患者最严重的并发症是脑卒中等血栓性疾病的发生,随机对照研究表明,维生素K拮抗剂华法林可使心房颤动患者卒中发生率降低64%。
非维生素K拮抗口服抗凝药为心房颤动血栓预防提供了更安全有效的选择,包括直接凝血酶抑制剂达比加群酯、Ⅹa因子抑制剂利伐沙班等。
不推荐抗血小板药物(如阿司匹林、氯吡格雷)用于心房颤动患者的血栓栓塞的预防。
2. 心室率控制是心房颤动管理的主要策略,也是治疗的基本目标之一,能够明显改善心房颤动相关症状。
对于无心力衰竭或低血压,不伴有预激综合征的心房颤动患者,心室率控制的常用药物包括β受体阻滞剂、非二氢吡啶类钙离子拮抗剂地尔硫䓬和维拉帕米。
而对于急性心力衰竭伴快速心室率心房颤动的患者,可选用胺碘酮或洋地黄类药物。
3.恢复并维持窦性心律的抗心律失常药物治疗是改善心房颤动患者症状的主要治疗措施,主要的药物包括Ⅰc类(如普罗帕酮)、Ⅲ类抗心律失常药(如胺碘酮、伊布利特、索他洛尔)等。
三、治疗药物(一)美托洛尔1.药品分类:Ⅱ类抗心律失常药。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
ACC/AHA房颤指南I. 导言房颤(AF)是最常见的心律紊乱,其患病率正随着人群年龄的增长而升高。
尽管房颤常常与心脏病有关,但也见于许多无明显疾病的患者。
血流动力学障碍和血栓栓塞可导致发病、死亡一级医疗费用增加,因而,美国心脏病学学院(ACC)、美国心脏学会(AHA)、欧洲心脏病学学会(ESC)联合建立了一个专家委员会,制定该种心律失常控制指南。
委员会由ACC和AHA的8名代表、ESC的4名代表、北美起搏与电生理学会(NASPE)的1名代表以及来自Johns Hopkins大学循证医疗中心·老年房颤保健研究与质量报告管理局的1名代表。
ACC、AHA、ESC各自任命了3位专业评论家(共9位),同ACC临床电生理委员会、AHA和ECG心律失常委员会、NASPE以及本次执笔委员会任命的25位评论家一道对此文告进行了校阅。
文告的发行得到了ACC、AHA和ESC行政机构的同意以及NASPE 的正式认可。
工作组每年要对这份指南审查一次,如果没有修改或撤销,该指南将一直用以指导当前临床工作。
本委员会通过PubMed/Medline、EMBASE、Cochrane Library (包括Cochrane系统查阅数据库和Cochrane对照试验登记)和Best Evidence数据库,对1980年至2000年6月的文献进行了全面复习。
文献查询仅限于英语语系和人类研究。
II. 定义A. 房颤房颤是一种室上性心律失常,特点为心房活动不协调,继之心房功能恶化。
在心电图(ECG) 上,房颤表现为正常的P波被大小、形状、时限不等的快速振荡波或纤维颤动波所取代。
如果房室(A V)传导正常,则伴有不规则的、频繁的快速心室反应(1)。
心室对房颤的反应性取决于房室结的电生理特性、迷走神经和交感神经的张力水平,以及药物的影响(2)。
如果出现房室传导阻滞、室性或交界性快速心律失常,则RR间期可能比较规则。
持续的不规则性、宽QRS波群快速心律失常强烈提示房颤伴有附加旁路传导或束-支阻滞。
频率极快(高于200次/分)的房颤提示存在附加旁路。
B. 相关的心律失常房颤可能为孤立性,或者合并其它心律失常,通常为房扑或房性快速心律失常。
房扑可发生在使用抗心律失常药物防治复发性房颤时,比房颤规整,在心电图上表现为规则的房性活动锯齿波,称为扑动波(f波),尤易见于II、III和aVF导联。
房扑未经治疗时,心房频率通常为240(320 bpm,心电图上f波在II、III和aVF导联倒置,在V1导联直立。
右房(RA)活动波可能发生翻转,从而导致f波在II、III和aVF导联直立,在V1导联倒置。
2:1房室阻滞比较常见,此时心室率为120(160 bpm。
房扑可蜕化成房颤,房颤也可引起房扑,因此心电图上有时会出现房扑和房颤交替存在的现象,这都反映了心房活动的改变。
其它房性快速心律失常以及房室折返性快速心律失常和房室结折返性快速心律失常也可触发房颤。
在其它房性快速心律失常时,P波易于识别,ECG上表现为1个或多个导联中的P 波被等电位线分割。
P波形态有助于确定房性心动过速的起源,单一类型的房性心动过速起源于肺静脉(3),频率通常高于250 bpm,而且往往蜕化成房颤。
心内标测有助于确定不同类型的房性心动过速。
III. 分类房颤的临床表现多种多样,无论有无明显的心脏病或相关症状均可发生,比如有关“孤立性房颤”术语的定义就很多。
对于临床上和心电图上没有心肺疾患表现的年轻(年龄小于60岁)患者来说,其血栓栓塞以及死亡方面的预后十分乐观(4)。
但是由于年龄的增高以及心脏病变的进展,病人也将随着时间的流逝而不再属于孤立性房颤,同时血栓栓塞和死亡的危险性也会升高。
孤立性房颤不同于特发性房颤,后者的发生起源不明,而且与患者的年龄或相关的心血管病理状态无关。
习惯上,非瓣膜性房颤仅指在没有风湿性二尖瓣狭窄或未接受心瓣膜修补术的情况下发生的心律紊乱。
本文中建议的分类方案代表了简单、实用的大多数人的意见。
临床医生应当能够识别初次察觉的无论是症状性还是自限性的房颤发作,同时要知道本次发作持续时间以及以往尚未察觉的房颤发作可能还有不确定之处(图1)。
当患者出现2次或更多次发作时应考虑复发性房颤。
复发性房颤一旦终止,则称阵发性房颤;若持续存在,则称持续性房颤,即使药物治疗或心律电转复能够终止发作也仍称为持续性房颤。
持续性房颤既可能是首次表现,也可能是阵发性房颤反复发作到极致的结果。
持续性房颤中包括长期存在的房颤(例如,超过1年),此时如不宜采用或未采用心律转复则通常发展为慢性房颤(图1)。
本文前面所定义的概念均是指持续时间超过30秒而且与可逆病因无关的房颤发作。
继发于急性心肌梗塞、心脏手术、心肌炎、甲状腺机能亢进或急性肺脏病变等情况的房颤应个别考虑。
这些情况下,控制房颤发作同时治疗基础疾病往往可以消除这种心律失常。
图1. 房颤患者。
1,持续时间通常等于或超过7天以上(大多数不少于24小时)的房颤发作;2,通常超过7天;3,心律转复失败或未尝试心律转复;4,可能反复发作的阵发性或持续性房颤。
IV. 流行病学与预后房颤是最常见的具有临床意义的心律失常。
在一项系列观察中,房颤占心律紊乱住院病人的34.5%(5),据推测,约有二百二十万美国人患有阵发性或持续性房颤(6)。
A. 患病率一般人群房颤的患病率大概为0.4%,并且随年龄增长而增加(7)。
儿童期房颤不常见,除非是心脏手术后;60岁以下人群房颤患病率不足1%,但在80岁以上者中可超过6%(8-10) (图2);年龄调整的发病率在男性中较高(10,11),黑人的年龄别房颤发生危险性不到白人的一半(12)。
某些系列观察表明,孤立性房颤在全部房颤中的比例低于12%(4,10,13,14),但另一些研究则发现高于30%(15,16)。
房颤患病率随充血性心力衰竭或瓣膜性心脏病的严重程度而增加。
图2. 两项美国流行病学研究的房颤患病率。
Framingham指弗明汉心脏研究(9);CHS指心血管健康研究(10)。
B. 预后非风湿性房颤患者的每年缺血性脑卒中发生率平均为5%,是非房颤病人发生率的2(7倍(8,9,15,17-19) (图3),每6例卒中中就有1例来自房颤患者(20)。
如果算上短暂性局部脑缺血发作和放射科检查阳性但没有临床表现的卒中病例,那么每年脑缺血同时并发非瓣膜性房颤的发生率将超过7%(21-25)。
在弗明汉心脏研究中,风湿性心脏病合并房颤的患者卒中危险性比按年龄匹配的对照者升高17倍(26),归因危险性比非风湿性房颤患者多5倍(9)。
法国ALFA (Etude en ActivitéLiberale sur le Fibrillation Auriculaire)研究发现,接受全科医疗的房颤患者平均随访8.6个月后的血栓栓塞发生率为2.4%(15)。
弗明汉研究中50(59岁患者因房颤所致的卒中每年发生率为1.5%,而80(89岁者则升高到23.5%(9)。
房颤患者总死亡率比正常窦性心律者大约增加了一倍,这与基础心脏病的严重程度也有关系(8,11,18) (图3)。
图3. 房颤患者同非房颤患者相比的卒中相对危险性及死亡率。
原始资料来自于弗明汉心脏研究(11)、地方性心脏研究(Regional Heart Study)(8)、英国白厅研究(Whitehall study)(8)以及加拿大马尼托巴研究(Manitoba study)(18)。
V. 病理生理机制A. 心房因素1. 房颤患者的心房病理学持续性房颤患者的心房组织除基础性心脏病引起的病变外,还有其它结构异常(27)。
正常组织与病变心房纤维交叉并存形成了斑杂的纤维化改变,这或许就是心房不应期长短不一的原因(28,29)。
纤维化或脂肪浸润还会影响窦房结,而且可能是对不易察觉的炎症过程或退行性变的反应。
炎症在房颤发病中的作用还未完全阐明,但据报道66%的孤立性房颤患者活检标本中总是存在心肌炎组织学改变(29)。
心房肌层的浸润可见于淀粉样变性、结节病以及血色素沉着症。
心房纤维肥大是主要的组织学特征,有时甚至是唯一的改变(28)。
房颤患者心脏超声检查表现为渐进性心房扩大(30),而且如同肥大一样,这既可能是持续性房颤的原因,也可能是持续性房颤的结果。
2. 房颤的机制从理论上讲,房颤的产生机制涉及两个主要过程:1个或多个快速去极化灶的自律性增高以及存在1个或多个折返回路(31,32)。
位于1支或多支肺静脉内的快速放电心房灶能够触发易感病人发生房颤(3,33),放电灶也可位于右房内,而上腔静脉或冠脉窦内则比较少见(3,33,34)。
病灶起源对阵发性房颤来说似乎比对持续性房颤更重要。
消融病灶能够治愈房颤(3)。
折返性房颤的多重微波学说(multiple-wavelet hypothesis)机制是由Moe及其同事提出来的(31,35),他们认为波阵面在心房内传布的过程中分裂成几部分,从而各自产生具有自我复制能力的“子波”。
任一时刻出现的微波的数量取决于心房不同部分的不应期、质量以及传导速度。
尽管传统上认为房颤时引起心房不规则电活动的触发方式是紊乱的或随机的,但最近有证据表明房颤在空间上来说还是规整的。
通过对Wolff-Parkinson-White (WPW)综合征手术患者进行标测研究,人们发现了诱发性房颤的3种类型(36)。
I型房颤包含向右房传布的单个波阵面;II型房颤包含1个或2个波阵面;III型房颤的特征是含有向不同方向传布的多重激活微波。
最后一点,更好地了解电生理机制将有助于制定更有效的防治措施(37)。
B. 房室传导1. 一般方面房室结通常是房颤时的传导限制因素,它位于Koch三角的前部(38),被移行细胞所包绕。
房室结似乎有2种不同的心房传入途径,后部经界嵴传入,前端经房间隔传入。
对兔房室结标本的研究显示,房颤时经房室结扩布到His束的冲动,部分取决于传入房室结的前、后房间隔活动的相对时程(39)。
影响房室结传导的其它因素还有房室结本身的传导及其不应期,隐匿性传导和自主神经张力。
2. WPW综合征时的房室传导附加旁路是心房与心室之间能够快速传导的肌肉连接。
房颤时附加旁路传导可引起频率极快的致命性心室反应(2,40)。
诸如地高辛、钙拮抗剂以及(-阻滞剂之类的药物,通常可以减慢房颤时的房室结传导,但不能阻断附加旁路的传导,甚至会促进其传导,从而引起低血压或心脏骤停(41)。
对于因附加旁路传导所致的血流动力学不稳定而且伴有快速心室反应的房颤患者,应立即实施心律电转复。
对于没有血流动力学不稳定或已存在心室反应的患者,应静脉使用普鲁卡因酰胺或ibutilide,以施行药物心律转复或阻断附加旁路的传导。
C. 房颤的心肌组织和血流动力学结局房颤时有3种因素影响血流动力学功能:房颤同步机械活动丧失,心室反应不规则,以及心率过快。
