糖尿病视网膜病变是如何分型分期的
分期论治非增殖型糖尿病视网膜病变

分期论治非增殖型糖尿病视网膜病变摘要: 目的:观察运用中医药分期论治非增殖型糖尿病视网膜病变的疗效。
方法:根据非增殖型糖尿病视网膜病变Ⅰ、Ⅱ、Ⅲ期眼底的主要病理改变,在Ⅰ期以养阴清热、润燥化瘀为主;Ⅱ期以益气养阴、凉血化瘀为主;Ⅲ期以益气健脾、化浊散瘀为主。
结果:经治疗后,绝大多数患者的主要症状及体征明显改善,总有效率达82.8%。
关键词:非增殖型糖尿病视网膜病变中医药疗法分期论治糖尿病视网膜病变(diabetic retinopathy, DR)是糖尿病的严重并发症,以视网膜血管闭塞性循环障碍为主要病理特征的世界性主要致盲性眼病。
第三届全国眼科学会议将DR分为二型六期,即非增殖型(Ⅰ、Ⅱ、Ⅲ期)和增殖型(Ⅳ、Ⅴ、Ⅵ期)[1]。
非增殖型DR如未得到及时有效治疗可发展为增殖型,最终导致永久性失明。
目前西医对非增殖型DR主要是定期观察[2],尚无较好治疗方法。
近年来,笔者根据本病在Ⅰ、Ⅱ、Ⅲ期眼底主要病理改变结合全身症状,采用中医药进行分期论治,取得了较好效果,现报告如下。
1 一般资料本组32例中,男15例,女17例,均为双眼发病(64只眼);年龄最小51岁,最大69岁,平均57.6岁;糖尿病病程最短5.6年,最长14.5年,平均10.3年。
全部病例根据糖尿病病史和眼底检查结合眼底荧光血管造影(FFA)确诊。
2 分期论治2.1 Ⅰ期以“有糖尿病史,眼底见微血管瘤或合并点状出血”为主要表现。
全身兼见口干舌燥或口渴多饮,消谷善饥,心烦失眠,舌红苔少,脉细数。
本期多由过食辛辣炙煿或肥甘厚味,积热于胃,耗伤阴津,燥热上炎,目络受灼,故眼底见微血管瘤或点状出血;胃积燥热,故消谷善饥;燥伤阴津,故口干舌燥或口渴多饮;燥热扰心,故心烦失眠。
舌、脉象均为阴伤燥热、目络不畅之征。
治以“养阴清热、润燥化瘀”。
基本处方:石膏30g、知母15 g、天花粉15 g、生地黄20 g、玄参20 g、葛根15 g、山药15 g、山楂15 g、丹皮12 g、赤芍12 g、三七粉5 g。
糖尿病视网膜病变分期图鉴
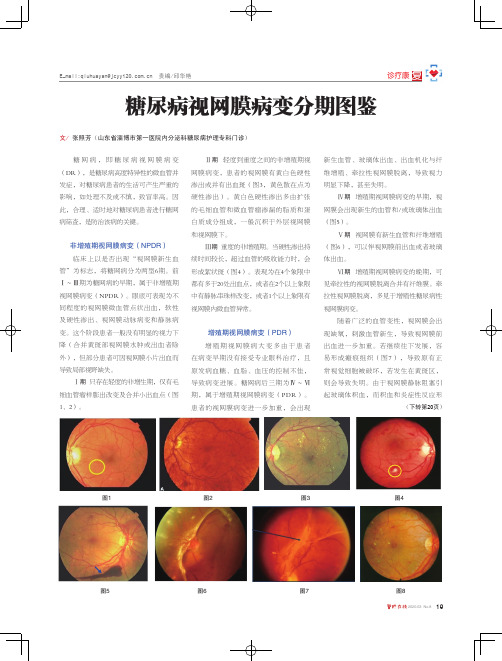
19
2020.03 No.8图1图3图4
图5图7图6新生血管、玻璃体出血、出血机化与纤维增殖、牵拉性视网膜脱离,导致视力增殖期视网膜病变的早期,视网膜会出现新生的血管和/或玻璃体出血视网膜有新生血管和纤维增殖
(图6),可以伴视网膜前出血或者玻璃增殖期视网膜病变的晚期,可图8
图2
文/ 王建华(山东省济南医院糖尿病诊疗中心主任医师)
甲状腺是人体最重要的内分泌器官之
一,可以分泌甲状腺激素,甲状腺激素对调
节人体生长发育、促进物质代谢及产能、
维护器官正常功能等具有重要作用。
左旋
甲状腺素钠(L-T
状腺原氨酸(即甲状腺素,T
体内转变成活性更强的三碘甲状腺原氨酸
(T3),维持人体的各项功能正常运行。
秉承着内分泌疾病替代治疗“缺什么。
美国眼科协会临床指南:糖尿病视网膜病变

表 1 AAO 糖尿病性视网膜病变分期和国际糖尿病性 视网膜病变临床分期
表 2 国际糖尿病性黄斑水肿临床分级
表 3 尚未发生糖尿病性视网膜病变的糖尿病患者进行 眼科检查的推荐意见
指南强调了糖尿病患者早期发现视网膜病变和定期随访 的重要性,并指出眼科医生应向患者说明,即使他们没 有任何眼部症状和不适,也应当定期随诊。关于眼科检 查的时机和频率,指南给出了如下推荐(表 3):
>>>>玻璃体内注射抗 VEGF 药物被证明可以有效地 治疗累及中心的糖尿病性黄斑水肿,同时也可以作为 激光治疗 PDR 的替代方式。
>>>>目前,激光光凝仍然是不累及中心的糖尿病性 黄斑水肿的首选治疗。
2016 版 AAO 指南沿用了此前 DR 的分期,并将其和 国际糖尿病性视网膜病变临床分期一并列出(表 1)。
表 4 糖尿病患者有关视网膜病变的治疗方案推荐
一、正常或极轻度 NPDR
患者应当接受每年定期复查。一年内 5%~10% 没有 视网膜病变的患者会发展为 DR。激光治Βιβλιοθήκη 、彩色眼 底照相和 FA 并非必需。
二、轻度到中度 NPDR,不伴有黄斑水肿
已经有视网膜微动脉瘤和多发出血灶或硬性渗 出的患者应当 6~12 个月接受一次复查。约 16% 的 1 型糖尿病轻度 NPDR 患者会在 4 年 内进展到增殖期。对这部分病人,激光治疗和 FA 检查并非必要。彩色眼底照相和 OCT 检查 对了解病人的基线状况以方便复诊和患者教育 更为有利。 轻度 NPDR 的病人 4 年内发生黄斑水肿的概率 约为 12%,中度 NPDR 患者则增加到 23%。即 使无临床意义黄斑水肿病人也应在 3~4 年内 接受复查,因为发展为 CSME 的风险非常高。
《糖尿病性视网膜病变的分期辨证论治》

《糖尿病性视网膜病变的分期辨证论治》《糖尿病性视网膜病变的分期辨证论治》_航波大夫_新浪博客专题论坛《糖尿病性视网膜病变的分期辨证论治》(摘要)浙江中医药大学附属宁波中医院宁波市中医院眼科眼底病专科蔡航波(315010)糖尿病性视网膜病变(diabetic retinopathy,DR)是以视网膜血管闭塞性循环障碍为主要病理改变特征的致盲性眼病。
有视网膜组织水肿、黄斑囊样水肿、视网膜出血等一系列病理变化。
眼科检查可见眼部体征有:视网膜微血管瘤、出血斑、硬性渗出、软性渗出(棉絮斑)、水肿、增殖机化变性;视网膜血管硬化、小动脉闭塞及新生血管;局限性或弥漫性黄斑水肿、缺血性黄斑病变;玻璃体出血、增殖等等。
根据糖尿病性视网膜病变复杂的特点,为单纯性和增殖性二型;糖尿病性视网膜病变程度分六期。
常并发视网膜新生血管、视网膜玻璃体的反复出血、增殖性视网膜病变、牵引性视网膜脱离、新生血管性青光眼,造成视功能严重障碍,甚至失明。
现代医学认为:早期病理为选择性毛细血管微血管瘤形成。
高血糖导致血液粘度增大、血液流动的能耗增加、红细胞能供减少,微血管中微血栓形成,反复出血、渗血、纤维化甚至于牵引性视网膜脱离,导致失明。
出现眼部视网膜病变时应在治疗原发病糖尿病,控制高血糖、血压、血脂的同时;及时应用眼科血管保护剂及血液屏障稳定剂如导升明、羟苯磺钙片、阿司匹林。
必要时辅以视网膜激光治疗,激光治疗的目的是破坏缺氧的视网膜,减少耗氧量,避免产生新生血管。
增殖性病变严重者还需进行玻璃体视网膜切割手术。
早期诊治具有积极意义。
眼底荧光血管造影(FFA)对毛细血管闭塞即无灌注区的范围、大小可做出定量估计;黄斑病变(水肿、囊样变性、缺血等)的性质、范围、程度作出诊断;对新生血管的部位,活动程度进行精密估计;对糖尿病性视网膜病变的治疗、疗效评估及预后提供了生物学信息。
眼底荧光血管造影(FFA)可见微血管瘤样高荧光、毛细血管扩张、窗样缺损、视网膜无港灌注区与色素上皮功能失代偿等有助于糖网的早期诊断,以指导治疗和判断疗程。
dr国际临床分级标准

dr国际临床分级标准DR(糖尿病视网膜病变)是一种常见的糖尿病并发症,严重情况下可以导致失明。
为了对DR进行分类和分级,国际学术界提出了DR国际临床分级标准。
这些标准被广泛应用于糖尿病眼科医生的临床实践中,帮助医生评估DR患者的病情和制定治疗方案。
根据DR国际临床分级标准,DR可以分为无增殖性DR(Non-proliferative Diabetic Retinopathy, NPDR)和增殖性DR (Proliferative Diabetic Retinopathy, PDR)两类。
无增殖性DR根据视网膜病变的程度分为三个分级:轻度、中度和重度。
轻度NPDR特征为微血管病变,包括点状出血和黄斑区出血。
中度NPDR特征为中等程度的微血管病变,包括堆积的血池和静脉串珠。
重度NPDR则表现为更严重的微血管病变,包括多个息肉状新生血管或出血。
增殖性DR特征为新生血管和纤维化的产生。
增殖性DR可以进一步分为无高危PDR、高危PDR和新生血管性静脉闭塞症三个分级。
无高危PDR 特征为轻度的新生血管和/或少量的纤维化。
高危PDR特征为中度或重度的新生血管,但尚未出现出血或玻璃体腔出血。
新生血管性静脉闭塞症特征为广泛的新生血管和/或中等程度以上的纤维化伴有出血或玻璃体腔出血。
除了NPDR和PDR的分级外,DR国际临床分级标准还对DR的病情进行定量评估。
其中,DR的严重性分数(Severity Score)用于评估NPDR 的程度和新生血管的严重程度。
严重性分数根据视网膜病变的类型和严重程度分别给予不同的分值,从而计算出总得分。
总得分越高,DR的病情越严重。
此外,DR国际临床分级标准还提供了一些进一步的描述性特征,如硬性渗出、玻璃体出血和糖尿病黄斑水肿等,这些特征有助于更全面地评估DR患者的病情。
综上所述,DR国际临床分级标准对DR的分类和分级提供了一套规范和细致的指导。
它可以帮助眼科医生准确评估DR患者的病情、选择合适的治疗方法,并对患者的病情变化进行跟踪和监测。
糖尿病视网膜病变是如何分型分期的

糖尿病视网膜病变是如何分型分期的
糖尿病眼病是糖尿病常见的严重并发症之一,是成人致盲的首要原因。
张曼华教受指出在糖尿病的发病过程中,眼大部分组织都可受其影响而产生不同程度和不同症状的各种病变,最常见的有五种:糖尿病性视网膜病变、糖尿病性白内障、眼肌外麻痹、继发性青光眼、糖尿病性视神经病变,这五种并发症都可导致失明。
据统计,在全世界的失明患者中,约25%是由糖尿病所致,其导致失明的发生率是其他原因引起失明的28倍,严重影响到糖尿病患者的生活质量。
目前根据眼底改变,将糖尿病视网膜病变分为六期。
糖尿病视网膜病变分型及分期
Ⅰ视网膜有微动脉瘤或并有小出血点(+)极少量,易数(++)较多,不易数
Ⅱ视网膜有黄白“硬性渗出”或并有出血斑(+)极少量,易数(++) 较多,不易数
Ⅲ视网膜有白色“软性渗出”或并有出血斑(+)极少量,易数(+ +)较多,不易数增殖型
Ⅳ视网膜有新生血管和/或玻璃体出血
Ⅴ视网膜有新生血管和纤维增殖
Ⅵ视网膜有新生血管和纤维增殖并发现网膜脱离
其中Ⅰ、Ⅱ、Ⅲ期统称为单纯型视网膜病变,Ⅳ、Ⅴ、Ⅵ期统称为增殖型视网膜病变,表现为视网膜微血管瘤,视网膜出血斑,软性及硬性视网膜渗出物,视网膜动脉病变和视网膜静脉病变。
所谓增殖型视网膜病变指病变至少有部分向内延伸超过内界膜,表现为新生血管、纤维性增殖和牵引性视网膜脱离。
糖尿病性视网膜病变

缺血型黄斑病变
黄斑部出现NP,且 至少一处距黄斑中心 凹小于1DD,黄斑拱 部扩张的毛细血 管及单个或成簇的微 血管瘤;晚期渗漏仅 占黄斑部的局部区域 (<2个象限)。
局限性渗漏
黄斑弥漫水肿型
荧光素渗漏来自黄斑 部弥漫性扩张的毛细 血管;造影晚期渗漏 占据黄斑部全部或大 部分区域(≥2个象 限)。
在NPDR ,糖尿病黄斑病变对视力有明显的损害。 从治疗角度来看,根据FFA的分型结果,可针对不同类型的黄 斑病变,采用相应的方法治疗。尤其对NPDR,若合并有糖尿病 黄斑水肿,结合视力情况,及时行光凝治疗,可改善和保存视 力。
糖尿病黄斑病变与PDR的关系
黄斑部特殊的生理结构
黄斑部脉络膜胶体渗透压高 于视网膜其他部位;
老年人视网膜内屏障功能较弱 视网膜色素上皮层水泵作用减弱 常发生视网膜小血管、后极部脉络 膜血管硬化,黄斑血液循环欠佳。
多伴有其他全身疾病
60岁以上的糖尿病病人多存在显著
。 的脂质代谢紊乱
五、治 疗
1.西医治疗 原发病的治疗:严格控制血糖是减低DRP和
DME的危险和进展的最基本治疗措
(饮食治疗:控制总热量,提供足够的营养素; 药物治疗:磺脲类、双胍类、葡萄糖苷酶抑制剂、
(一)西医认识
1.病因
未完全阐明。
高血糖——发病基础
2.病理
早期主要病理改变在Cap:周细胞减少、 基底膜增厚, Cap管腔减小、 Cap内皮 屏障失代偿。
Retinal capillary
二、病因病理
3. 发病的相关因素 与病程(病程>20年,1型99%、2型>60
%)、血糖、血脂、血压、胰岛素水平、 眼压、糖尿病肾病、贫血、妊娠等有关
糖尿病视网膜病变的护理ppt课件

ppt课件
9
糖尿病视网膜病变护理及治疗
(二)控制血糖达到理想目标:
积极有效地控制糖尿病,要使空腹和餐后血糖 均接近正常水平,使糖化血红蛋白控制在7%以 下,是防治糖尿病视网膜病的基本措施,血糖 控制的优劣,关系到视网膜病变的轻重。
(三)做好患者的心理疏导:
因糖尿病为终身性疾病,如又发现合并眼病, 会出现焦虑、恐惧心理,不利于治疗。要针对 病人存在的不同心理问题,做好心理护理。
3.白内障:经常表现为视力逐渐下降。
4.麻痹性斜视:一般都是突然起病,表现为看东西成双影,眼球运 动受限。外观上看眼球向外或向内偏斜。病人会感到头晕、走路 不稳,严重者恶心、呕吐,应及时查找原因进行积极的治疗。中 老年人和糖尿病患者一旦发生这些情况,要及时去医院检查,以 预防糖尿病眼病的发生。
ppt课件
六期:牵拉性视网膜脱离、失眠。由于纤 维血管膜与视网膜严重粘连,其收缩造成视网 膜脱离,导致糖尿病视网膜病变患者失明或仅 存微弱视力。
ppt课件
7
糖尿病视网膜病变分期
病变前三期为非增生型,是激光治疗的最佳阶段; 后三期为增生型。目前糖尿病视网膜病变在国际上尚 无有效手段完全控制,只能根据病变的情况采取激光 或手术等相应的措施。因此,糖尿病眼病患者不可忽 视,一定要定期检查眼底,监测糖尿病视网膜病变的 发展,必要施行眼底荧光血管造影。
ppt课件
10
糖尿病视网膜病变护理及治疗
(四)提倡健康的生活方式: 1.让患者知道吸烟可使血管痉挛,引起血液循环不
良,饮酒可使血管扩张,更易引起眼底出血,用力大 便更会加重出血。嘱病人戒烟、戒酒,多吃新鲜蔬菜、 水果,保持大便 通畅,防止便秘。 2.日常生活中注意眼部保健及眼部清洁,平时可使用 按摩的方法进行眼睛的保健。 3.有糖尿病视网膜病变者,特别是眼底出血的病人, 必须禁止过劳、长时间看电视、看书,也不宜做剧烈 运动及潜水等活动,还要注意运动时头部要低于腰, 以免增加视网膜出血的可能性,加速增殖性视网膜病 变的发展。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
糖尿病视网膜病变是如何分型分期的糖尿病眼病是糖尿病常见的严重并发症之一,是成人致盲的首要原因。
张曼华教受指出在糖尿病的发病过程中,眼大部分组织都可受其影响而产生不同程度和不同症状的各种病变,最常见的有五种:糖尿病性视网膜病变、糖尿病性白内障、眼肌外麻痹、继发性青光眼、糖尿病性视神经病变,这五种并发症都可导致失明。
据统计,在全世界的失明患者中,约25%是由糖尿病所致,其导致失明的发生率是其他原因引起失明的28倍,严重影响到糖尿病患者的生活质量。
目前根据眼底改变,将糖尿病视网膜病变分为六期。
糖尿病视网膜病变分型及分期
Ⅰ 视网膜有微动脉瘤或并有小出血点(+)极少量,易数 (++)较多,不易数
Ⅱ 视网膜有黄白“硬性渗出”或并有出血斑(+)极少量,易数(++) 较多,不易数
Ⅲ 视网膜有白色“软性渗出”或并有出血斑(+)极少量,易数(+ +)较多,不易数增殖型
Ⅳ 视网膜有新生血管和/或玻璃体出血
Ⅴ 视网膜有新生血管和纤维增殖
Ⅵ 视网膜有新生血管和纤维增殖并发现网膜脱离
其中Ⅰ、Ⅱ、Ⅲ期统称为单纯型视网膜病变,Ⅳ、Ⅴ、Ⅵ期统称为增殖型视网膜病变,表现为视网膜微血管瘤,视网膜出血斑,软性及硬性视网膜渗出物,视网膜动脉病变和视网膜静脉病变。
所谓增殖型视网膜病变指病变至少有部分向内延伸超过内界膜,表现为新生血管、纤维性增殖和牵引性视网膜脱离。
(学习的目的是增长知识,提高能力,相信一分耕耘一分收获,努力就一定可以获得应有的回报)。
