结直肠癌CSCO2024治疗指南
【衡道丨干货】2021CSCO结直肠癌诊断指南共识
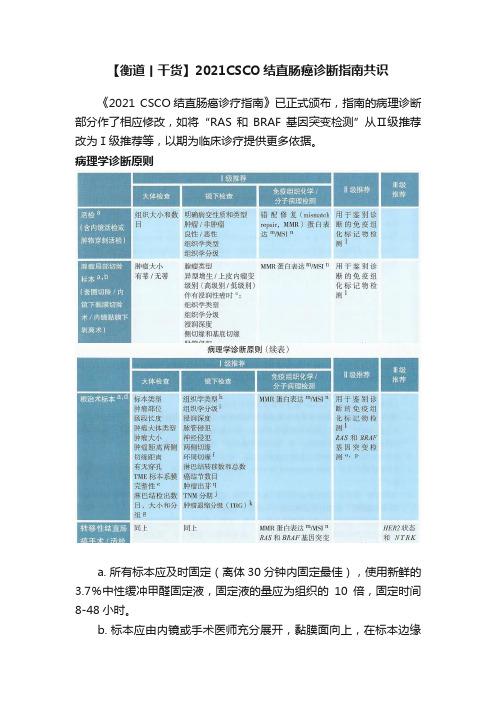
【衡道丨干货】2021CSCO结直肠癌诊断指南共识《2021 CSCO结直肠癌诊疗指南》已正式颁布,指南的病理诊断部分作了相应修改,如将“RAS和BRAF基因突变检测”从Ⅱ级推荐改为Ⅰ级推荐等,以期为临床诊疗提供更多依据。
病理学诊断原则a. 所有标本应及时固定(离体30分钟内固定最佳),使用新鲜的3.7%中性缓冲甲醛固定液,固定液的量应为组织的10倍,固定时间8-48小时。
b. 标本应由内镜或手术医师充分展开,黏膜面向上,在标本边缘用大头针固定于软木板或泡沫板上钉板固定。
应每隔2-3mm垂直于黏膜面切开全部取材。
c. “腺瘤伴浸润性癌”是指腺瘤含有穿透黏膜肌层浸润到黏膜下层的腺癌(pT1)。
“腺瘤伴高级别上皮内瘤变”包括了腺瘤伴重度异型增生、原位癌和黏膜内癌。
“高级别腺癌”、“肿瘤距离切缘小于1mm”、“脉管侵犯”和“高级别肿瘤出芽”为预后不良因素。
d. 根治术标本,通常沿肿瘤对侧剪开肠管后固定,建议钉板固定。
e. 全直肠系膜切除术(total mesorectal excision, TME)的直肠癌标本,系膜完整性评估标准见附表1。
f. “环周切缘”是指没有腹膜覆盖的肠壁“基底”切缘,建议手术医师在环周切缘处涂色或加以标识。
“环周切缘阳性”是指肿瘤距离切缘小于或等于1mm。
g. 淋巴结按淋巴引流方向进行取材并分组(肠旁、中间、中央),未经新辅助治疗的根治术标本,检出淋巴结总数原则上不少于12枚。
若第一次未找到12枚淋巴结,建议复检。
h. 结直肠癌组织学分型参考WHO消化系统肿瘤分类2019版,见附表2。
i. 组织学分级包括传统的4级分法和WHO分类的2级分法,基于腺体形成的程度,见附表3。
j. TNM病理分期(pTNM)采用AJCC/UICC第8版,pTNM前加前缀m、r和y分别代表多发性原发肿瘤、复发性肿瘤和治疗后肿瘤的TNM病理分期。
k. 肿瘤退缩分级(TRG)的病理学评估依据残留肿瘤成分以及纤维化程度进行分析。
《中国社区居民结直肠癌筛查专家共识》(2024)要点

《中国社区居民结直肠癌筛查专家共识》(2024)要点1流行病学CRC是一种常见的恶性肿瘤。
近年来,CRC的患病率在全球呈逐年上升的趋势。
我国CRC 流行病学具有以下特征:(1)时间分布特征:(2)地区分布特征:(3)性别分布特征:(4)年龄分布特征:2危险因素与保护因素推荐与建议●可增加CRC风险并影响筛查策略的风险因素,包括某些遗传性因素、年龄、个人或家族肿瘤史、炎症性肠病(IBD)、糖尿病。
●可增加CRC风险并潜在可纠正的危险因素,包括肥胖、糖尿病、吸烟、过量饮酒、过度摄入加工肉类等,应重点关注具有这些危险因素的人群,对其进行早期CRC筛查、健康教育以及一级预防。
●保持健康的生活方式可以降低CRC发病风险,包括摄入膳食纤维、全谷物和/或乳制品、合理的体育锻炼等。
2.1 危险因素2.1.1 相关疾病因素(1)个人或家族肿瘤史有CRC家族史的人群患CRC的风险显著增加。
(2)IBDIBD包括克罗恩病(CD)和溃疡性结肠炎(UC),长期肠道炎症会增加IBD患者发生结直肠肿瘤的风险。
(3)糖尿病糖尿病是CRC的独立危险因素。
2.1.2 生活方式因素(1)红肉及加工肉类摄入食用红肉及加工肉类增加CRC的风险可能与其能促使食用者易发生肥胖、胰岛素抵抗和胆汁酸分泌物增加相关。
(2)肥胖已有较多证据表明肥胖和缺乏运动是CRC的危险因素。
(3)吸烟烟草烟雾是包括CRC在内的多种癌症的相关危险因素。
(4)大量饮酒大量饮酒是公认的可致CRC的危险因素之一。
2.1.3 其他因素2.2 保护因素2.2.1 阿司匹林《美国国家综合癌症网络(NCCN)临床指南———结肠/直肠癌》中提及可以考虑服用阿司匹林作为CRC的一级预防。
2.2.2 合理饮食与体育锻炼3社区居民CRC筛查对象及初筛年龄推荐与建议●将筛查人群分为一般风险人群、散发性高危人群、遗传性CRC高危人群;针对不同风险人群确定CRC筛查早期对象,制定不同的CRC筛查策略和模式。
2020CSCO结直肠癌指南

成立中国遗传性大肠癌协作组
家系中至少2例组织病理学明确诊断的大肠癌患者,其中的2例为父母与子 女或同胞兄弟姐妹的关系,并且符合以下一条:
(1)至少一例为多发性大肠癌患者(包括腺瘤); (2)至少一例大肠癌发病早于50岁; (3)家系中至少一人患HNPCC相关肠外恶性肿瘤(包括胃癌、子宫
• 阳性者进入高危人群
管理流程 • 阴性者进入后续筛查
后续筛查
FIT 每年1次
阴性
下一年继续FIT
无症状健康人群的筛查:一般人群 (I 级专家推荐)
• 多项研究一致证实,免疫法大便隐血检测(FIT)在不降低特异性情况下,筛 检的敏感性较化学法大便隐血检测有显著提升。
• 免疫法大便隐血检测(FIT):建议进行2次间隔1周的检测。经一项1020人 的全人群结肠镜金标准对照筛查试验,与1次检测相比,2次间隔1周的大便
直系亲属结肠镜检查 三甲/省级专科医院就诊
FAP基因筛检
*CHRPE: 眼底视网膜色素上皮细胞肥大
腹腔肿块
• FAP家系受影响者可出现有多种肠外疾病,我国人群的文献报道,肠外疾病以腹腔内硬纤维瘤和骨瘤 最容易被识别且相对较为常见。因此,怀疑FAP时,应特别注意是否有腹腔内硬块和骨瘤。
• FAP患者会出现先天性视网膜色素上皮肥大(CHRPE),在典型的FAP中发生率可达80%。 • 1/3-1/4的FAP患者无家族遗传史,为该个体胚系新发肿瘤。家族史并不是诊断FAP的必要条件。
内膜癌、小肠癌、输尿管或肾盂癌、卵巢癌、肝胆系统癌)
Lynch综合征的筛检
Lynch综合症筛检——I 级专家推荐
结直肠癌 患者
患者家族史 疑似Lynch
中国人HNPCC家系标准(2003)
2021CSCO结直肠癌诊疗指南

2021CSCO结直肠癌诊疗指南2021版CSCO免疫检查点抑制剂临床应用指南更新视频解读|幻灯讲者:浙江大学医学院附属第二医院袁瑛教授筛查①一般风险人群结直肠癌筛查•将“一般人群”和“高危人群”分别改为“一般风险人群”和“高风险入群”;•将“50-74岁个体直接结肠镜检查”从Ⅱ级推荐改为Ⅰ级推荐,并增加“在具备条件的地区”的限制;•将FIT-DNA检测和CT结肠成像列入一般风险人群筛查的Ⅲ级推荐。
•②无症状健康人群:一般风险人群筛查•在县备条件的地区,50-74岁个体,直接结肠镜检查(从Ⅱ级推荐→Ⅰ级推荐)。
•••③无症状健康人群:一般风险人群筛查•增加“粪便DNA(FIT-DNA)检测”的Ⅲ级推荐;•增加“CT结肠成像”的Ⅲ级推荐。
•••0影像学•结肠癌和直肠癌诊断的表格中均删除了钡剂灌肠。
•••0病理学•转移性结直肠癌手术/活检标本中,将“RAS和BRAF基因突变”检测从Ⅱ级推荐改为Ⅰ级推荐。
6、术后辅助化疗的注释中,增加了“基于IDEA研究结果,优先推荐CAPEOX'的表述。
7、删除注释关于“不推荐使用卡培他滨+西妥昔单抗治疗”。
转移性患者治疗更新1、潜在可切除组治疗:对于RAS和BRAF均为野生型患者,新增FOLFOXIRI+西妥昔单抗(2B类证据),Ⅲ级推荐。
2、不可切除结肠癌(部分T4b,M0的患者即使采用联合脏器切除也无法达到根治的目的)的治疗中新增注释,“基于KEYNOTE 177研究结果,MSI-H/dMMR的患者,在转化治疗或姑息性治疗中可考虑使用PD-1抑制剂免疫治疗”。
3、姑息治疗一线方案:将MSI-H/dMMR患者单列,并把帕博利珠单抗作为(1A类证据),Ⅰ级推荐。
4、姑息治疗组二线和三线方案:将MSI-H/dMMR患者单列,并把PD-1抑制剂(不限具体类型)作为(2A类证据),Ⅱ级推荐。
5、姑息治疗组三线方案:新增曲氟尿苷替匹嘧啶+贝伐珠单抗(2B类证据),Ⅲ级推荐;西妥昔单抗+伊立替康(之前接受过西妥昔单抗治疗)(3类证据),Ⅲ级推荐。
中国临床肿瘤学会 (CSCO)结直肠癌诊疗指南2020版

无症状健康人群的筛查:高危人群 (III 级专家推荐)
高危 人群
非进展期腺瘤
2-3年复查 结肠镜
复发 未复发
继续 2-3年复查结肠镜
延长间隔至3-5年
结直肠癌的筛查及遗传学
• 无症状健康人群的结直肠癌筛查
见指南第2.1节
• 遗传性结直肠癌筛检和基因诊断原则
见指南第5节
1/3 的大肠癌具有遗传背景
Familial CRC:
≥1位一级或二级 亲属患大肠癌
Lynch HT, et al. 2013
遗传性结直肠癌指南总体框架
遗传性结直肠癌主要包括:
• Lynch综合症 • FAP (家族性腺瘤性息肉病)
典型的FAP
结直肠内息肉数均在100枚以上,癌变 年龄早,癌变风险几乎为100%
AFAP (轻症FAP)
虽然缺乏循证医学证 据,但是专家组具有 一致共识的
良好的大型回顾性研究、病 得共识,而且存在较大争议(支
例-对照研究,专家组取得 持意见<60%)
基本一致共识,但有小的争
议(支持意见60%~80%)
结直肠癌的MDT诊治原则
—— MDT基本概念
核心:以病人为中心,以专家组为依托
来自两个以上不同学科的一组相对固定的专家 在固定的时间、固定的地方聚在一起
• FAP患者会出现先天性视网膜色素上皮肥大(CHRPE),在典型的FAP中发生率可达80%。 • 1/3-1/4的FAP患者无家族遗传史,为该个体胚系新发肿瘤。家族史并不是诊断FAP的必要条件。
FAP筛检——II 级专家推荐
结直肠癌 患者
息肉 (≥20枚)
关注家族史
(+) 强烈建议
体格检查
CSCO结直肠癌诊疗指南(2019word版)

CSCO诊疗指南证据类别注释:A.结直肠癌的诊治应重视多学科团队(multidisciplinary team,MDT)的作用,推荐有条件的单位将尽可能多的结直肠癌患者,尤其是转移性结直肠癌患者的诊疗纳入MDT的管理。
B.MDT的实施过程中由多个学科的专家共同分析患者的临床表现、影像、病理和分子生物学资料,对患者的一般状况、疾病的诊断、分期/侵犯范围、发展趋向和预后作出全面的评估,并根据当前的国内外治疗规范/指南或循证医学依据,结合现有的治疗手段,为患者制定最适合的整体治疗策略。
C.MDT 原则应该贯穿每一位患者的治疗全程。
D.MDT 团队应根据治疗过程中患者机体状况的变化、肿瘤的反应而适时调整治疗方案,以期最大幅度地延长患者的生存期、提高治愈率和改善生活质量。
影像学诊断的更多具体内容详见“影像学检查附录”A.患者存在临床显性肠梗阻,鉴于结肠镜检查前肠道准备会加剧梗阻或造成穿孔,原则上禁止行结肠镜检查。
临床疑似或诊断肠梗阻患者不建议钡剂灌肠检查。
B.患者不具备条件,或拒绝全结肠镜检查,或结肠镜不能检查全部结肠,建议清洁肠道后腹部/盆腔增强CT行结肠检查。
C.鉴于颈胸部淋巴结等诊断与鉴别诊断需要,推荐增强胸部CT;强调高空间分辨率重建图像诊断和鉴别诊断结肠癌肺转移瘤。
D.患者存在静脉造影的禁忌证,建议腹/盆腔增强MRI 加非增强胸部CT。
E.CT不能确诊肝转移瘤时,或肝转移瘤存在手术切除机会时,建议行腹部MRI,且包含T2 加权,DWI 加权以及多期T1 加权增强成像序列,用于确定肝转移瘤数目、大小及分布;有条件者可行肝脏细胞特异性造影剂增强MRI,该方法有助于检出1cm 以下病灶。
F.有条件者可行肝脏超声造影或术中超声造影,进一步明确诊断肝脏转移瘤。
G.临床怀疑转移但其他影像检查无法确诊、或重大治疗决策前,PET/CT可用于发现可能存在的转移灶,从而避免过度治疗;但不推荐PET/CT 作为结肠癌诊断的常规检查。
结直肠癌黏液腺癌临床病理及治疗进展2024(全文)

结直肠癌黏液腺癌临床病理及治疗进展2024(全文)结直肠癌(colorectal cancer,CRC)是全球范围内的一种常见恶性肿瘤,流行病学数据表明全球CRC总体发病率已经升至第三位,也是癌症相关死亡的第二大原因[1]。
在CRC中,黏液腺癌(mucinous carcinoma,MC)是非特异性腺癌(adenocarcinoma not otherwise specified,AC)中一个独特的组织亚型,其特点是细胞外黏液占肿瘤体积50%以上。
一、黏液腺癌临床病理特征统计数据表明,MC发病率具备一定地域差异,MC的发病率从亚洲国家的3.9%到欧美国家的10%~13.6%不等[2]。
通过对发病部位的研究发现,MC在近端结肠的发病率显著高于直肠或远端结肠。
针对相同部位肿瘤进行分层分析后发现,MC常发现于疾病进展期[3]。
对这一现象有两种假说。
其一可能与MC中黏液蛋白物理特性相关,MC中黏液蛋白基因MUC2的过度表达和抑癌基因转录因子HATH1沉默密切相关,与AC中的表达趋势相反[4]。
染色体不稳定可能是MC疾病快速进展的另一种机制,相对于AC,MC出现微卫星不稳定性(microsatellite instability,MSI)频率更高。
高MSI发生率在Lynch综合征患者中也可以观察到,这表明MC与AC可能具备不同的致癌途径[5]。
MC与AC的转移模式存在明显差异,AC常见远处转移器官为肝脏,而MC更容易出现腹膜转移,且MC术后淋巴结阳性率高于AC。
转移模式差异的原因目前认为与黏液组分密切相关[6]。
正常黏液与肠道微生物构成了菌群生物膜。
MC中菌群生物膜的失调导致肠道上皮通透性增强,黏液组分会由肠道向腹腔内移动,导致肿瘤的腹膜转移及对邻近脏器侵犯[7]。
另外,菌群生物膜将诱导肠道炎症反应。
炎症反应导致大量细胞因子的产生,如TNF-α、IL-22,研究表明此类细胞因子促进肿瘤细胞的黏液分泌。
例如,TNF-α处理的结肠癌细胞ATOH1蛋白的稳定性增强,进而促进黏液分泌。
2020CSCO结直肠癌指南

≥1位一级或二级 亲属患大肠癌
Lynch HT, et al. 2013
遗传性结直肠癌指南总体框架
遗传性结直肠癌主要包括:
• Lynch综合症 • FAP (家族性腺瘤性息肉病)
n 典型的FAP
结直肠内息肉数均在100枚以上,癌变 年龄早,癌变风险几乎为100%
n AFAP (轻症FAP)
基本一致共识,但有小的争 顾性研究、病例-对照研究,专
议(支持意见60%~80%) 家组取得一致共识(支持意见
≥80%)
III级 2B类证据:
3类证据:
• 正在探索的诊治手段,
专家推荐 基于稍低水平证据,如一般 基于低水平证据,如样本数量不
质量的meta分析、小型随 大的非对照的单臂临床研究、病
虽然缺乏循证医学证 据,但是专家组具有
息肉数相对较少,癌变年龄相对较大
n MAP (MUTYH相关息肉病)
临床表现与AFAP相似
• PJ综合症(黑斑息肉综合症)
指南总体框架
启动筛检的一般原则
Lynch筛检 I级专家推荐 II级专家推荐 III级专家推荐
FAP筛检 I级专家推荐 II级专家推荐 III级专家推荐
PJ筛检 I级专家推荐 II级专家推荐 III级专家推荐
• MDT原则应该贯穿每一位患者的治疗全程
• MDT团队应根据治疗过程中患者机体状况的变化、肿瘤的 反应而适时调整治疗方案,以期最大幅度地延长患者的生 存期、提高治愈率和改善生活质量
结直肠癌的筛查及遗传学
• 无症状健康人群的结直肠癌筛查
p 见指南第2.1节
• 遗传性结直肠癌筛检和基因诊断原则
p 见指南第5节
每年参加结直肠癌筛查 (FIT 每年1次)
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
结直肠癌CSCO2024治疗指南
结直肠癌是一种常见的恶性肿瘤,已经成为全球范围内最常见的癌症之一,对患者的健康和生活质量产生了严重的影响。
为了提供科学、规范和全面的治疗建议,中国肿瘤学会结直肠癌专家委员会编制了《中国结直肠癌诊疗指南2024年版》(CSCO2024)。
本文将对该指南进行详细介绍。
1.治疗原则
CSCO2024指南强调了个体化治疗的重要性,根据患者的具体情况制定治疗策略。
根据肿瘤的临床分期、分子分型和肿瘤位置,以及患者的身体状况、年龄和意愿,可以选择手术治疗、术前和术后辅助治疗、化疗、靶向治疗和免疫治疗等多种治疗方式。
2.早期结直肠癌的治疗
对于早期结直肠癌,主要是通过手术治疗来彻底切除肿瘤。
根据肿瘤位置的不同,分别可以采用内镜黏膜切除术、局部切除术和开腹手术。
术后辅助治疗的选择与肿瘤的高危因素、组织学分级和分子分型等有关。
3.中晚期结直肠癌的治疗
中晚期结直肠癌的治疗主要包括手术治疗、化疗、靶向治疗和免疫治疗。
在手术前,可以采用新辅助治疗来减小肿瘤体积和降低远处转移的风险。
化疗的方案和疗程可以根据患者的具体情况来确定,可以采用单药或多药联合治疗。
靶向治疗主要针对KRAS突变和BRAF突变等靶点进行靶向治疗。
免疫治疗也可以作为一种新的治疗选择。
4.转移性结直肠癌的治疗
对于转移性结直肠癌,治疗目标主要是延长患者的生存时间和提高生
活质量。
根据转移性结直肠癌的具体情况,可以采用系统治疗、手术治疗
和局部治疗等方法。
系统治疗包括化疗、靶向治疗和免疫治疗等,根据患
者的具体情况来选择合适的治疗方案。
5.术后辅助治疗
术后辅助治疗可以通过化疗、放疗和靶向治疗来预防肿瘤的复发和转移。
患者的术后辅助治疗方案可以根据肿瘤的病理特征、临床分期和分子
分型来确定。
结语
CSCO2024指南提供了结直肠癌治疗的最新指南和建议,对临床医生
在制定治疗方案时提供了重要的参考。
然而,每个患者的情况都是独特的,应该通过多学科的协作来制定个体化的治疗方案。
随着研究的不断深入,
结直肠癌的治疗策略也在不断更新和改进,希望能够提高患者的存活率和
生活质量。
