良性胸腔积液和恶性胸腔积液的CT影像特点
详解“胸腔积液”(形成机理及各类影像表现)
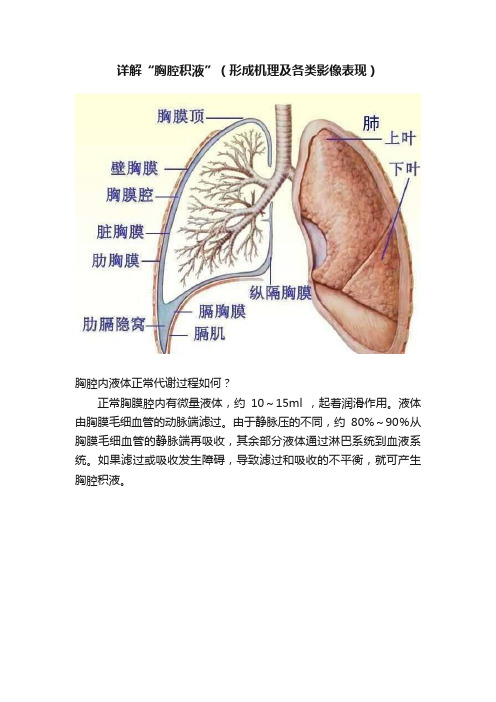
详解“胸腔积液”(形成机理及各类影像表现)胸腔内液体正常代谢过程如何?正常胸膜腔内有微量液体,约10~15ml ,起着润滑作用。
液体由胸膜毛细血管的动脉端滤过。
由于静脉压的不同,约80%~90%从胸膜毛细血管的静脉端再吸收,其余部分液体通过淋巴系统到血液系统。
如果滤过或吸收发生障碍,导致滤过和吸收的不平衡,就可产生胸腔积液。
哪些病理情况可导致胸腔积液?常见的病因有哪些?液体的性质有哪些?病理情况有四个方面:① 胸膜毛细血管通透性增高(如肺炎、胸膜炎);② 水盐潴留(如充血性心力衰竭、肾病综合征)或低蛋白血症;③ 肺毛细血管压增高(如急性左心衰竭、肺静脉栓塞等);④ 胸膜腔淋巴引流阻塞(胸膜炎症或增厚、肿瘤侵犯淋巴管等)。
产生胸腔积液的病因各异,可以是结核性、化脓性、肿瘤性、外伤性或心肾病、肝病所致。
液体的性质也各异,可以是漏出液、渗出液、脓液、血液、乳糜液或混合性液。
↑ 结核性胸腔积液↑ 胸膜间皮瘤并大量胸腔积液影响游离液体在胸膜腔内分布的因素有哪些?为什么液体上缘呈外高内低的弧形曲线?影响游离液体胸膜腔内分布因素主要是胸腔的负压、液体的重力、肺的弹性回缩力和液体的表面张力。
充气的肺组织受液体的压力而萎缩。
液体的密度越向上越变淡。
液体的上缘呈凹面向上的弧线,内侧低,外侧渐升高变陡,这就是所指的液体半月征或渗液曲线。
这个分界线是密度改变的过渡区,但并不代表真正的液平面。
渗液曲线的形成是由于侧胸壁液体恰好与X线呈切线关系,故液面的高度可完全显示出来。
而在肺的前方和后方虽然也有同样高度的液面,只是X线穿过的厚度相对薄,且有充气肺组织的衬托,故液面显示相对逐渐变低而分界也较模糊。
少量、中量、多量胸腔游离积液是如何划分的?(图片见文末)•液面尚未遮盖整个膈面时称为少量积液;•液面遮盖整个膈面以上且内上缘未超过肺门角水平时称为中量积液;•液面内上缘超过肺门角水平称为大量积液。
(1)少量积液:液量在200~300ml以下时不能显示。
胸腔积液影像学分析

胸腔积液影像学分析胸腔积液,指的是在胸腔内堆积的液体。
胸腔积液可能是多种疾病的症状之一,对于确定其病因和进行治疗方案的选择,影像学分析起着至关重要的作用。
本文将以胸腔积液的影像学分析为主题,探讨在不同类型的影像学检查中如何准确地分析和解读胸腔积液。
一、X线胸片X线胸片是最常见的影像学检查之一,广泛应用于肺部疾病的筛查和诊断。
对于胸腔积液的分析,X线胸片可以提供宝贵的信息。
在正常情况下,胸腔的透明度应该均匀一致,但当胸腔积液存在时,我们可以在影像中观察到以下几个方面的改变:1. 模糊的肋膜线:在胸腔积液的区域,由于液体的存在,肋膜线通常会变得模糊或消失;2. 心脏位置的改变:当大量积液压迫心脏时,心脏位置可能会发生偏移;3. 积液的位置和范围:通过观察积液在胸腔中的位置和范围,可以初步确定积液的性质和来源。
尽管X线胸片可以提供一些关于胸腔积液的信息,但其分辨率有限,往往无法提供更加详细的解剖信息。
因此,在对胸腔积液进行进一步分析时,需要借助其他高级影像学技术。
二、CT扫描CT扫描是一种广泛应用的高级影像学技术,对于胸腔积液的分析提供了更加准确和详细的信息。
通过CT扫描,我们可以观察到以下几个方面的改变:1. 积液的分布和形态:CT扫描可以准确地显示胸腔积液的分布和形态,有助于初步判断积液的性质和来源;2. 脏器受压情况:通过观察CT影像中脏器的受压情况,可以判断积液的严重程度和对周围器官的影响;3. 潜在病因的检测:CT扫描可以帮助排除其他疾病引起的胸腔积液,并寻找潜在的病因。
CT扫描相比于X线胸片,具有更高的解剖分辨率和更多的图像层面,因此可以提供更加准确和全面的胸腔积液分析结果。
三、MRI扫描MRI扫描是一种无辐射的高级影像学技术,对于胸腔积液的分析有其独特的优势。
通过MRI扫描,我们可以观察到以下几个方面的改变:1. 病变的组织特征:MRI扫描可以提供更加详细的图像,包括病变的组织特征和血流情况,有助于病因的进一步判断;2. 脏器的解剖关系:由于MRI扫描的多平面成像功能,可以更好地观察到脏器之间的解剖关系,从而帮助分析积液对周围结构的影响。
CT对恶性和良性胸腔积液鉴别诊断价值

CT对恶性和良性胸腔积液鉴别诊断价值
李坚;胡盛莉
【期刊名称】《实用肿瘤学杂志》
【年(卷),期】1999(013)004
【摘要】目的评价胸部CT对恶性胸腔积液(胸水)和良性胸水鉴别诊断的价值。
方法回顾性分析了已确诊的54例恶性胸水和42例良性胸水患者的胸部CT征象。
结果恶性胸水患者CT上常见的胸膜改变为结节状胸膜增厚,纵隔胸膜受累,胸膜增厚>10mm,环状胸膜增厚。
此外,肺内肿块与结节灶和纵隔淋巴结肿大多提示为恶性胸水。
良怀胸水CT上的主要胸膜改变为基底部胸膜受累或基底部胸膜增厚较中上部胸膜明显,脏层胸膜受累,包裹性
【总页数】3页(P282-284)
【作者】李坚;胡盛莉
【作者单位】镇江医学附属医院;镇江医学附属医院
【正文语种】中文
【中图分类】R561.304
【相关文献】
1.E-cadherin和Calretinin免疫细胞化学染色对良性与恶性胸腔积液的鉴别诊断
价值 [J], 靳文剑;张焜和;陈江;祝金泉;吕农华;王崇文;谢勇
2.螺旋CT对恶性胸腔积液与结核性胸腔积液的鉴别诊断价值 [J], 宋树林;彭认平;张世迁;黎丹丹;卢亦波;覃春乐
3.良性胸腔积液和恶性胸腔积液的CT影像特点 [J], 贾建军;刘瑞娟;李钊
4.良性胸腔积液和恶性胸腔积液的CT影像特点 [J], 贾建军;刘瑞娟;李钊
5.宝石能谱CT对肺部良性和恶性结节病变的鉴别诊断价值 [J], 田博;李军娇;李军平
因版权原因,仅展示原文概要,查看原文内容请购买。
良性胸腔积液和恶性胸腔积液的CT影像特点

良性胸腔积液和恶性胸腔积液的CT影像特点贾建军1,刘瑞娟1,李钊2 (1.山东省济宁市第一人民医院呼吸内科,山东济宁 272000;2.山东省济宁医学院附属医院呼吸科,山东济宁 272000)[摘要]目的:评价良恶性胸腔积液的CT特征性表现。
方法:回顾分析102例良性胸腔积液和124例恶性胸腔积液的CT征象。
结果:胸膜结节状增厚、大量胸液、纵隔移位、肺内团块或结节影、支气管狭窄或堵塞是恶性胸腔积液的影像特点;包裹性胸腔积液、肺内片影或条索状影以良性胸腔积液多见。
结论:CT检查可作为鉴别良性与恶性胸腔积液的首选方法,指导进一步的诊断。
[关键词]胸腔积液;螺旋CT;胸膜活检临床上对良、恶性胸腔积液的诊断及鉴别诊断一直比较棘手,时常因诊断不及时,延误了正确的治疗。
为了总结良性和恶性积液的CT表现,更好地服务于临床,给临床提供较为可靠的诊断与鉴别诊断线索,笔者总结并回顾性分析了医院收治的226例胸腔积液患者的CT表现,现报告如下。
1 资料与方法1.1一般资料:选择2008年3月~2009年10月以胸腔积液收入我院呼吸科患者226例,其中经胸膜活检及胸腔穿刺化验确诊为结核性胸腔积液(结核组)87例,化脓性5例,心源性10例。
男70例,女32例,年龄16~85岁,平均42.86岁。
经胸膜活检或(和)胸液脱落细胞病理检查确诊为恶性胸液(恶性组)124例,男68例,女56例,年龄24~82岁,平均64.37岁,有吸烟史72例;腺癌102例,鳞癌8例,小细胞癌3例,恶性淋巴瘤胸腔转移5例,恶性间皮细胞瘤、恶性纤维组织细胞瘤及各1例;肝癌、肾癌转移各1例,乳腺癌转移2例。
1.2方法:均用16排螺旋CT扫描,层厚1 cm。
多次行CT检查者,选用首次检查结果。
CT检查后由放射科和呼吸科2名医师共同评阅。
1.3统计学方法:统计数据采用χ2检验,P<0.05为差异有统计学意义。
2 结果两组CT影像特点:双侧积液良性组16例,恶性组8例;大量积液良性组8例,恶性组46例;胸膜肥厚良性组30例,恶性组52例;结节或结节状增厚良性组2例,恶性组32例;均匀增厚>1 cm良性组2例,恶性组12例;胸膜钙化良性组8例,恶性组6例;片状或条索状影良性组60例,恶性组14例(P<0.01);支气管狭窄和堵塞良性组0例,恶性组28例;肺不张良性组50例,恶性组24例;纵隔巴结肿大良性组32例,恶性组50例;淋巴结钙化良性组8例,恶性组6例;淋巴结>1.5 cm良性组4例,恶性组42例(P<0.01);包裹性积液良性组22例,恶性组2例;胸膜外脂肪良性组20例,恶性组6例;外脂肪>5 mm良性组4例,恶性组0例;肺内肿块与结节灶良性组2例,恶性组46例;心包增厚或积液良性组8例,恶性组12例;纵隔移位良性组2例,恶性组28例;胸廓塌陷良性组16例,恶性组18例。
胸腔积液影像学特点

胸腔积液影像学特点我在医院工作这么多年,胸腔积液的影像学特点我可太熟悉了。
有一次啊,我和一个年轻的实习医生聊天。
我就跟他说,“你看啊,在X线检查里,我一看到那肋膈角变钝啊,我心里就开始琢磨,这很可能就是胸腔积液了。
就像有一层薄雾遮住了原本清晰的角落一样。
你要是积液量再多点呢,那整个胸腔下部就会呈现出一片均匀的致密影,就像给胸腔下部拉上了一层灰白色的幕布。
我每次看到这种影像,心里就有一种预感,这病人胸腔里肯定是有事儿了。
”实习医生就很好奇地问我,“那CT检查呢?”我就回答他,“CT啊,那可就更清楚了。
我看到胸腔里有液体密度影的时候,我就感觉像是在黑暗中发现了隐藏的河流。
要是胸腔积液是包裹性的,在CT上就像一个不规则的肿块一样,但我心里清楚,那不是肿瘤,而是被包裹起来的积液。
这时候我就会想,这病人得多难受啊,这些积液在胸腔里捣乱。
而且我还能通过CT 看到积液对周围组织的压迫情况,这时候我就特别想赶紧把这些积液处理掉,让病人能轻松点。
”我又接着说,“超声检查也很有用呢。
当我拿着超声探头在病人胸腔附近探查的时候,看到那液性暗区,我就感觉像是找到了积液的藏身之处。
我能看到那液性暗区里有没有分隔,这就关系到后面治疗的时候积液好不好抽出来。
我心里就会默默盘算着治疗方案,想着怎么能最快最好地帮病人解决这个问题。
”我对这个实习医生说,“胸腔积液的影像学特点就像是一本密码本,我看了这么多年,也算是有点心得。
我们得仔细解读这些影像,因为每一个特点背后都可能是病人的痛苦和对我们的期望啊。
”我能感觉到自己说这些的时候,眼神里都是对这份工作的执着和对病人的关心。
癌性胸腔积液与炎性胸腔积液的CT诊断

癌性胸腔积液与炎性胸腔积液的CT诊断摘要]目的:对癌性胸腔积液与炎性胸腔积液的CT表现进行对比分析,总结两者的诊断和鉴别诊断方法。
方法:以我院2016年12月到2018年1月接收的92例胸腔积液患者为研究对象,分为观察组和对照组,各46例。
其中对照组患者为炎性胸腔积液,观察组患者为癌性胸腔积液。
对比分析两组患者的CT表现。
结果:观察组与对照组患者的CT值、90%可信区间、大量胸腔积液例数、胸膜增厚情况等均有差异,且差异具有统计学意义(P<0.05)。
结论:在对癌性胸腔积液与炎性胸腔积液的鉴别诊断中,CT影像的分析是关键一步,两者在CT值、积液量以及胸膜增厚程度等方面有一定区别。
[关键词]癌性胸腔积液;炎性胸腔积液;CT诊断;鉴别诊断;X线计算机胸腔积液是临床内外科疾病的常见并发症,主要原因是由机体已有疾病累及胸膜,造成体液丢失所致。
常见的诱发因素包括结核、良恶性肿瘤、非特异性感染以及免疫损伤、外伤导致的物理性损伤等[1]。
胸腔积液的种类较多,其中癌性和炎性胸腔积液是临床多见的两类。
胸腔积液的鉴别对于早期诊断、治疗方案的确定以及患者的预后十分重要,在出现大量胸腔积液时,尽早鉴别诊断的重要性则更加突出[2]。
胸腔积液的鉴别以往主要依靠穿刺取液,通过对积液的物理化学检测进行鉴别,而近年来的研究表明,CT诊断也具有重要价值。
本研究以我院近一年的接收的患者为研究对象,对比分析了癌性胸腔积液和炎性胸腔积液患者的临床资料,旨在探讨CT在这两种胸腔积液鉴别诊断中的价值,现报道如下。
1资料与方法1.1一般资料以我院2016年12月到2018年1月接收的92例胸腔积液患者为研究对象,随机分为观察组和对照组。
其中观察组46例为癌性胸腔积液,男28例,女18例,年龄为32~83岁,平均年龄(59.6±15.3)岁。
对照组46例为炎性胸腔积液,男29例,女17例,年龄为29~82岁,平均年龄(50.8±16.6)岁。
CT对胸腔积液检查发现胸膜增厚的临床价值
CT对胸腔积液检查发现胸膜增厚的临床价值目的:对比发现良、恶性胸腔积液胸膜改变的CT影像特征,以提高胸腔积液定性水平。
方法:结合临床回顾性分析62例胸腔积液的CT胸膜改变。
结果:62例胸腔积液中42例胸膜增厚,其中恶性40例,良性2例,胸膜增厚特征:(1)壁层胸膜结节样增厚;(2)壁层胸膜不规则增厚;(3)环状胸膜增厚;(4)纵隔胸膜增厚。
结论:CT显示胸膜增厚,对判断良、恶性性质具有较高的临床价值。
标签:CT;胸腔积液;胸膜增厚;临床;价值胸腔积液是机体内某些严重疾病刺激胸膜上的反映结果。
CT检查不仅能对少量胸腔积液及时发现,更能明确壁层、纵隔、脏层胸膜的变化特征和隐蔽于积液中的肺内病灶。
本文收集2008年6月-2012年12月62例胸腔积液病例,其中CT显示胸膜增厚42例。
本文采用回顾性临床诊断对应分析方式,证实了CT对胸腔积液患者检查中,如显示壁层、纵隔胸膜增厚应为恶性病变的定性诊断。
1 资料与方法1.1 一般资料本组62例胸腔积液患者中经证实为恶性疾病致胸腔积液40例,其中男26例,女14例,年龄36~83岁,平均69岁;原发病:肺癌28例,恶性淋巴瘤4例,胸膜恶性间皮瘤2例,食管癌2例,肝癌2例,乳腺癌1例,胰腺癌1例。
良性22例,其中男12例,女10例,年龄20~78岁,平均63岁,原发疾病:结核性胸膜炎18例,化脓性胸膜炎2例,外伤2例。
所有病例均抽胸水镜检和脱落细胞学检查证实。
19例结核性胸水抽水次数2~5次不等,均经抗结核治疗吸收好转出院,其余良性胸水通过治疗原发病而好转,2例外伤性经手术和胸腔闭式引流治愈。
而恶性胸水治疗效果较差,40例中,治疗后胸水明显减少仅2例,无明显改变9例,反而逐渐增多29例。
1.2 方法采用东软16排(NEUSOFT)螺旋CT扫描机,本组病例均采用增强扫描(2例外伤病例除外),即经肘静脉注100 ml:30 g的碘海醇100 ml,注射速度约为2 ml/s,常规纵隔窗和肺窗摄片。
良、恶性胸腔积液的CT影像学特点
善了 1 7 . 2 5 d B 。 2 . 2并发症
瘤病 变的早期诊 断提 供了更多有 价值 的信息 。我院采纳 的该组 上鼓室 局 限性胆脂瘤 的患者 ,行上鼓 室切开重建术 ,手术过程 明显简化 ,手 术创伤 减少 ,术后经临床观察 ,疗效满意 。 参 考文 献 [ 1 】 王振 常. 中华影像 医学 [ M】 . 2 版. 北京: 人 民卫生 出版社 , 2 0 1 1 : 1 6 2 . [ 2 】 韩德 民. 2 0 0 9 耳 鼻咽 喉头 颈 外科学 新 进展 [ M] . 北京: 人 民卫 生 出
2 0 1 4年 4 月第 1 2 卷 第1 1 期
患 者术后静 滴抗 生素治疗 7 d ,选择性 应用黏 液促排 剂 ,嘱患者 避免擤 鼻并预防感 冒 ,头部制动7 d 。术后7 d 取 出外耳道填塞 明胶海
・
临床研究 ・ l l 1
后改善 ,1 例 出现耳鸣 ,无面瘫、耳聋等严重并 发症 。
良、恶性胸腔积液 的c T 影像学特点
林 勇 智 林 月兰 郑 自力
( 福建省泉州市医高专附属人 民医院影像 科 ,福建 泉州 3 6 2 0 0 0 )
【 摘要 】 目的 探 讨 良、 恶性 胸腔 积 液 的 C T影像 学特 点 。方 法 回顾 性 分析我 院 2 0 1 0年 至 2 0 1 2年 8 5例胸 腔 积 液 患者 的 C T影 像 学特 点 、 病理 诊断结 果 。结 果 良性胸 腔 积液共 5 2 例 占6 1 . 7 %,胸腔 右侧 积液 2 2例 占 2 5 . 8 % ,胸腔 左侧 积 液 l 5例 占 1 7 . 6 % ,胸腔 双侧 积液 l O例 占
188例良、恶性胸腔积液的CT特征性表现
[ 中图分类号 ] R 4 . 4 53
文 章 编 码 :0 1— 1 1 2 0 )6— 0 8— 2 10 8 3 (0 8 0 0 1 0
[ 文献标识 码] B
・
l 8・
哈尔滨 医药 2 0 0 8年第 2 卷第 6期 8
18例 良 、 性 胸 腔积 液 的 C 8 恶 T特征 性表 现
丛培 军 , 先泉 , 赵 朱时才
( 山东省临沂市胸科医院, 山东 临沂 263 ) 704
摘要 目的 评 价 良恶性 胸腔积 液的 c T特征性 表现 。方 法 嘲顾分析 7 6例恶 性胸腔积液 和 12例 良性胸 腔积液 的 1 c T征象。结果 良性积液 中, 双侧 占4 . % , 1 1 胸膜 增厚 占 1. % , 9 6 呈弥漫性均 匀增 厚 , 纵隔胸膜受 累 占 1 . % , 0 7 胸膜外脂 肪 单 层 明确显示 占 7 . % , 14 厚度 > m 占 4 . % , 3m 1 1 平均厚度 5 7 m。恶性 积液中 , .r a 双侧 占 1 . % , 5 8 胸膜增厚 占 5 . % , 7 9 主要呈 不 规 则弥漫性或局 限性增厚 , 累及纵隔胸膜 占 3 . % , 6 8 胸膜外脂 肪层显示 占 6 .% , 3 m 占 2 .% , 05 > m 6 3 平均 2 9 m。结论 .r a 脂肪层增厚多提示 良性 。 关键词 胸 腔积液 ; 胸膜 ; 脂肪组织 ;T表现 C
学科 分类代码 : 30 14 2 . 10
临床上对 良、 恶性 胸腔积液的诊 断及鉴别诊 断一直 比较 棘手 , 时常存在诊 断不 及时 , 延误 了正 确的治 疗。为 了总结 良性和恶性积液 的 C T表现 , 好地 服务 于临 床 , 临床 提 更 给 供较为可靠的诊断与鉴别诊 断线索 , 我们总结并 回顾性分 析
良、恶性胸腔积液的X线、CT鉴别诊断
良、恶性胸腔积液的X线、CT鉴别诊断【摘要】目的分析X线、CT鉴别诊断中等量以上胸腔积液的良、恶性。
方法对我院1997~2006年收治的中等量积液以上100例患者的X线、CT表现及病理结果、临床治疗结果作回顾性分析。
结果良性胸腔积液72例,右侧胸腔积液30例,左侧胸腔积液25例,双侧胸腔积液17例;包裹性积液21例,出现胸膜增厚19例,纵隔胸膜增厚5例。
恶性胸腔积液28例,右侧胸腔积液12例,左侧胸腔积液11例,双侧胸腔积液5例;出现胸膜增厚26例,纵隔胸膜增厚16例。
结论对于中等量以上积液,良性胸腔积液大部分具有典型的外高内低弧形曲线,并较易形成包裹性积液,有胸膜增厚时以弥漫均匀增厚为主,纵隔胸膜很少受累。
恶性胸腔积液大部分呈反常曲线,单侧、大量积液并胸膜不规则增厚、纵隔胸膜受累对恶性胸腔积液诊断有特异性。
胸膜增厚以多发局限性或结节样增厚,纵隔胸膜易受累,良性胸腔积液一般为纵隔一致性移位,恶性胸腔积液纵隔为非一致性移位。
【关键词】中等量以上;胸腔积液;良、恶性;X线;CT鉴别诊断1材料与方法1.1一般资料收集我院1997~2006年中等量胸腔积液患者61例,男性39例,女性22例;年龄17~65岁,平均年龄45岁。
其中良性胸腔积液患者51例,平均年龄40岁,恶性胸腔积液患者10例,平均年龄52岁;大量胸腔积液39例,男性20例,女性19例;年龄25~73岁,平均年龄55岁。
其中良性胸腔积液21例,平均年龄42岁,恶性胸腔积液18例,平均年龄53岁。
少量胸腔积液由于液体量少,沉积于后肋膈角,正位胸片检查不易发现,故本次未收集。
1.2临床表现发热41例,咳嗽56例,胸痛85例;胸闷、气急、心慌67例,咯血21例;外伤性多发肋骨骨折5例;肺呼吸音减低85例;叩诊浊音73例。
1.3X线、CT检查100例均有胸部正侧片,其中82例作CT检查。
2结果右侧胸腔积液42例,左侧胸腔积液36例,双侧胸腔积液22例。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
良性胸腔积液和恶性胸腔积液的CT影像特点
贾建军1,刘瑞娟1,李钊2 (1.山东省济宁市第一人民医院呼吸内科,山东济宁 272000;2.山东省济宁医学院附属医院呼吸科,山东济宁 272000)
[摘要]目的:评价良恶性胸腔积液的CT特征性表现。
方法:回顾分析102例良性胸腔积液和124例恶性胸腔积液的CT征象。
结果:胸膜结节状增厚、大量胸液、纵隔移位、肺内团块或结节影、支气管狭窄或堵塞是恶性胸腔积液的影像特点;包裹性胸腔积液、肺内片影或条索状影以良性胸腔积液多见。
结论:CT检查可作为鉴别良性与恶性胸腔积液的首选方法,指导进一步的诊断。
[关键词]胸腔积液;螺旋CT;胸膜活检
临床上对良、恶性胸腔积液的诊断及鉴别诊断一直比较棘手,时常因诊断不及时,延误了正确的治疗。
为了总结良性和恶性积液的CT表现,更好地服务于临床,给临床提供较为可靠的诊断与鉴别诊断线索,笔者总结并回顾性分析了医院收治的226例胸腔积液患者的CT表现,现报告如下。
1 资料与方法
1.1
一般资料:选择2008年3月~2009年10月以胸腔积液收入我院呼吸科患者226例,其中经胸膜活检及胸腔穿刺化验确诊为结核性胸腔积液(结核组)87例,化脓性5例,心源性10例。
男70例,女32例,年龄16~85岁,平均42.86岁。
经胸膜活检或(和)胸液脱落细胞病理检查确诊为恶性胸液(恶性
组)124例,男68例,女56例,年龄24~82岁,平均64.37岁,有吸烟史72例;腺癌102例,鳞癌8例,小细胞癌3例,恶性淋巴瘤胸腔转移5例,恶性间皮细胞瘤、恶性纤维组织细胞瘤及各1例;肝癌、肾癌转移各1例,乳腺癌转移2例。
1.2
方法:均用16排螺旋CT扫描,层厚1 cm。
多次行CT检查者,选用首次检查结果。
CT检查后由放射科和呼吸科2名医师共同评阅。
1.3
统计学方法:统计数据采用χ2检验,P<0.05为差异有统计学意义。
2 结果
两组CT影像特点:双侧积液良性组16例,恶性组8例;大量积液良性组8例,恶性组46例;胸膜肥厚良性组30例,恶性组52例;结节或结节状增厚良性组2例,恶性组32例;均匀增厚>1 cm良性组2例,恶性组12例;胸膜钙化良性组8例,恶性组6例;片状或条索状影良性组60例,恶性组14例(P<0.01);支气管狭窄和堵塞良性组0例,恶性组28例;肺不张良性组50例,恶性组24例;纵隔巴结肿大良性组32例,恶性组50例;淋巴结钙化良性组8例,恶性组6例;淋巴结>1.5 cm良性组4例,恶性组42例(P<0.01);包裹性积液良性组22例,恶性组2例;胸膜外脂肪良性组20例,恶性组6例;外脂肪>5 mm良性组4例,恶性组0例;肺内肿块与结节灶良性组2例,恶性组46例;心包增厚或积液良性组8例,恶性组12例;纵隔移位良性组2例,恶性组28例;胸廓塌陷良性组16例,恶性组18例。
恶性组影像特点是胸膜结节状增厚、大量积液、纵隔移位、肺内团块或结节影、支气管狭窄或堵塞;良性组以包裹性积液、肺内片状或条索状影多见。
3 讨论
良性胸腔积液在临床上主要包括结核性胸腔积液、化脓性胸腔积液、心源性胸腔积液,及结缔组织病引起的胸腔积液等。
结核性胸膜炎由结核菌及其代谢产物进入胸膜腔引起。
胸膜下干酪性病变、胸壁结核或脊柱结核直接蔓延、肺门及纵隔淋巴结核经淋巴管逆流或直接破溃于胸膜腔、血行播散等均可引起结核性胸液。
脓胸常继发于化脓性感染或外伤。
心源性胸腔积液一般为漏出液。
恶性积液由周围性肺癌直接蔓延或种植、肺癌及其他系统恶性肿瘤淋巴或血行转移、胸膜恶性肿瘤引起。
CT检查发现肺内肿块、结节灶和纵膈淋巴结肿大多示恶性胸腔积液。
胸膜钙化、线状粘连、均匀性胸膜增厚常提示良性病变,但文献报道约13%的胸膜转移可有钙化[1-2]。
胸膜外脂肪增厚及其CT 值增高多见于慢性炎性反应、结核性胸膜炎和(或)肺部病变;心源性积液一般为双侧胸腔积液,右侧多,左侧少,心影增大。
恶性胸腹积液胸膜外脂肪增厚>5 mm者少见。
Arenas 认为,胸膜增厚对良、恶性胸腔积液无鉴别诊断意义,胸膜结节或胸膜结节状增厚仅见于恶性胸腔积液[3]。
本文结果与其报道相似。
大量胸腔积液、纵隔移位、肺尖部不开窗多见于恶性组,考虑与恶性胸腔积液量多且未形成包裹有关。
肺内肿块与结节灶多为恶性胸腔积液。
肺内结节影以双肺多发者多见,见于肺癌或其他系统的肿瘤的转移。
肝内多发的低密度灶提示转移,但须除外肝囊肿、肝多发性血管瘤等。
包裹性积液多见于结核性胸腔积液病史较长患者;恶性胸腔积液患者包裹性积液少见,可能与其胸腔积液出现快、就诊时间短有关。
本文良性组双侧积液发生率主要为心源性积液。
而其肺内有片状或条索状影者高于恶性组
(P<0.01),可能与炎性反应或纤维化有关,此为鉴别二者有意义的CT征象。
另外,两组淋巴结肿大多见且差异无统计学意义(P>0.05),但淋巴结>1.5 cm者以恶性组多见(P<0.01)。
胸膜结节或胸膜结节状增厚是恶性组患者的特征性表现,可能与肿瘤转移后呈局灶生长有关。
良性组胸膜增厚也不少见,但为均匀性,多<10 mm。
胸腔镜检查所见胸膜改变可解释二者的CT胸膜表现特点:恶性
组胸膜腔转移为局限性斑块结节或灰白色结节样肿物;良性组胸膜弥漫性充血、水肿,有粟粒样乳白色结节或干酪样斑块,常有纤维条索粘连带。
因此,恶性胸腹积液的胸膜肥厚多呈结节性或丘状,而良性胸腔积液多为均匀性。
综上所述,CT对良性和恶性胸腔积液的诊断有重要价值。
结合病史、实验室检查,对怀疑恶性胸腔积液者应多次行胸膜活检,CT定位下对胸膜腔行穿刺具有准确可靠的指导作用,更是诊断胸膜间皮瘤的可靠依据。
抽液可明显减轻患者的临床症状,同时CT对胸腔积液治疗后疗效的观察也有一定的意义[4-5]。
对气管狭窄或堵塞者可行气管镜活检;纵隔淋巴结显著增大者可行支气管镜淋巴结活检;考虑结核性胸腔积液而找不到其他原因者可在2~3次胸膜活检后试验性抗结核治疗;对于双侧积液,多为心源性积液,为漏出液,应结合临床上活动后憋喘,端坐呼吸,心电图及心脏B超的改变,一般给与强心、利尿、扩血管可以在短期内吸收者。
不能确诊但高度怀疑恶性胸腔积液者可行胸腔镜检查。
4 参考文献
[1] Leung AN,Mullor NL,Miller RR.CT in differential diagnosis of diffuse pleural disease[J].AJR Am J Roentgenol,1990,154(3):487.
[2] 肖国文,李铁一.胸腔积液时胸膜增厚CT鉴别诊断[J].中华放射学杂志,1996,30(9):842.
[3] Arenas JJ.Evaluation of CT findings for diagnosis of pleural effusions[J].Eur Radiol,2000,10(4):681.
[4] 张继华,刘明智,韩丹.青石棉所致胸膜间皮瘤CT分析[J].实用放射学杂志,2005,21(6):599.
[5] 袁正,高文军,李惠民,等.良、恶性胸腔积液的CT鉴别诊断[J].临床放射学杂志,2005,24(8):688.。
