2023 CSCO结直肠癌指南更新(全文)
2020CSCO结直肠癌指南

2020CSCO结直肠癌指南结直肠癌是一种常见的恶性肿瘤,严重威胁着人们的健康。
2020CSCO(中国临床肿瘤学会)结直肠癌指南的发布,为结直肠癌的诊断、治疗和管理提供了重要的参考依据。
首先,让我们来了解一下结直肠癌的发病情况。
结直肠癌的发病率在全球范围内呈上升趋势,尤其是在我国,随着人们生活方式的改变、饮食结构的调整以及老龄化进程的加速,其发病率也在逐年增加。
早期结直肠癌往往没有明显的症状,这使得很多患者在确诊时已经处于中晚期,错过了最佳的治疗时机。
因此,定期进行体检和筛查对于早期发现结直肠癌至关重要。
在诊断方面,2020CSCO 结直肠癌指南强调了多种检查方法的综合应用。
结肠镜检查是诊断结直肠癌的金标准,不仅可以直接观察肠道内的病变情况,还可以进行活检以明确病理诊断。
此外,CT、MRI 等影像学检查可以帮助评估肿瘤的大小、位置、侵犯范围以及是否存在转移。
肿瘤标志物如 CEA、CA19-9 等的检测也有助于辅助诊断和监测治疗效果。
治疗是结直肠癌管理的关键环节。
手术治疗仍然是结直肠癌的主要治疗方法,对于早期和局部进展期的患者,手术可以达到根治的效果。
然而,对于中晚期患者,往往需要综合治疗,包括化疗、放疗、靶向治疗和免疫治疗等。
化疗在结直肠癌的治疗中起着重要作用。
常用的化疗药物包括氟尿嘧啶、奥沙利铂、伊立替康等。
化疗方案的选择需要根据患者的具体情况,如肿瘤的分期、病理类型、身体状况等进行个体化制定。
例如,对于晚期结直肠癌患者,常用的化疗方案有 FOLFOX(氟尿嘧啶、奥沙利铂、亚叶酸钙)和 FOLFIRI(氟尿嘧啶、伊立替康、亚叶酸钙)等。
靶向治疗是近年来结直肠癌治疗的重要进展。
针对血管内皮生长因子(VEGF)和表皮生长因子受体(EGFR)等靶点的药物,如贝伐珠单抗、西妥昔单抗等,在提高治疗效果、延长患者生存时间方面发挥了积极作用。
但需要注意的是,靶向药物的使用需要进行相关基因检测,以确定患者是否适合使用。
【衡道丨干货】2021CSCO结直肠癌诊断指南共识
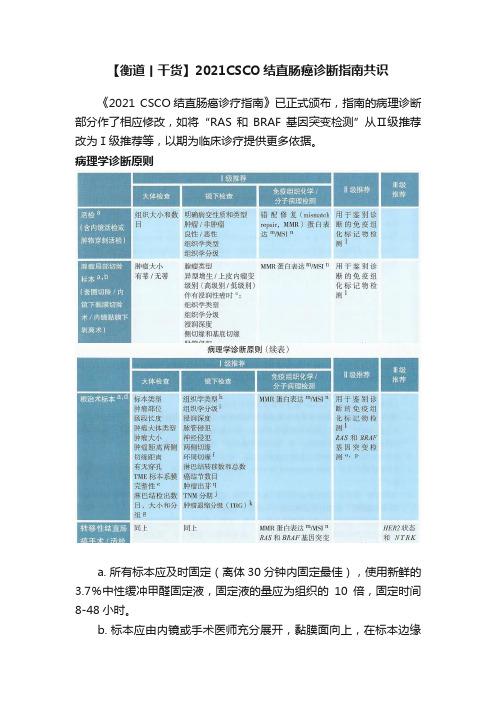
【衡道丨干货】2021CSCO结直肠癌诊断指南共识《2021 CSCO结直肠癌诊疗指南》已正式颁布,指南的病理诊断部分作了相应修改,如将“RAS和BRAF基因突变检测”从Ⅱ级推荐改为Ⅰ级推荐等,以期为临床诊疗提供更多依据。
病理学诊断原则a. 所有标本应及时固定(离体30分钟内固定最佳),使用新鲜的3.7%中性缓冲甲醛固定液,固定液的量应为组织的10倍,固定时间8-48小时。
b. 标本应由内镜或手术医师充分展开,黏膜面向上,在标本边缘用大头针固定于软木板或泡沫板上钉板固定。
应每隔2-3mm垂直于黏膜面切开全部取材。
c. “腺瘤伴浸润性癌”是指腺瘤含有穿透黏膜肌层浸润到黏膜下层的腺癌(pT1)。
“腺瘤伴高级别上皮内瘤变”包括了腺瘤伴重度异型增生、原位癌和黏膜内癌。
“高级别腺癌”、“肿瘤距离切缘小于1mm”、“脉管侵犯”和“高级别肿瘤出芽”为预后不良因素。
d. 根治术标本,通常沿肿瘤对侧剪开肠管后固定,建议钉板固定。
e. 全直肠系膜切除术(total mesorectal excision, TME)的直肠癌标本,系膜完整性评估标准见附表1。
f. “环周切缘”是指没有腹膜覆盖的肠壁“基底”切缘,建议手术医师在环周切缘处涂色或加以标识。
“环周切缘阳性”是指肿瘤距离切缘小于或等于1mm。
g. 淋巴结按淋巴引流方向进行取材并分组(肠旁、中间、中央),未经新辅助治疗的根治术标本,检出淋巴结总数原则上不少于12枚。
若第一次未找到12枚淋巴结,建议复检。
h. 结直肠癌组织学分型参考WHO消化系统肿瘤分类2019版,见附表2。
i. 组织学分级包括传统的4级分法和WHO分类的2级分法,基于腺体形成的程度,见附表3。
j. TNM病理分期(pTNM)采用AJCC/UICC第8版,pTNM前加前缀m、r和y分别代表多发性原发肿瘤、复发性肿瘤和治疗后肿瘤的TNM病理分期。
k. 肿瘤退缩分级(TRG)的病理学评估依据残留肿瘤成分以及纤维化程度进行分析。
中国临床肿瘤学会 (CSCO)结直肠癌诊疗指南2020版

≥1位一级或二级 亲属患大肠癌
Lynch HT, et al. 2013
遗传性结直肠癌指南总体框架
遗传性结直肠癌主要包括:
• Lynch综合症 • FAP (家族性腺瘤性息肉病)
典型的FAP
结直肠内息肉数均在100枚以上,癌变 年龄早,癌变风险几乎为100%
AFAP (轻症FAP)
结直肠癌 患者
息肉 (10-20枚)
关注家族史
(+) 强烈建议
本人定期结肠镜检查 三甲/省级专科医院就诊
体格检查
CHRPE* 颅骨骨瘤
*CHRPE: 眼底视网膜色素上皮细胞肥大
腹腔肿块
• FAP家系受影响者可出现有多种肠外疾病,我国人群的文献报道,肠外疾病以腹腔内硬纤维瘤和骨瘤 最容易被识别且相对较为常见。因此,怀疑FAP时,应特别注意是否有腹腔内硬块和骨瘤。
家组取得一致共识(支持意见
变,主要考虑的因素
≥80%)
是患者的明确获益性
II级 1B类证据:
2A类证据:
• 可及性差或者效价比
专家推荐 基于高水平证据,如严谨的 基于稍低水平证据,如一般质量
低
Meta分析或大型随机对照 的meta分析、小型随机对照研
临床研究结果,专家组取得 究(II期)、设计良好的大型回
虽然缺乏循证医学证 据,但是专家组具有 一致共识的
良好的大型回顾性研究、病 得共识,而且存在较大争议(支
例-对照研究,专家组取得 持意见<60%)
基本一致共识,但有小的争
议(支持意见60%~80%)
结直肠癌的MDT诊治原则
—— MDT基本概念
核心:以病人为中心,以专家组为依托
2020CSCO结直肠癌指南

2020CSCO结直肠癌指南结直肠癌是一种常见且严重威胁人类健康的恶性肿瘤。
2020 年,中国临床肿瘤学会(CSCO)发布的结直肠癌指南为临床诊疗提供了重要的指导和依据。
这份指南涵盖了从预防、诊断到治疗的各个环节,对于提高结直肠癌的诊治水平,改善患者的预后具有重要意义。
在预防方面,2020CSCO 结直肠癌指南强调了健康生活方式的重要性。
均衡的饮食、适量的运动、戒烟限酒以及控制体重等措施都有助于降低结直肠癌的发病风险。
尤其是增加膳食纤维的摄入,减少红肉和加工肉类的食用,对预防结直肠癌有着积极的作用。
此外,定期进行结肠镜检查是早期发现结直肠癌及癌前病变的有效手段。
对于高危人群,如家族中有结直肠癌患者、患有溃疡性结肠炎等炎症性肠病的人群,指南建议更频繁地进行筛查。
诊断是结直肠癌治疗的关键第一步。
CSCO 指南推荐了多种诊断方法,包括结肠镜检查、病理活检、影像学检查(如 CT、MRI 等)以及肿瘤标志物检测。
结肠镜检查不仅可以直接观察肠道内的病变情况,还能获取组织样本进行病理诊断,明确肿瘤的性质和类型。
影像学检查则有助于评估肿瘤的大小、位置、浸润深度以及是否有转移等情况,为后续的治疗方案制定提供重要依据。
肿瘤标志物如 CEA、CA19-9 等的检测虽然不能单独用于诊断结直肠癌,但在监测治疗效果和病情复发方面具有一定的价值。
治疗是 2020CSCO 结直肠癌指南的核心内容。
根据肿瘤的分期和患者的身体状况,治疗方案有所不同。
对于早期结直肠癌,手术切除往往是首选的治疗方法,并且可以达到较好的治疗效果。
而对于中晚期结直肠癌,通常需要采用综合治疗的手段,包括手术、化疗、放疗、靶向治疗以及免疫治疗等。
化疗在结直肠癌的治疗中占有重要地位。
常用的化疗药物包括氟尿嘧啶、奥沙利铂、伊立替康等。
化疗方案的选择需要根据患者的具体情况进行个体化制定。
例如,对于转移性结直肠癌,FOLFOX 或FOLFIRI 方案是常用的一线化疗方案。
22CSCO晚期结直肠癌指南更新

22CSCO晚期结直肠癌指南更新导语:结直肠癌是一种常见的消化系统恶性肿瘤,晚期结直肠癌的治疗是一个复杂而挑战性的问题。
为了提供更好的治疗方案和指导,中国临床肿瘤学会(CSCO)每年都会更新晚期结直肠癌的治疗指南,本文将对22年CSCO晚期结直肠癌指南进行详细介绍。
一、诊断与分期1.诊断:根据症状、体格检查、实验室检查和影像学检查等综合评估,结合组织病理学检查确定诊断。
2.分期:根据国际TNM分期系统,结合多学科团队讨论确定患者的分期,以指导后续治疗方案的选择。
二、治疗原则1.多学科综合治疗:建议结直肠癌患者由多学科团队进行综合治疗,包括外科手术、放疗、化疗、靶向治疗等,个体化治疗方案应根据患者的病理、生物学特征和全身情况进行选择。
2.术前评估:对可接受手术的患者,应提前进行结直肠癌的术前评估,包括相关检查、全身评估、手术方式选择等。
3.根治性手术:对于可行的患者,建议进行根治性手术,手术范围包括原发肿瘤切除、淋巴结清扫和肝脏转移灶切除等。
4.化疗与靶向治疗:对于有手术禁忌或晚期无法手术的患者,建议采用化疗和/或靶向治疗,以控制肿瘤进展和缓解症状。
5.放疗:放疗可以作为根治性治疗的一部分,或者作为姑息性治疗的手段进行症状控制。
三、化疗方案1.常规化疗方案:根据患者的病情、全身情况和耐药性等因素选择化疗方案,常用的方案包括FOLFOX、FOLFIRI、XELOX等。
2.靶向治疗:对KRAS野生型的患者,结合化疗可以选择抗EGFR靶向药物,如西妥昔单抗和曲妥珠单抗等。
四、转移灶的治疗1.肝脏转移:对于局限性肝脏转移的患者,可考虑手术切除、射频消融、肝动脉化疗栓塞或靶向药物治疗等进行治疗。
2.肺转移:对于可切除的肺转移灶,可考虑手术切除,对于无法手术的患者,可选择放疗、化疗或靶向药物治疗等。
3.骨转移:针对晚期结直肠癌引起的骨转移,可使用放疗、靶向药物或放射性药物进行治疗。
结语:22年CSCO晚期结直肠癌指南更新了诊断与分期、治疗原则、化疗方案以及转移灶的治疗等内容,为医生提供了更准确、全面的治疗指导,有助于提高晚期结直肠癌患者的治疗效果和生存率。
CSCO结直肠癌诊疗指南(2019word版)

CSCO诊疗指南证据类别注释:A.结直肠癌的诊治应重视多学科团队(multidisciplinary team,MDT)的作用,推荐有条件的单位将尽可能多的结直肠癌患者,尤其是转移性结直肠癌患者的诊疗纳入MDT的管理。
B.MDT的实施过程中由多个学科的专家共同分析患者的临床表现、影像、病理和分子生物学资料,对患者的一般状况、疾病的诊断、分期/侵犯范围、发展趋向和预后作出全面的评估,并根据当前的国内外治疗规范/指南或循证医学依据,结合现有的治疗手段,为患者制定最适合的整体治疗策略。
C.MDT 原则应该贯穿每一位患者的治疗全程。
D.MDT 团队应根据治疗过程中患者机体状况的变化、肿瘤的反应而适时调整治疗方案,以期最大幅度地延长患者的生存期、提高治愈率和改善生活质量。
影像学诊断的更多具体内容详见“影像学检查附录”A.患者存在临床显性肠梗阻,鉴于结肠镜检查前肠道准备会加剧梗阻或造成穿孔,原则上禁止行结肠镜检查。
临床疑似或诊断肠梗阻患者不建议钡剂灌肠检查。
B.患者不具备条件,或拒绝全结肠镜检查,或结肠镜不能检查全部结肠,建议清洁肠道后腹部/盆腔增强CT行结肠检查。
C.鉴于颈胸部淋巴结等诊断与鉴别诊断需要,推荐增强胸部CT;强调高空间分辨率重建图像诊断和鉴别诊断结肠癌肺转移瘤。
D.患者存在静脉造影的禁忌证,建议腹/盆腔增强MRI 加非增强胸部CT。
E.CT不能确诊肝转移瘤时,或肝转移瘤存在手术切除机会时,建议行腹部MRI,且包含T2 加权,DWI 加权以及多期T1 加权增强成像序列,用于确定肝转移瘤数目、大小及分布;有条件者可行肝脏细胞特异性造影剂增强MRI,该方法有助于检出1cm 以下病灶。
F.有条件者可行肝脏超声造影或术中超声造影,进一步明确诊断肝脏转移瘤。
G.临床怀疑转移但其他影像检查无法确诊、或重大治疗决策前,PET/CT可用于发现可能存在的转移灶,从而避免过度治疗;但不推荐PET/CT 作为结肠癌诊断的常规检查。
2020CSCO结直肠癌指南

≥1位一级或二级 亲属患大肠癌
Lynch HT, et al. 2013
遗传性结直肠癌指南总体框架
遗传性结直肠癌主要包括:
• Lynch综合症 • FAP (家族性腺瘤性息肉病)
n 典型的FAP
结直肠内息肉数均在100枚以上,癌变 年龄早,癌变风险几乎为100%
n AFAP (轻症FAP)
基本一致共识,但有小的争 顾性研究、病例-对照研究,专
议(支持意见60%~80%) 家组取得一致共识(支持意见
≥80%)
III级 2B类证据:
3类证据:
• 正在探索的诊治手段,
专家推荐 基于稍低水平证据,如一般 基于低水平证据,如样本数量不
质量的meta分析、小型随 大的非对照的单臂临床研究、病
虽然缺乏循证医学证 据,但是专家组具有
息肉数相对较少,癌变年龄相对较大
n MAP (MUTYH相关息肉病)
临床表现与AFAP相似
• PJ综合症(黑斑息肉综合症)
指南总体框架
启动筛检的一般原则
Lynch筛检 I级专家推荐 II级专家推荐 III级专家推荐
FAP筛检 I级专家推荐 II级专家推荐 III级专家推荐
PJ筛检 I级专家推荐 II级专家推荐 III级专家推荐
• MDT原则应该贯穿每一位患者的治疗全程
• MDT团队应根据治疗过程中患者机体状况的变化、肿瘤的 反应而适时调整治疗方案,以期最大幅度地延长患者的生 存期、提高治愈率和改善生活质量
结直肠癌的筛查及遗传学
• 无症状健康人群的结直肠癌筛查
p 见指南第2.1节
• 遗传性结直肠癌筛检和基因诊断原则
p 见指南第5节
每年参加结直肠癌筛查 (FIT 每年1次)
2020CSCO结直肠癌诊疗指南解读-非转移性结直肠癌的治疗

ESD
毛状腺瘤
注:
EMR= endoscopic mucosal resection,内镜下粘膜切除术; ESD= endoscopic submucosal dissection,内镜下粘膜下切除术; PEMR= Piecemeal endoscopic mucosal resection,分步内镜下黏膜切除术
可切除的非转移性结肠癌的治疗
• 内镜治疗策略 • 息肉镜下切除术后处理策略 • 手术治疗策略 • 辅助化疗及常用方案
根治性手术切除方式
全结肠系膜切除加区域淋巴结清扫
结肠切除加区域淋巴结清扫,获得更好的切除效果
West NP et. [J]Journal of Clinical Oncology 2010
– 规范化治疗策略
•结肠癌 •直肠癌
– 规范化随访策略
结直肠癌诊断思路与原则
CRC患者
定性 (病理)
分期 (影像)
原发灶评估 (T 和 N)
转移情况评估 (M)
临床考量:用什么手段/方法?关注什么内容?
CSCO结直肠癌诊疗指南
CRC的规范化诊断 :术前诊断
• 分期诊断:
– 目标:尽可能精确地知道疾病的程度 – 手段:影像学检查 – 内容:T、N、M分期
– 结肠癌:主要目的是判断是否属于可根治性切除疾病
• T分期: – 主要甄别是否为T4b(侵犯周围脏器或结构) – 推荐检查:增强CT
• N分期: – 甄别是否存在无法切除的区域肿大LN,或区域外转移LN(M)? – 推荐检查:增强CT
• M分期: – 排除远处转移:肝、肺、腹盆腔等 – 推荐检查:胸腹部盆腔增强CT – 临床常见问题:胸片、肝BUS!!!
可切除的非转移性结肠癌的治疗
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
2023 CSCO结直肠癌指南更新(全文)
2023 CSCO结直肠癌指南更新要点——影像诊断
结直肠癌肝脏转移瘤-影像诊断
1. 结直肠癌诊断方法中,“肝脏细胞特异性造影剂增强肝脏MRI”名词更新。
直肠癌的诊断
2. 结直肠癌TNM分期更新。
下段直肠癌的T4a/b分期统一。
直肠癌的T分期
增加【注释c】,直肠癌cT4a 期:直肠癌侵犯脏层腹膜而未侵犯MRF,诊断为T4aMRF-;直肠癌侵犯脏层腹膜且在无脏层腹膜覆盖的区域同时侵犯MRF,诊断为T4a 伴MRF+。
增加【注释d】,直肠癌cT4b 期:直肠癌侵犯盆腔脏器及结构,包括盆腔脏器(输尿管膀胱尿道、前列腺精囊腺、子宫宫颈阴道卵巢、小肠及结肠等)、直接侵犯而非血行转移盆腔骨骼、盆底肌肉(坐骨尾骨肌、梨状肌、闭孔肌、肛提肌、耻骨直肠肌、外括约肌等)、盆底神经、骶棘或骶结节韧带、直肠系膜外血管、脂肪等结构。
3. 直肠癌N分期更新,增加侧方淋巴结概念,引入TD概念,定义MRF。
直肠癌的N分期
增加【注释e】,直肠癌cN分期:临床诊断的淋巴结转移依据,包括短径≥5mm,形态不规则、边界不清楚、信号/回声不均匀;区域淋巴结包括直肠系膜、乙状结肠系膜远端、直肠上动静脉旁、闭孔、髂内淋巴结,报告为cN 分期;非区域淋巴结包括髂外淋巴结、髂总淋巴
结及腹股沟淋巴结,报告为cM分期;如为直肠癌向下侵犯肛管达齿线(耻骨直肠肌)以下,腹股沟淋巴结考虑为区域淋巴结,报告为cN 分期;推荐放射科医师标注淋巴结位置。
增加【注释f】,侧方淋巴结:下段直肠癌或cT3-4可等可被考虑为侧方淋巴结转移的高风险因素;新辅助治疗后,侧方淋巴结显著缩小或消失,则肿瘤残留概率低。
增加【注释g】,癌结节( tumor deposit,TD ):有研究提出TD 影像诊断依据可包括形态不规则、棘状突、信号或回声不均匀位于血管走行区域、与直肠癌原发灶无直接连接。
TD 与直肠癌患者生存预后存在关联性,需密切关注但是TD 与完全被肿瘤侵犯的淋巴结存在影像学鉴别诊断困难。
增加【注释h】,MRF:直肠癌原发灶、直肠系膜内转移性淋巴结及EMVI仅与MRF 距离≤1mm,但未见侵犯脏层腹膜,诊断为T3MRF+;直肠癌原发灶侵犯MRF以外结构,诊断为T4b;在影像学能够明确诊断前述TD的前提下TD与MRF间距≤1mm 时,诊断为MRF+。
4. 增加【附录2.2.3-1 】“直肠癌下缘位置标定”:肿瘤下缘与外括约肌下缘连线及耻骨直肠肌下缘折线距离;肿瘤所处象限(顺钟向点数) 。
附录2.2.3-1 直肠-肛管癌影像诊断内容
新增【注释a】,至今尚无统一的直肠定义,各专业可根据临床目的采用不同定义。
例如,根据2018年NCCN 指南第二版直肠定义,MRI 正中矢状位骶骨岬与耻骨联合上缘连线以下为直肠。
新增【注释b】,直肠癌位置与风险度分层、治疗决策和手术方式密切相关;鉴于与病理环周切缘的密切关联性,推荐放射科医师标注直肠癌与耻骨直肠肌间距离和累及象限,特别是前1/4象限(顺钟位10点-2点)。
5. MRF & anal:安全手术切面。
MRF & anal:安全手术切面
安全手术切除平面:手术前需高分辨率MRI扫描确定直肠癌或癌组织所累及的解剖层面,包括MRF、内括约肌、内外括约肌间隙、外括约肌、耻骨直肠肌及肛提肌;推荐影像科医师于影像可见的MRF 区域标注MRF+/-;推荐放射科医师根据平行于肛管的冠状位,判断并标注下段直肠癌或肛管癌所累及解剖层次,如累及内括约肌、内外括约肌间隙、外括约肌、耻骨直肠肌或肛提肌记录为anal+。
6. 新增“直肠癌新辅助疗效评价标准”。
新增【附录2.2.3-3】评价直肠癌-肛管癌放化疗效果的影像诊断内容:
附录2.2.3-3 评价直肠癌-肛管癌放化疗效果的影像诊断内容
新增【附录2.2.3-4】直肠癌新辅助放化疗效果的MR影像评价标准:此项工作需要临床研究证据进一步证实。
轴位小FOV高分辨T2WI非抑脂序列为评价TRG的主要序列。
信号定义:肿瘤高于直肠肌层但低于黏膜下层的中等信号;黏液为高于黏膜下层的极高信号;纤维为与肌肉相似的低信号或更低信号。
根据病理Mandard诊断标准得出直肠癌TRG的MRI诊断标准:
1) mrTRG1:无残余肿瘤。
2) mrTRG2:大量纤维成分,少量残余肿瘤。
3) mrTRG3:纤维/黏液成分与残余肿瘤各约占50%。
4) mrTRG4:少量纤维/黏液成分,大部分为残余肿瘤。
5) mrTRG5:肿瘤未见明确变化。
新增【附录2.2.3-4】推荐直肠癌或肛管癌结构化报告所包含的内容和结论:
1) 化疗前报告内容:肿瘤下缘与外括约肌下缘连线及耻骨直肠肌下缘折线距离、肿瘤所处象限;肿瘤浸润深度及与周围结构及脏器的相对关系;区域淋巴结位置、大小及数目;EMVI评分;MRF+/-或anal+/-;侧方淋巴结大小及数目;非区域淋巴结位置、大小及数目;肝转移、腹腔种植转移、肺转移等远处转移状况;相关血管及肠管解剖变异等。
2) 放化疗前报告结论:直肠癌cT 分期;cN 分期;EMVI+/-;MRF+/-;anal+/-;侧方淋巴结+/-;cM分期(需报告非区域淋巴结转移)。
3) 放化疗后报告内容:治疗后残存肿瘤下缘与外括约肌下缘连线及耻骨直肠肌下缘折线距离、所处象限;浸润深度及与周围结构及器官的
相对关系;区域淋巴结转移位置、大小及数目变化;EMVI 评分;MRF+/-或anal+/-持续阳性/阳性退缩为阴性;侧方淋巴结位置、大小及数目变化;非区域淋巴结转移位置、大小及数目变化;肝转移、腹腔种植转移、肺转移等远处转移状况;相关血管及肠管解剖变异等。
4) 放化疗后报告结论:直肠癌ymrcT 分期;ymrcN 分期;ymrEMVI、ymrMRF、ymranal、以及侧方淋巴结持续阳性/阳性退缩为阴性;ymrcM 分期(需报告非区域淋巴结变化)。
2023 CSCO结直肠癌指南更新要点——内科治疗
转移性结直肠癌诊疗策略
1. MSI-H/dMMR患者姑息治疗中“双免”推荐:
姑息一线治疗中,针对MSI-H/dMMR患者,新增“纳武利尤单抗+伊匹木单抗(III级推荐);
姑息治疗组一线方案
姑息二线及三线治疗中,针对MSI-H/dMMR、且未使用过免疫检查点抑制剂的患者,新增“纳武利尤单抗+伊匹木单抗”(II级推荐)。
姑息治疗组二线方案
姑息治疗组三线方案
2. 明确结直肠癌中优先推荐的PD-1/PD-L1种类:
帕博利珠单抗、纳武利尤单抗±伊匹木单抗、恩沃利单抗、替雷利珠单抗、斯鲁利单抗。
3. 姑息一线、三线新增“TAS-102联合贝伐珠单抗”推荐:
姑息一线治疗中,针对不适合强烈治疗(MSS或MSI-L/pMMR,不限RAS和BRAF状态)患者,新增“曲氟尿苷替匹嘧啶+贝伐珠单抗”(III级推荐);
姑息治疗组一线方案(续表)
姑息三线治疗中,针对已接受过奥沙利铂和伊立替康治疗(MSS或MSI-L/pMMR,不限RAS和BRAF状态)患者,将“曲氟尿苷替匹嘧啶+贝伐珠单抗”从III级推荐提升至II级推荐。
姑息治疗组三线方案
姑息治疗组三线方案(续表)
2023 CSCO结直肠癌指南更新要点——外科治疗
1. 基于MMR/MSI状态制定M0结直肠癌术前新辅助治疗策略:cT4bM0 dMMR/MSI-H结肠癌患者,新增“PD-1单抗±CTLA-4单抗新辅助治疗”(II级推荐);
MSI-H直肠癌,新辅助IO推荐:
cT1-2N0直肠癌的治疗原则
pMMR/MSS或者MMR/MS状态不明的患者治疗
pMMR/MSS或者MMR/MS状态不明的患者治疗(续表)
对于dMMR/MSI-H患者,特别是保留肛门括约肌有困难或者T4b无法取得R0切除的患者,可考虑新辅助免疫治疗后再行MDT评估手术
时机和手术方案。
关于新辅助免疫治疗的具体药物选择可参考MSKCC 局部进展期直肠癌免疫治疗临床研究(多塔利单抗),考虑到药物的可及性,亦可考虑应用其他同类药物或者参加临床试验。
【注释i】对于pMMR LARC,多个小样本研究显示术前新辅助治疗中联合IO可提高pCR,建议患者参加临床研究或MDT讨论后决策。
2. ctDNA检测MRD在结肠癌术后辅助化疗决策的价值:
病理诊断原则中,增加【注释s】,描述ctDNA检测MRD的价值,重点介绍技术方法优缺点。
II期结肠癌术后辅助化疗中,增加【注释i】:近期公布的DYNAMIC 研究表明,基于ctDNA 检测的微小残留病灶(MRD)状态可能会改变部分II期结肠癌的术后辅助化疗策略:仅干预MRD阳性者而阴性者单纯观察,并未带来明显的生存差异。
