常见内分泌实验
内分泌实验1
GnRH兴奋试验:将GnRH(戈那瑞林2.5ug/kg,最多不超过100ug)溶于生理盐水5ml内,静脉推注。
注前(0min)及注后30min、60min、90min、120min采血测定LH、FSH值。
试验结果:①正常反应,LH较基值升高3-5倍,FSH较基值升高2-3倍,出现在注后30分钟左右;②活跃反应,LH值上升超过基值4位以上;③延迟反应,高峰出现在注药后60-9 0分钟;④无反应或低弱反应,注GnRH后LH值没有变动,或LH值上升未达基值2倍。
临床意义:①下丘脑功能不全,FSH、LH基值低,GnRH兴奋试验呈正常反应;②垂体功能不全,FSH、LH基低,GnRH兴奋试验呈无反应或低弱反应,见于手术或放射破坏垂体组织和席汉综合征;③卵巢功能不全,FSH、LH基值高,GnRH兴奋试验呈活跃反应;④多囊卵巢综合征,FSH基值正常或偏低,LH基值则较高,GnRH兴奋试验LH呈活跃反应,而FSH呈正常反应.
生长激素兴奋试验
美多巴(10mg/kg)+溴吡斯的明(1mg/kg)的生长激素兴奋试验。
服药前(0min)及服药后30min、60min、90min、120min采血测定GH值。
正常儿童GH升高大于10ug/L,小于5ug/L为完全性生长激素缺乏。
卧立位试验
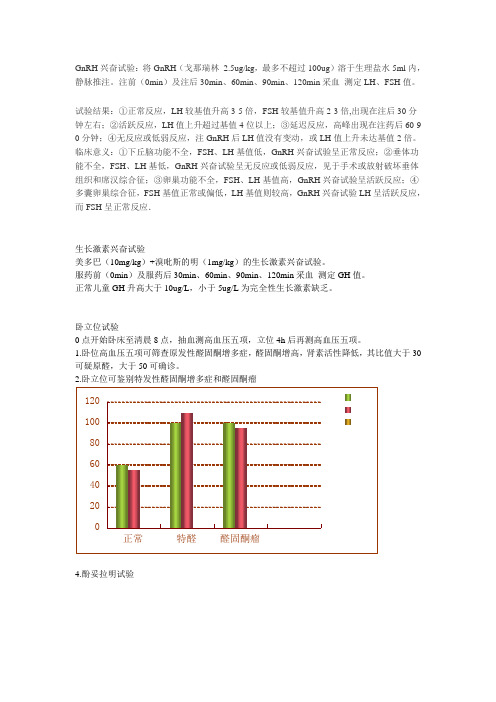
0点开始卧床至清晨8点,抽血测高血压五项,立位4h后再测高血压五项。
1.卧位高血压五项可筛查原发性醛固酮增多症,醛固酮增高,肾素活性降低,其比值大于30可疑原醛,大于50可确诊。
2.卧立位可鉴别特发性醛固酮增多症和醛固酮瘤
4.酚妥拉明试验。
常用内分泌功能试验

常用内分泌功能试验内分泌功能试验是通过检测和评估患者体内的内分泌激素水平来诊断和监测内分泌系统疾病的影响力工具。
内分泌系统是人体的一个重要调节系统,它通过分泌激素来调节和控制几乎所有的器官和组织。
以下是一些常用的内分泌功能试验:1.甲状腺功能试验:包括测量血清促甲状腺激素释放激素(TRH),血清甲状腺激素(T3和T4)和促甲状腺激素(TSH)的水平。
这些测试可以帮助诊断甲状腺功能亢进或功能低下。
2. 肾上腺功能试验:包括测量24小时尿液中的自由皮质醇(Cortisol)水平和血浆醒脑皮质激素(ACTH)水平。
这些测试可以帮助诊断肾上腺皮质功能低下或增加。
3.生长激素刺激试验:通过给予患者其中一种药物或滴注其中一种激素来刺激生长激素的分泌,并测量血浆生长激素水平的变化。
这个试验可以帮助评估生长激素分泌功能是否正常。
4.雌激素和孕激素试验:这些试验包括测量血清雌激素和孕激素的水平,可以用于评估女性生殖系统的功能和诊断性别发育异常。
5.泌乳素抑制试验:通过给予患者其中一种药物来抑制泌乳素的分泌,并测量血浆泌乳素水平的变化。
这个试验可以帮助诊断和监测垂体瘤。
6.糖皮质激素试验:包括糖皮质激素抑制试验和糖皮质激素刺激试验。
这些试验可以帮助评估肾上腺皮质功能并诊断库欣综合症或肾上腺皮质功能减退症。
7.胰岛素刺激试验:通过给予患者胰岛素来刺激胰岛素的分泌,并测量血浆葡萄糖水平的变化。
这个试验可以帮助诊断和监测胰岛素抵抗状态和糖尿病。
总之,内分泌功能试验是帮助诊断和监测内分泌系统疾病的重要工具。
这些试验通过测量血清或尿液中的激素水平来评估内分泌腺体的功能和激素的分泌。
通过合理选择和解读这些试验结果,医生能够更好地了解患者的疾病状态,制定适当的治疗方案。
常用内分泌功能试验

常用内分泌功能试验一、下丘脑-垂体功能试验(一)TRH兴奋试验【原理】TRH是下丘脑分泌的三肽激素,它能促进垂体前叶的促甲状腺细胞合成和释放TSH。
TSH→T3、4↑→反馈抑制TSH分泌,阻断TSH对TRH的反应,反之T3、4↓→TSH ↑。
【适应症】估价垂体TSH储备;鉴别原发性或继发性甲减;鉴别继发性甲减是垂体或下丘脑病变;鉴别垂体性侏儒的损害部位;替代T3抑制试验;此外还可用于诊断肢端肥大症及泌乳素瘤。
【方法】TRH 200~500μg(人工合成)+NS 2~4ml快速iv,注射前、后15分、30分、45分、60分、90分抽血测TSH,必要时可延至120分;如为诊断肢端肥大症,测GH;泌乳素瘤测PRL。
【结果解释】正常反应30分高峰,1~3小时降至基础水平。
最高值10~30μu/ml,较基础水平平均升高,男为8μu/ml,女为12μu/ml(约1倍)。
1、原发性甲减基础TSH水平升高,TRH刺激后TSH呈过度反应。
峰值可高达60μu/ml以上。
2、垂体性甲减TSH基础水平不能测得,对TRH刺激几无反应。
3、下丘脑病变所致甲减及垂体性侏儒,TRH呈延迟反应,高峰在45~90分钟。
4、甲亢FT3、FT4升高可阻断TRH对垂体的兴奋作用,所以TRH无反应。
较T3抑制试验方便、安全、可靠,特别适用于有心血管疾患甲亢患者的诊断。
5、TRH亦能使PRL、GH释放。
①肢端肥大症患者在注射TRH后,血GH增高大于基础值的50%,增高绝对值>10ng/ml 。
正常人无反应。
②泌乳素瘤患者,血PRL基础值高,注射TRH后,PRL反应低于2倍,呈相对自主性高分泌状态。
正常人注射TRH后,血PRL分泌明显升高,男性增高值为基础值的6倍以上,女性增高值为基础值的8倍以上。
【注意事项】可有短暂不适感:10%感觉有一种味道,75%有尿意,50%有恶心。
某些药物如糖皮质激素、甲状腺制剂、β受体阻滞剂等可使TSH对TRH的刺激反应降低,应停药一周。
常用的内分泌动态功能试验

常用的内分泌动态功能试验第一节内分泌功能试验的原理在某些情况下,由于激素分泌本身的特点、或疾病的早期、轻症病例等因素,仅仅测定激素的水平很难确定有无激素分泌的异常,需要通过一些干预的方法来判断其功能是否存在异常。
这些方法用于临床后称为内分泌动态功能试验。
内分泌动态功能试验一般分为兴奋试验和抑制试验两类,其主要原理为:1.兴奋试验:⑴使用上一级激素后检测靶腺激素分泌状况或靶腺其他功能,如促甲状腺激素释放激素(TRH)兴奋试验、促肾上腺皮质激素(ACTH)兴奋试验等;⑵通过改变代谢物质的血浓度变化,了解相关内分泌腺体的功能,如胰岛素低血糖兴奋生长激素(GH)试验、高渗盐水试验等;⑶观察生理性促激素分泌的刺激因素对病人激素分泌的作用,如运动试验,检测GH;禁水试验,检测尿比重、尿渗透压和血浆精氨酸加压素(AVP);⑷使用药物扰乱激素内源性调控机制,测定激素轴的反应能力,如甲吡酮试验、氯菧酚胺(克罗米芬)试验;兴奋试验一般用于:①怀疑内分泌功能减退,但激素水平在正常低值,或难以定量时;②鉴别原发性或继发性内分泌功能减退;③白日的激素测定难以说明情况时,如青春早期血浆促性腺激素仅在夜间升高;④帮助诊断一些内分泌功能亢进型疾病,如甲状腺功能亢进时TSH和TRH的反应时减退的;甲状腺C细胞增生或甲状腺髓样癌患者,给予五肽胃泌素或钙后,降钙素分泌增加;⑤诊断潜在的激素受体疾病,如给予甲状旁腺激素(PTH)后,特发性PTH缺乏的甲状旁腺功能减退患者,尿排泄cAMP和磷酸盐是增加的,而假性甲状旁腺功能减退患者则无上述反应。
2.抑制试验:⑴利用激素或激素的衍生物为抑制剂,如地塞米松抑制试验;⑵利用生理性抑制激素分泌的因素为抑制剂,如饥饿试验(可能抑制胰岛素分泌);⑶用药物阻断激素的作用,如立其丁试验。
临床疑有内分泌功能亢进性疾病,但需除外空腹或基础血激素水平的升高是由于应激等其它因素所致时,如口服葡萄糖后血GH水平不被抑制提示有垂体GH 分泌功能自主,其空腹GH水平可能不是受应激等因素的影响。
内分泌常用实验室检查

5.临床意义和分析 ⑴ 糖尿病的分型诊断,一般GAD抗体在1型糖尿病患者中其 检出率高于ICA和IAA,且可维持较长时间,有报告在空腹 血糖最初增高时(达糖尿病诊断标准),GAD抗体阳性率 可达85-90%。 ⑵ 在1型糖尿病的一级亲属中筛查GAD抗体,结合ICA和IAA 检查以及HLA中易感基因检查,可预测1型糖尿病的发生 和发展。
6
采血后应尽早测血糖,不要超过3时,否则血糖会降低。
7
根据WHO糖耐量试验要求,葡萄糖应是75g无水葡萄糖
8
或82.5g含一分子水的葡萄糖。
由于受体内吸收等因素的影响糖耐量试验的结果重复性较差。
10
一、口服葡萄糖糖耐量试验(OGTT)
二、胰岛素释放试验
2.试验方法: ⑴ 采用75克葡萄糖法同糖耐量试验。 ⑵ 采用馒头餐法,空腹采静脉血后,吃2两馒头(100克面粉) 3.正常参考值(化学发光免疫测定法): 空腹胰岛素 6-27 m IU/ L,胰岛素浓度在服糖后(或馒头 餐后)0.5-1小时达高峰,可比空腹胰岛素浓度高数倍至10倍, 3小时后降至接近正常水平。
一、口服葡萄糖糖耐量试验(OGTT)
病人无急性疾病和影响试验的慢性疾病,每天至少摄入
1
碳水化合物150g,3天以上。
2
如已诊断糖尿病,可不作该试验(除非为作胰岛素或C肽释
放试验)。
4
儿童服葡萄糖按每公斤体重1.75g计算,总量不超过75g。
血糖测定采用葡萄糖氧化酶法,血清与血浆血糖无明显差别,
1
RIA不能区别正常人与甲亢病人,
2
IRMA可区别绝大多数甲亢病人和正常人,称为sTSH,
ICMA和TRIFMA为uTSH。
4
多巴胺、皮质醇可显著减少TSH的释放,在使用这些药物时
内分泌常用实验

GnRH/TRH/CRH/GHRH联合兴奋试验原理:1、腺垂体激素接受下丘脑和靶激素的双重调节;2、外源性下丘脑促垂体激素兴奋腺垂体靶细胞,根据其反应程度判断腺垂体的储备功能;3、鉴别下丘脑-垂体病变引起的内分泌腺功能减退症;4、鉴别内分泌腺功能亢进的病因或判断其对药物的反应性;5、评估手术或放疗后的下丘脑-腺垂体功能。
方法:1、试验前抽血测定靶腺激素基础值;2、早上7-8时进行试验,相继静注GnRH 100ug、TRH 200ug、CRH 1.0ug/Kg、GHRH 1.0ug/Kg(均溶于5.0ml生理盐水),30秒内注射完;3、分别在-30、0、15、30、60、90和120min抽血测ACTH、皮质醇、TSH、LH、FSH及GH,必要时加测睾酮、T3、T4和IGF-1等。
临床意义:1、TRH兴奋试验:①正常人与30min出现峰值(10-30mu/L);②Graves病、垂体性加减,TSH无明显升高或无反应;③下丘脑性甲减TSH峰值出现在60min后。
2、GnRH兴奋试验:①青春期前LH细胞的兴奋程度低,FSH增加0.5-2.0倍;②正常成人男性LH增加4.0-10.0倍,FSH增加0.5-2.0倍;③正常成年女性卵泡期LH增加3.0-4.0倍,排卵前期增加3.0-5.0倍,黄体期增加8.0-10.0倍,④正常成年女性FSH增加0.5-2.0倍;与月经周期无关;⑤兴奋反应大程度达不到以上倍数可诊断为垂体LH/FSH储备功能减退。
3、GnRH静滴兴奋试验:①GnRH250μg静滴8h; ②正常人滴注后30-45minLH上升(第一次上升反应),60-90min下降,2-4h内再次上升(第二次上升反应),维持约4h; ③垂体疾病引起的LH/FSH缺乏症无反应,LH/FSH部分缺陷症存在第一次上升反应,但第二次上升反应消失;④下丘脑病变无第一次上升反应,但第二次有反应(延迟反应);⑤垂体惰性者必须进行GnRH延长兴奋试验。
内分泌科相关试验(再整理)

2.采血时间要正确并注明时间。 3.抽血时应减少对病人的刺激,尽量做到一针见血,以免影响测定结果。 4.抽零点血时病人应处在睡眠状态,若睡眠欠佳,应延迟试验。 方法(2) 皮质醇节律及过夜大剂量地塞米松抑制试验 目的:病因鉴别 方法:对照日(8am,0am)查血皮质醇 0am 抽血后 服地塞米松 8mg 8am 查血皮质醇 结果分析:同大剂量地塞米松抑制试验服 药 后 ,血 、尿 皮 质 醇 值 降 至 对 照 值的 50%以下为有反应。 垂体性库欣病为可被抑制,抑 制 率 多 能 达 到 >50% 。 肾上腺皮质腺瘤及异位 ACTH 综合征多不被抑制 注意点:同过夜小剂量 方法(3) 小剂量地塞米松抑制试验: 目的:用于皮质醇增多症的初筛
内分泌科相关试验(再整理) 口服葡萄糖耐量试验 目的: 通过测定血糖浓度变化,间接了解胰岛β细胞的储备功能,推测胰岛分泌功 能。 操作方法: 1.试验前三天,每天进食碳水化合物不少于 150g,并且有正常的体力活动。 2.试验开始前禁食 10~16 小时,但可以饮水。 3.空腹抽血 2ml 置干燥血清管后,将 82.5g 葡萄糖(儿童按 1.75g/kg 体重, 总量不超过 75g), 溶于 300ml 水中 5 分钟内一次服完. 4.服糖水后 30min,60min,120min,及 180min 分别取 2ml 血标本置试管中,需 在试管上标明取血时间。 结果判断: 空腹血糖≥7.0mmol/L, 餐后 2h 血糖≥11.1mmol/L, 诊断为糖尿病 空腹血糖<7.0mmol/L 及 7.8mmol/L≤餐后 2h 血糖<11.1mmol/L 为糖耐量低减。 注意事项 1.整个过程需禁食,禁止吸烟,禁止喝茶及其他饮料,避免剧烈运动。 2.葡萄糖粉应完全溶解,全部服下,如遇呕吐,量不足均应改期实验。 3. 如需延长试验,则服糖后 240min, 300min 加抽血糖, 为 5hOGTT 试验, 其余均相同。 4.血标本应立即进行血糖测定,以免影响血糖结果。 5. 试验期间应避免精神刺激,心肌梗塞,脑卒中,感染,外伤,手术等应激状 态下不能做至少 2 周。 6.试验前应停用影响 OGTT 的药物如避孕药,利尿剂,β-肾上腺能受体阻 滞剂,苯妥英钠,烟酸 3-7 天。服用糖皮质激素者不做 OGTT。
常用内分泌动态功能试验

常用内分泌动态功能试验 下丘脑-垂体功能试验一、GRH-GH 系统检查(一)GH 基础值测定的注意点1.GH 呈脉冲式分泌,受饮食、运动、应激等因素影响。
因此GH 分泌的动态变化需要做GH 分泌的抑制或兴奋试验。
(二)胰岛素低血糖-GH 刺激试验1.1.方法:方法:方法:RI0.1-0.3U/kg RI0.1-0.3U/kg 加入2ml 生理盐水中一次静脉注射,试验前后3030,,6060,,90min 采血测GH GH、血糖,血糖、血糖,血糖低于2.78mmol/L 或比原来值降低1/2以上为有效刺激。
以上为有效刺激。
2.2.结果判断:当血糖低于结果判断:当血糖低于2.78mmol/L 或比原来值降低1/2以上时,以上时,GH GH 明显上升。
垂体性侏儒、垂体前叶功能减退者反应低下或无反应,甲减、甲亢大量皮质激素的应用均可引起反应减退,体质性矮小症、性发育障碍者反应正常。
正常。
3.GH 分泌不足的判断:刺激后GH 峰值10ug/L 以上时为正常,小于5ug/L 为反应低下,为反应低下,5-10ug/L 5-10ug/L 为临界型反应(部分GH 缺乏)。
服a 甲基多巴、肥胖、甲状腺功能减退、腺垂体功能减退、下丘脑功能减退:反应低下或无反应。
应。
3.3.副作用:胰岛素注射后副作用:胰岛素注射后20-30min 出现低血糖、出汗、意识障碍,有时心律不齐。
低血糖症状60min 左右自然消失,如病情不严重,严密观察,继续进行试验,如出现昏睡或痉挛等危险情况,中止试验,立即注射50%50%葡萄葡萄糖。
高龄、冠心病、癫痫及低血钾等患者禁用。
糖。
高龄、冠心病、癫痫及低血钾等患者禁用。
(三)L-Dopa-GH 刺激试验 1.1.方法:左旋多巴方法:左旋多巴0.5mg 口服,体重15Kg 以下者125mg 125mg,,15-30Kg 者0.25mg 0.25mg。
用药前后。
用药前后3030,,6060,,9090,,120min 采血测Gh 值。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
常用内分泌试验高渗盐水试验肾脏磷清除率及肾小管重吸收试验禁饮-加压素试验钙负荷试验(Howard试验)酚妥拉明试验快速钙滴注抑制试验24小时尿儿茶酚胺或VMA测定低磷试验皮质激素水试验低钙试验ACTH兴奋试验空腹钙排泄标准小剂量地塞米松抑制试验低钠试验小剂量地塞米松过夜抑制试验安体舒通试验标准大剂量地塞米松抑制试验大剂量地塞米松过夜抑制试验葡萄糖耐量试验胰岛素释放试验立卧位水试验T3抑制试验甲状腺131I摄取率测定过氯酸盐排泌试验TRH兴奋试验LHRH兴奋试验胰岛素(低血糖)兴奋生长激素试验葡萄糖抑制生长激素试验胃复安兴奋泌乳素试验高钠试验立卧位加速尿醛固酮激发试验禁饮-加压素试验[原理]:正常人在禁饮足够的时间后,血浆渗透压升高,兴奋ADH的分泌,于是尿渗透压升高,且高于血浆渗透后,在尿渗透压达到平顶高峰时,注射加压素,尿渗透压不能进一步提高。
尿崩症由于缺乏抗利尿激素,在禁饮后,尿渗透压仍明显低于血浆渗透压,注射加压素后,尿渗透压明显升高。
[方法]:1、轻度多尿者,于试验前餐6小时后禁饮,多尿严重者可试验日清晨起禁饮;2、试验由可在晚夜间进行,每小时收尿一次,测尿量及渗透压或尿比重、血压、体重,待尿渗透压或尿比重逐步升高,达到平顶状态时,即连续2次尿渗透压的差别(升高)不到30sm/kgH20时,抽血测血渗透压;3、时皮下注射加压素5u,注后60分钟收尿,测尿比重;4、试验前、注射加压素前、试验结束时测血电解质。
[临床意义]:1、正常人禁饮8小时后尿量明显减少,尿比重超过1.020,不出现脱水症状,在注射加压素后,尿渗透压不能较禁饮后再升高,往往还稍降低,仅少数人可稍有增高,增高程度不超过5%;2、完全性尿崩症病人在禁饮后尿渗透压不能显著升高,仍明显低于血浆渗透压,尿比重仍小于1.010,部分患者有脱水症状,在注射加压素后,尿渗透压升高,且超过血浆渗透压;3、部分性尿崩症病人在禁饮后,尿渗透压能够升高,可超过血浆渗透压,尿比重轻度升高(上升可达10%),注射加压素后,尿渗透压可进一步升高;4、大部分精神性烦渴者的试验结果接近正常人,少数久病者有类似尿崩症反应(因ADH 长期受抑制);5、肾性尿崩症病人在禁水后尿液不能浓缩,注射加压素后仍无反应。
[注意事项]:1、禁饮后为使尿渗透压上升到平顶状态,对无多尿的患者需禁饮16-18小时,多尿患者禁饮4-18小时;2、此方法对禁饮时间不作统一规定,而是一直持续到尿渗透压达到稳定的平顶状态;3、禁饮过程中,应严密观察血压、体重,以免发生严重脱水;4、停止试验指标:血压下降或体重下降达3---5%、出现神志改变、有严重脱水的症状体征;5、怀疑肾上腺皮质功能不全、糖尿病未控制、高血钙、低血钾、肾功能异常、心绞痛、冠心病、严重高血压者不宜进行本试验;6、长期精神性多饮者,大量饮水时间过久,ADH受抑制状态一时难以恢复,禁水试验结果可类似部分性尿崩症,此时结合初始血渗透压低、不曾有脱水史,应动员病人限水2—4周后重复本试验。
[备注]:可用以下观察记录表:时间体重血压尿量尿比重电解质酚妥拉明Regitine试验[原理]:Regitine为一种B-受体阻滞剂,能阻滞肾上腺素及去甲肾上腺素的加压作用。
嗜铬细胞瘤所致的高血压是由于分泌过多的肾上腺素及去甲肾上腺素所致。
故当嗜铬的高血压发作期,注射Regitine后,视血压下降情况,可与其它原因所致的高血压鉴别。
[方法]:1、试验前一周不用任何降压药;2、试验前48小时停用镇静剂或麻醉剂;3、试验前0.5-1小时患者应卧床休息,周围环境应安静;4、静脉缓慢滴注5-10%GS,以保持通道,然后每分钟测血压一次,直至血压平稳,当血压持续在170/110mmHg以上时,方能进行试验,记录所测血压即基础血压;5、先用Regitine 0.5mg静注,观察血压下降情况,如无严重低血压,不让患者察觉,从输液管中快速注入Regifine 5mg;6、注入后每30分钟测血压一次,3分钟后每分钟测血压一次,共10分钟,记录血压及脉搏。
[临床意义]:1、正常人注射后,收缩压较基础压下降35mmHg以内,舒张压下降在25mmHg以内;2、嗜铬细胞瘤:血压持续在170/110mmHg以上者注射后,血压下降超过35/25mmHg,且可持续3-5分钟,一般在注射后2---4分钟血压下降最明显;3、如血压稍降低或反而稍升高,多为其他原因引起高血压;4、少数呈假阴性反应,多由于肾脏继发血管病变而使血压固定升高。
[注意事项]:1、本试验宜于血压大于170/110mmHg者;2、试验前必须准备好升压药及扩容药;3、试验前1周避免使用降压药或缩血管药,试验前48小时停用所有药物;4、为避免静脉穿刺引起的应激反应,应先建立静脉通道,静滴生理盐水,受试者卧床休息至少30分钟;5、肾功能不全者禁用。
24小时尿儿茶酚胺或VMA测定[方法]:测24小时尿中儿茶酚胺或VMA含量,如血压间歇性升高可予分段留尿:发作后3小时,8小时及24小时分别记尿量、留取标本(即以发作时为0点排空膀胱,0—3小时、0—8小时、0—24小时分别记尿量、留取标本)。
[临床意义]:1、嗜铬细胞瘤患者在发作期尿儿茶酚胺或VMA明显升高,在非发作期,正常或轻度升高;2、神经母细胞瘤、神经节瘤、原发性高血压、甲亢者尿VMA可轻度升高;3、充血性心衰、甲亢、各种应激状态时尿儿茶酚胺可轻度升高。
[注意事项]:-受体阻滞剂可影响儿茶酚胺的结果;β-或α1、应激、2、测VMA前3天应停用单胺氧化酶抑制剂、降压药、水合氯醛、并禁止食用桔子、咖啡、巧克力及香蕉等;3、尿量记录、标本留取一定要准确,否则影响结果判定。
[备注]:标本要求:加盐酸防腐。
价格:儿茶酚胺:180元/次。
周三测定,周五出报告。
ACTH兴奋试验[原理]:利用外源性ACTH对肾上腺皮质的兴奋作用来探查肾上腺皮质的储备功能,可用尿17-OHCS或血皮质醇含量的变化作为判断指标。
如垂体原发性ACTH分泌不足而继发肾上腺皮质功能减退,则此时肾上腺皮质对超生理量外源性ACTH有良好反应;而原发性肾上腺皮质功能减退,内源性ACTH己有所增高,此时肾上腺皮质对外源性ACTH则无反应。
[方法]:1、试验前1天或2天留24小时尿17-羟、17-酮类固醇或抽血测皮质醇,作为对照;2、试验日将ACTH 25u加入5%GS 500-1000ml静脉点滴,维持8小时,如此8小时静脉滴注可分1日法及2-3日法,连续2天;3、滴注前及滴注完毕后,采血作嗜酸球计数,并留取试验日及第2日24小时尿测17-羟、17-酮皮质类固醇或血游离皮质醇。
[临床意义]:1、正常人在ACTH兴奋后,每日尿中17-羟排泄量较对照日增多10mg或3倍以上,17-酮增多4-8mg,滴注ACTH后,嗜酸粒细胞减少80-90%,刺激日尿游离皮质醇200-1000ng/24h,血皮质醇至少比基础值高2倍;2、原发性肾上腺皮质功能减退者静滴ACTH后类固醇排泄或血皮质醇不增多,嗜酸粒计数无明显下降;3、垂体前叶功能减退者,静滴ACTH后第请注册日结果与肾上腺皮质减退相似,试验的第二、三日则反应逐渐显著,形成延迟反应;4、皮质醇增多症,由于病因不同,反应也不同。
双侧肾上腺皮质增生者反应明显高于正常人,腺瘤大多无反应,但也有例外,癌肿或异位ACTH综合征大多无反应。
[注意事项]:1、用ACTH过程中,少数病人可出现过敏反应;2、慢性肾上腺皮质功能减退者,偶可发生严重反应(肾上腺皮质功能衰竭),可用生理盐水代替葡萄糖或在滴注前口服地塞米松。
[备注]:血标本要求:肝素抗凝。
价格:60元/次。
周四检测,周五出报告。
标准小剂量地塞米松抑制试验[方法]:1、试验前5天停用肾上腺皮质激素、ACTH、口服避孕药;2、先测定尿中17-OH或尿游离皮质醇、晨8时血皮质醇1-2日,作为对照;3、然后给予口服地塞米松2mg/日(每6小时0.5mg或每8小时0.75mg),连服2日,在服药第二日复测尿17-羟及血皮质醇,必要时加测ACTH。
[临床意义]1、正常人服地塞米松后,尿17-羟排量明显降低,降低值一般超过原对照值的50%;2、肥胖症患者的尿17-羟可偏高,但在小剂量地塞米松抑制后,可如正常人一样受到抑制;3、肾上腺皮质功能亢进者,不论其病因为增生或肿瘤,其抑制一般不大于对照值的50%;4、甲亢者,尿17-羟的降低不如正常人显著;5、对于原发性醛固酮增多症,用药后醛固酮降至正常甚至低于正常提示为地塞米松可抑制性醛固酮增多症。
[备注]:血标本要求:肝素抗凝。
价格:60元/次。
周四检测,周五出报告。
大剂量地塞米松过夜抑制试验[方法]:晨8时测血皮质醇,23时口服地塞米松8mg,次晨8时再测血皮质醇。
[临床意义]:1、库欣病者服药后血皮质醇可被抑制到基础值的50%以下,而其他原因的库欣综合征者不受抑制;2、此法简单可靠,准确率为93%,假阴性率为8%,其可靠性与标准地塞米松抑制试验相似。
[备注]:血标本要求:肝素抗凝。
价格:60元/次。
周四检测,周五出报告。
小剂量地塞米松过夜抑制试验[原理]:皮质醇增多症者,其下丘脑-垂体-肾上腺轴反馈调节机制被破坏,故其异常升高的皮质醇不受地塞米松的抑制。
本试验所用的外源性糖皮质激素—地塞米松,作用强,剂量小,其代谢产物17-OHCS甚微,不影响尿17-OHCS及皮质醇的测定。
[方法]:第一日晨8时抽血测皮质醇,晚23时左右口服地塞米松1mg,次晨8时采血测皮质醇,有条件还可测ACTH。
[临床意义]:1、1mg地塞米松抑制试验是柯兴综合征的筛选试验;1、 g/dl(280nmol/L)则可能为柯兴综合征,需行标准地塞米松抑制试验;μ10>柯兴综合征患者一般无反应,如服药后血皮质醇2、少数柯兴综合征患者可被1mg地米抑制;3、如临床上高度怀疑柯兴综合征,应再用0.5mg地米进行抑制试验,正常人0.5mg及1mg 地米均能抑制,少数柯兴综合征患者能被1mg抑制,但不能被0.5mg抑制。
[注意事项]:97%的库欣综合征患者不被抑制,但本法假阳性率较高(为20%)。
假阳性反应可见于急性疾患,应激,苯妥英钠、雌激素治疗,抑郁症,酒精中毒,慢性肾衰等,单纯性肥胖可有13%呈假阳性反应。
[备注]:血标本要求:肝素抗凝。
价格:60元/次。
周四检测,周五出报告。
标准大剂量地塞米松抑制试验(Liddle试验)[原理]:在小剂量抑制时,如尿17-羟无明显下降,提示有肾上腺皮质功能亢进存在,为进一步鉴别其病源,需作大剂量法。
大剂量地米抑制试验的基础是,在柯兴病患者,垂体ACTH 的分泌对糖皮质激素的反馈抑制作用有一定的抵抗,但不是完全抵抗,因此增加地米剂量,ACTH的分泌能被抑制,而异位ACTH对糖皮质激素的反馈抑制无反应,肾上腺肿瘤所致的柯兴综合征不依赖ACTH的分泌。
