全套视功能检查流程表
视功能箱检查流程
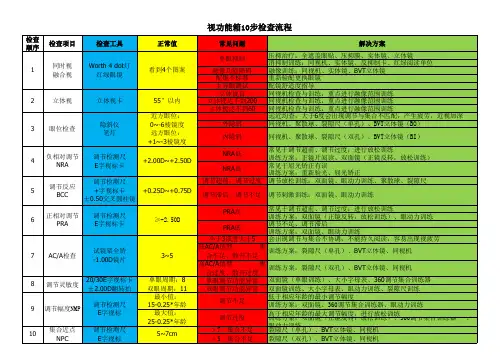
5
+0.25D~+0.75D
6
≥-2.50D
PRA低 小于3或者大于5 低AC/A值型 集 合不足、散开不足 高AC/A值型 集 合过度、散开过度 单眼调节功能异常 双眼调节功能异常 调节不足 调节过度 ﹥7 集合不足 ﹤5 集合不足
7
AC/A检查
试镜架全矫 -1.00D镜片 20/30E字视标卡 ±00D翻转拍 调节检测尺 E字视标 调节检测尺 E字视标
3~5
8
调节灵敏度
9
调节幅度NMP 集合近点 NPC
单眼周期:8 双眼周期:11 最小值: 15-0.25*年龄 最大值: 25-0.25*年龄 5~7cm
、
10
2
立体视
立体视卡
55″以内 近方眼位: 0~-6棱镜度 远方眼位: +1~-3棱镜度 +2.00D~+2.50D
3
眼位检查
隐斜仪 笔灯
4
负相对调节 NRA 调节反应 BCC 正相对调节 PRA
调节检测尺 E字视标卡 调节检测尺 +字视标卡 ±0.50交叉圆柱镜 调节检测尺 E字视标卡
常见于调节超前、调节过度;进行放松训练 训练方案:正镜片阅读、双面镜(正镜反转,放松训练) 常见于屈光矫正有误 NRA高 训练方案:重新验光、屈光矫正 调节超前,调节过度 调节放松训练:双面镜、眼动力训练、聚散球、裂隙尺 调节滞后,调节不足 调节刺激训练:双面镜、眼动力训练 PRA高 常见于调节超前、调节过度;进行放松训练 训练方案:双面镜(正镜反转,放松训练)、眼动力训练 调节不足、调节滞后 训练方案:双面镜、眼动力训练 会出现调节与集合不协调,不能持久阅读,容易出现视疲劳 训练方案:裂隙尺(单孔)、BVT立体镜、同视机 训练方案:裂隙尺(双孔)、BVT立体镜、同视机 双面镜(单眼训练)、大小字母表、360调节集合训练器 双面镜训练、大小字母表、眼动力训练、裂隙尺训练 低于相应年龄的最小调节幅度 训练方案:双面镜、360调节集合训练器、眼动力训练 高于相应年龄的最大调节幅度,进行放松训练 训练方案:双面镜(正镜反转,放松训练)、360调节集合训练器 眼动力训练 裂隙尺(单孔)、BVT立体镜、同视机 裂隙尺(双孔)、BVT立体镜、同视机
视功能检查流程
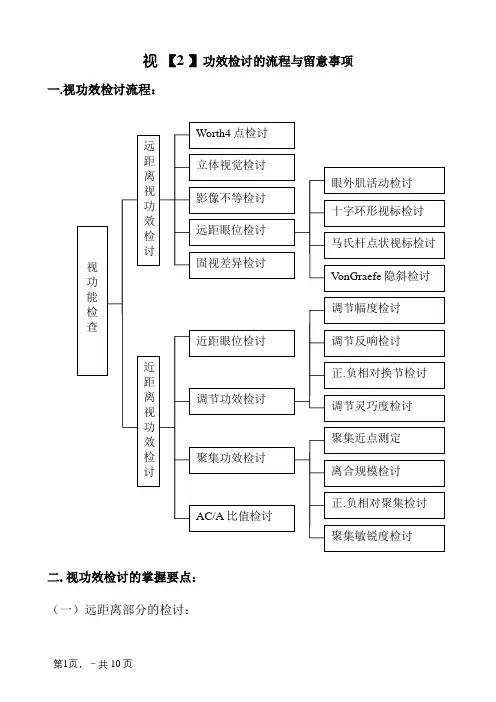
视【2 】功效检讨的流程与留意事项一.视功效检讨流程:二.视功效检讨的掌握要点:(一)远距离部分的检讨:1.同时视.融像功效检讨:(合营Worth四点视标)R=红片,L=绿片.双眼应能同时看到全体四点视标为正常,(R应看到垂直向上棱形和下方圆形视标,L应看到程度向两绿色十字视标.)若只能看到两点或三点为单眼克制,若能看到五点为复视.2.立体视功效检讨:(合营二.四立体视视标)R=135偏光,L=45偏光.二视标R应看到上右下左两竖线和中心的圆点,L应看到下右上左两竖线和中心的圆点,双眼应看到点线朋分的单竖线,并依据竖线上凹下凸延缓做出断定.(上凹线条延迟,疑合营性内斜视;下凸线条延迟,疑合营性外斜视.)四视标应依次按上.右.下.左线条与中心点比拟,依据凸起情形作定量剖析.若上方线条不显凸起,立体视锐>1,;若右方线条不显凸起,立体视锐>2,;若下方线条不显凸起立体视锐>5,;若左方线条不显凸起立体视锐>10,.(一般情形下,瞳距越大,立体视锐越小,所获得立体视规模越大.)3.影像不等功效检讨:(合营程度.垂直对齐实验视标)R=135偏光,L=45偏光.R应看到上.右半框和中心圆点,L应看到下.左半框和中心圆点.双眼不雅察程度.垂直对齐视标是否有框差.(对齐视标每相差一框,影像不等超7%,反复几回都差一框即为影像不等.)4.眼位检讨:4.1弥散圆(十字环形)视标:R=红片,L=绿片.不雅察弥散圆(十字)视标分别情形,可用相反偏向棱镜量值直至视标回归原位.(个中,十字环形视标可参考量值:十字位移在内圈内约为1△,位移至内圈约为2△,位移至外圈约为3△.)4.2马氏杆及点光源视标:R=程度马氏杆,L=“0”.双眼应看到点与竖线的分别情形.点线重合眼正位,竖线在点的右方(内隐斜);竖线在点的左方(外隐斜).R=垂直马氏杆,L=“0”.双眼应看到点与横线的分别情形.横线在点的上方(下隐斜);横线在点的下方(上隐斜).同理,可用相反偏向棱镜量值直至点线重合.提醒:马氏杆操作进程中,如有融会偏向,留意先将右眼隐瞒3-5s.4.3偏光十字视标:R=135偏光,L=45偏光.R应见十字竖线,L应见十字横线.双眼不雅察十字短线位移情形,同理,可用相反偏向棱镜量值直至十字回归正位.4.4远/近眼位的检讨:程度眼位的检讨:在双眼均衡全矫基本上,远用远瞳,近用近瞳.取被检眼最佳目力上一行单一视标,R=12△(BI)测量棱镜,L=6△(BU)分别棱镜,而后右眼逐渐削减(BI)反转展转,并嘱注目下方视标,记载视标垂直对齐时所调正的棱镜量值,即远/近程度偏向斜位量.(留意近用眼位测量棱镜应大于12△,一般15△为宜.)垂直眼位的检讨:同上办法,仅R=12/15△(BI)为分别棱镜,L=6△(BU)为测量棱镜,而后左眼逐渐削减(BU)反转展转,记载视标程度对齐时所调剂的棱镜量值,即远/近垂直偏向斜位量.提醒:该办法设置棱镜时,必定留意双眼遮闭.附注:也可用马氏杆合营5米(远用).0.4米(近用)点光源分别检讨远/近斜位.附正常参考值:(远距)正位~2△(BI)(近距)正位~6△(BO)5.固视差异检讨:(合营固视差异视标)R=135偏光,L=45偏光.R应见上.右短线和中心圆点,L应见下.左短线和中心圆点.双眼不雅察十字短线是否产生位移.(R正固视差十字上短线右移,R负固视差十字上短线左移;R上固视差十字右短线下移;R下固视差十字右短线上移.)若十字短线亮度暗淡,疑视网膜周边克制.提醒:该办法可查单眼眼位,斟酌更多改正量分派患眼.(二)近距离部分的检讨:1.BCC检讨:(合营近交叉格子视标)正视眼状,±0.50D交叉圆柱镜,红点负轴置90(若组合验光仪将±0.50D置视窗)不雅察比较横.竖线清楚程度的差异,消除视疲惫.(若横线清楚,增长正度数.)提醒:若中断性竖线清楚,疑散光改正不准确,垂直向可减+0.25D柱镜.若横.竖线仍无法均衡,则保留横线最黑的球镜.2.调节功效检讨:2.1调节幅度(Amp)的检讨:可用近距离法(负透镜法)测定共性调节幅度,再与最小调节幅度(15-年纪×0.25)作比较.留意应在全矫前提下,若两眼显著参差最好单独测试.提醒:最好用距离法,(移近法.移远法)规范视标长3mm.宽0.2mm.2.2调节反响的检讨:2.2.1正视眼状,40cm距离检影镜不雅察2.5D应中和,若影动为顺动用正镜(量值为滞后量);影动为逆动用负镜(量值为超前量).2.2.2正视眼状 ,40cm距离加±0.50D交叉圆柱镜,不雅察近交叉格子视标,横线清楚加正镜(量值为滞后量);竖线清楚加负镜(量值为超前量).2.3正.负相对换节:正视眼状,40cm距离不雅察近用三条十字视标,(或最佳目力的上一行)双眼等量并按±0.25D递加,由清楚到隐约.所加:负镜度即正相对换节(PRA);正镜度即负相对换节(NRA).附正常参考值:正相对换节-1.75/-3.00D;负相对换节+1.75/+2.25D.提醒:先用负镜,查找所能增长的最大调节量,再用正镜,查找所能放松的最大调节量.掌握点:必须正调节大于负调节.且负相对换节应小于2.5D,此值可反应是否过矫.2.4调节灵巧度:一般选用±2.0D的反转拍,一侧清楚反转,待另一侧清楚再反转,记载每分钟轮回次数.附正常参考值:双眼10次/min;单眼12次/min.提醒:一般先查双眼,若双眼艰苦或平常再单眼测试.3.聚集功效的检讨:3.1聚集近点(NPC)的检讨:0.8近视标或笔灯置面前,按5cm/s速度,由远渐近至复视.(记载该点到角膜的距离为决裂点参数.)而后逐渐远移还原单视.(记载该点到角膜的距离即恢复点参数.)附正常参考值:决裂点/恢复点6/10cm.提醒:若决裂点小于5cm疑聚集过度.多次反复测量,若数值逐渐变小,疑聚集有障碍,若数值变化不大,解释较为正常.3.2离合规模的检讨:3.2.1程度偏向远距(近距)离合规模的检讨:正视眼状,远距(选远瞳)近距(选近瞳),双眼注目单一竖线视标,同时等量按1-2△/s速度添加底内(外)棱镜,并记载:视标隐约(即隐约点量值);视标分别(即决裂点量值);反向运作视标还原归位(即恢复点量值).附正常参考值:远距(底内) X/7±3/4±2(底外) 9±4/19±8/10±4近距(底内)13±4/21±4/13±5(底外)17±5/21±6/11±73.2.2垂直偏向远距(近距)离合规模的检讨:同上办法,仅垂直偏向所增长棱镜,因调节不变,故只查决裂点/恢复点.(另因人眼垂直偏向融会力较弱,故一般只单眼R加棱镜.)附正常参考值:远(近)距决裂点/恢复点3-4△/1.5-2△3.3正.负相对聚集:正视眼状,40cm距离不雅察单一近用竖线视标,并逐渐加底内(外)棱镜,由清楚到复视.所加:底内棱镜量值,即负相对聚集(NRC);底外棱镜量值,即正相对聚集(PRC).附正常参考值:正相对聚集9.0ma;负相对聚集1.0ma.提醒1:必定留意先用底外棱镜,查找心理最大的聚集力,再用底内棱镜,查找心理最大的披发力.提醒2:三分之一为聚集舒适区,若显示注目点不在区域内,需用三棱镜补偿.3.4聚集敏锐度:一般选用12△(BO)/3△(BI)反转拍,40cm选单行竖线近视标,一侧清楚反转,待另一侧清楚再反转,记载每分钟轮回次数.附正常参考值:近距聚集敏锐度13次/min.4.AC/A比值的检讨:R=6△(BU),L=扭转棱镜“0”置垂直偏向,40cm选单行横线近视标,经由过程调剂扭转棱镜至视标恢复对齐,记载量值.继后双眼同时±1.0D的调节,同上中断调剂扭转棱镜至视标恢复对齐,记载量值.前后两次的差值即AC/A比值.附正常参考值:3-5△/D三.同视机三级功效的检讨要点:1.调零:留意下颔托及瞳距的调剂,瞄准目镜.其他各刻度归零.2.同时视功效的检讨:(同时知觉才能的检讨)插入同时知觉图片,(完整不同图形构成的画片)不雅察是否重合.只看到一片图片为单眼克制;完整重合为正常同时视.若看到两画片不能完整重合,有同时视但疑有斜视.可转变镜筒角度至画片重合,该角度为自发斜视角.瓜代打开镜筒灯光,若两眼分别注目镜筒中间点,眼球不动,该角度为他觉斜视角.(若眼球迁移转变,可推进镜筒至眼球不动,此角也是他觉斜视角.)3.融像功效的检讨:(部分雷同,部分不同,可否融为一体的检讨)插入融像画片,(一对部分雷同的图片,图上有掌握/对比点)不雅察是否重合.两画片不能重合,无融会功效;能使两画片重合,有融会功效.(该指导刻度即融像点.)锁定镜筒,使两镜筒按雷同角度聚集/离开,迁移转变至画片消失重合/离开.该指导刻度即聚集/离开量值,其规模即融会规模.4.立体视功效的检讨:(立体视觉,高下深浅才能的检讨)镜筒置融会点,插入立体视画片,(一对画片有渺小差异,即程度视差.)不能解释物像层次或次序错误,无立体视功效;能准确解释物像层次温柔序,有立体视功效.(用不同视角设计的立体视画片,可分别查立体视功效的高下,用立体视锐度表示.)提醒1:有同时视功效才能进行融像检讨,有同时视.融像功效才能进行立体视检讨.提醒2:融像规模应先查离开,再查聚集.上海唯尊光学眼镜有限公司培训部:林浩。
视功能检查流程详解

视功能检查流程详解视功能检查是指通过专业仪器设备对人的视觉功能进行全面评估和量化分析的过程。
主要通过对视力、调节能力、眼球运动、眼位、立体视觉等方面的检测,以了解人眼的健康状况和各种视觉问题的性质和程度。
视功能检查的目的是为了帮助人们解决视觉问题,并提供相应的治疗方案和辅助措施。
1.病史询问和初步评估:检查前首先对患者进行病史询问,了解患者的过敏史、眼镜佩戴情况、以前的视觉问题等。
同时,医生会对患者的眼镜进行初步测量,评估是否需要进一步的视功能检查。
2.视力测量:视力测量是视功能检查的基本内容。
常见的视力测量方法包括使用近、远视力表对患者的视力进行评估。
通过测量患者的视力,可以初步判断患者有无近视、远视、散光等问题。
3.调节能力检查:调节能力检查主要是对患者的调节功能进行评估。
通过使用调节仪器,医生可以对患者的近距离调节、远距离调节、眼轴调节等功能进行测量和分析。
同时,医生还会检查患者的调节灵敏度和调节幅度,以判断患者的调节能力是否正常。
4.眼球运动检查:眼球运动检查是对患者眼球运动功能的评估。
医生会通过让患者追随移动物体的运动或让患者进行眼球运动训练,来观察患者的外眼肌运动情况。
此外,通过眼电图等仪器的使用,还可以测量和记录患者的眼球运动数据,如眼球位置、眼震等。
5.眼位检查:眼位检查是对患者眼球位置的评估。
医生会通过观察患者的眼球位置、眼球相对位置和移动方向等,来判断患者是否有斜视、偏视等问题。
同时,医生还会对患者的眼位进行定量测量,以了解患者眼球位置的具体偏移程度。
6.立体视觉检查:立体视觉检查是对患者立体视觉功能的评估。
常见的立体视觉检查方法包括立体视觉图形测量、立体视觉颜色测量等。
通过这些检测方法,医生可以评估患者的立体视觉能力,如立体视觉敏感度、立体视觉深度等。
7.结果分析和诊断:医生在完成视功能检查后,会对检查结果进行分析和评估。
通过比较患者的检查结果和正常值,医生可以判断患者是否存在视功能异常或视觉问题,并给出相应的诊断和治疗建议。
视功能检查流程图
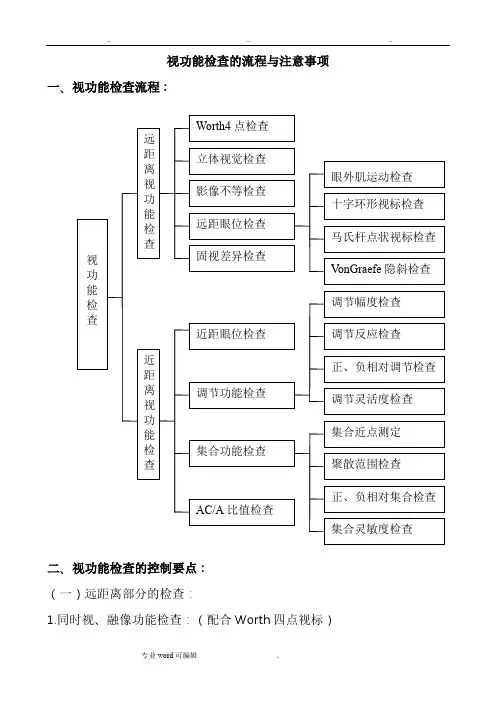
视功能检查的流程与注意事项一、视功能检查流程:二、视功能检查的控制要点:(一)远距离部分的检查:1.同时视、融像功能检查:(配合Worth四点视标)R=红片,L=绿片。
双眼应能同时看到全部四点视标为正常,(R应看到垂直向上棱形和下方圆形视标,L应看到水平向两绿色十字视标。
)若只能看到两点或三点为单眼抑制,若能看到五点为复视。
2.立体视功能检查:(配合二、四立体视视标)R=135偏光,L=45偏光。
二视标R应看到上右下左两竖线和中间的圆点,L应看到下右上左两竖线和中间的圆点,双眼应看到点线分割的单竖线,并根据竖线上凹下凸延缓做出判断。
(上凹线条延迟,疑共同性内斜视;下凸线条延迟,疑共同性外斜视。
)四视标应依次按上、右、下、左线条与中央点相比,根据凸起情况作定量分析。
若上方线条不显凸起,立体视锐>1,;若右方线条不显凸起,立体视锐>2,;若下方线条不显凸起立体视锐>5,;若左方线条不显凸起立体视锐>10,。
(一般情况下,瞳距越大,立体视锐越小,所获得立体视范围越大。
)3.影像不等功能检查:(配合水平、垂直对齐试验视标)R=135偏光,L=45偏光。
R应看到上、右半框和中央圆点,L应看到下、左半框和中央圆点。
双眼观察水平、垂直对齐视标是否有框差。
(对齐视标每相差一框,影像不等超7%,反复几次都差一框即为影像不等。
)4.眼位检查:4.1弥散圆(十字环形)视标:R=红片,L=绿片。
观察弥散圆(十字)视标分离情况,可用相反方向棱镜量值直至视标回归原位。
(其中,十字环形视标可参考量值:十字位移在内圈内约为1△,位移至内圈约为2△,位移至外圈约为3△。
)4.2马氏杆及点光源视标:R=水平马氏杆,L=“0”。
双眼应看到点与竖线的分离情况。
点线重合眼正位,竖线在点的右方(内隐斜);竖线在点的左方(外隐斜)。
R=垂直马氏杆,L=“0”。
双眼应看到点与横线的分离情况。
横线在点的上方(下隐斜);横线在点的下方(上隐斜)。
视功能检查标准步骤

视功能检查标准步骤一、病史采集1.患者基本信息:姓名、性别、年龄、就诊时间等。
2.病史记录:询问患者是否有眼科疾病史、手术史、用药情况等,以及是否有家族遗传史等。
3.症状描述:详细了解患者视觉症状,如视力下降、视物模糊、复视、眩晕等,以及症状持续时间、程度和变化情况。
二、视力检查1.远视力检查:使用标准视力表,测量患者远距离(5米)的视力。
要求患者头部固定,视线与视力表保持水平,逐行检查并记录视力值。
2.近视力检查:使用标准近视力表,测量患者近距离(30厘米)的视力。
要求患者头部固定,视线与视力表保持水平,逐行检查并记录视力值。
三、屈光度检查1.电脑验光:使用电脑验光仪进行快速验光,获取屈光度数据。
2.主观验光:使用综合验光仪进行精确验光,确定患者的屈光度。
要求患者注视综合验光仪中的视标,根据医师指示进行调节,直至达到最佳矫正视力。
四、眼位及眼球运动检查1.眼位检查:观察患者双眼是否对称,有无斜视或高低眼位等异常。
2.眼球运动检查:要求患者眼球向各个方向移动,观察眼球运动是否协调,有无眼球震颤、斜视等异常。
五、瞳孔及对光反射检查1.瞳孔检查:观察患者瞳孔大小、形状、位置是否正常。
2.对光反射检查:分别测试患者的直接对光反射和间接对光反射,观察瞳孔对光刺激的反应是否正常。
六、色觉检查1.标准色觉图谱筛选:使用标准色觉图谱测试患者的色觉敏感度。
要求患者识别图谱中的颜色和图案。
2.异常色觉测试:针对异常色觉患者,进行进一步的色觉检查,以确定色觉障碍类型和程度。
七、对比敏感度检查1.使用对比敏感度测试仪测试患者的对比敏感度。
对比敏感度测试是评估患者在不同亮度条件下的视觉功能,包括在不同空间频率下的对比度感知能力。
2.要求患者对测试仪中的不同空间频率的条纹图案进行识别和判断,医师记录测试结果,分析对比敏感度是否正常。
万里路 视功能检查流程

万里路视功能检查流程
视功能检查流程如下:
1. 问诊:验光之前,验光师会询问患者的常规信息,如姓名、性别、年龄、电话、职业等。
此外,还会询问患者的屈光不正史,包括视远情况、视近情况、症状年限、疲劳程度等。
配镜目的、配戴眼镜史以及眼病史也是问诊的重要内容。
2. 视力初步检查:用视力表检查患者的裸眼视力。
已经配戴眼镜的患者,还要戴上原来的眼镜检查矫正视力。
必要时,要检查近用视力。
3. 裂隙灯显微镜检查:通过检查,可以了解患者眼前节的基本情况,检查患者是否患有睑内翻、倒睫、结膜炎、角膜炎、白内障等眼部疾病。
4. 眼压检查:用非接触式眼压计检查患者眼压,筛查青光眼等眼部疾病。
5. 角膜曲率测定:了解角膜大致状况,对于验配隐形眼镜的患者选择提供依据。
6. 客观验光:通过检影验光或电脑验光仪得出客观验光度数,了解双眼屈光状态的基本情况。
7. 确定验光方式:根据屈光状态、年龄、是否第一次配镜以及眼部健康状况等,决定验光方式,选择散瞳验光或小瞳验光。
需要注意的是,散瞳须要在医师指导下进行。
8. 视功能检查:这是视功能检查的核心步骤,包括屈光全矫后用Worth-4点来检查同时视和融像功能,远距和近距水平隐斜的检查,梯度性AC/A的检查,负相对调节(NRA)、调节反应(BCC)和正相对调节(PRA)的检查等。
如果需要做全套的视功能检查,可能还需要进行立体视、远距离水平隐斜以及近距离水平融修的检查。
请注意,视功能检查流程可能因个体差异而有所不同,建议在专业医师的指导下进行。
双眼视功能检查流程表
双眼视功能检查表
8
集合近点
破裂点<7cm,恢复点<10cm
9
负/正相对辐辏
隐斜的2倍
10
远距隐斜
1±2exo
11
近距隐斜
3±3exo
12
远距水平融像范围
BI(发散):
BI:X / 7±3 / 4±2
BO(汇聚):
BO:9±4 / 19±8 / 10±4
13
近距水平融像范围
BI:
BI:13±4/ 21±4 / 13±5
BO:
BO:17±5/ 21±6 / 11±7
14
AC/A
Δ/D
3~5Δ/D
15
调节反应
MEM
+0.5±0.25D
FCC
姓名性别出生日期年龄岁联系电话检查日期验光师姜振华
编号
检查项目
检查结果
正常参考值
1
屈光度
右眼
左眼
2
4
调节幅度
15—年龄/4
5
调节近点
<10cm
6
负/正相对调节
+1.75~+2.25D/-1.75~-3.0D
7
调节灵敏度
右眼cpm
左眼cpm
双眼cpm
双眼10cpm单眼12cpm
【视光知识】视功能检查流程
【视光知识】视功能检查流程视功能检查要记住一定是在全矫正屈光度数的情况下去做的(CAMP)1、Worth 4 dot灯检查主要为红绿分离方式检查双眼视的方式;飞行员运动鞋!不用穿袜子!广告主要目的是为了检查双眼是否存在抑制、隐斜、和有无融像能力的功能性障碍;步骤:在臵入全矫正屈光度数(CAMP)后,将左眼的内臵辅镜转到GL(绿色滤光片),右眼的内臵辅镜转到RL(红色滤光片),投放Worth 4dot视标,询问患者每只眼能看到几个视标,双眼能看到几个光点;情况:能看到4个光点,证明用正常的融像能力,无异常;能看到2个光点,看不到绿色的十字光点,而下方的圆形光点为红色,证明左眼有可能被抑制;展开剩余95%能看到3个光点,看不到上面的菱形红色的光点,而下方的圆形光点为绿色,证明右眼有可能被抑制;能看到5个光点,比较麻烦了,两个红点,三个绿点或下方的圆形光点呈横臵的椭圆形,表明有复视,为双眼融合技能障碍的表现,询问患者光点的相对位臵,若两个红点在绿点右侧,为同侧性复视,表示患者有内隐斜,反之,为交叉性复视,表示患者有外隐斜;两个红点,三个绿点交替看到,表示有交替性抑制存在,患者无融像能力。
(4点灯呢,没有什么太深的含义,也不需要过多的去理解,只要记得能看到几个点就可以了,对于隐斜来讲,后面会有专门的检查方法,所以这里只需要知道个大概就可以了,为什么把这个放在第一步去检查呢,主要是为了检查患者是否存在抑制,如果真的存在抑制的话,后面那些双眼的检查基本上是不需要做了,需要先把当前抑制的问题解决了才是最主要的!)2、立体视检查主要为偏正分离法检查双眼视的方式;主要目的为检查双眼立体视功能;步骤:投放立体视视标,将双眼打开(O_状态),让患者注视视标中间的融合点(中间的圆点),此时患者能看到上方和下方距离相等的4条线。
调整左右眼内臵辅镜均在P状态上,让患者注视视标,询问患者看到了什么;患者能看到圆点上下均为单竖线,而且带有立体感,证明患者融像能力正常,有立体视能力;患者能看到上方视标为双竖线,下方视标为单竖线,为同侧性复视,表示患者有内隐斜;能看到上方视标为单竖线,下方视标为双竖线,为交叉性复视,表示患者有外隐斜。
双眼视功能检查流程
双眼视功能检查流程双眼视功能检查流程如下:1. 准备工作:测定瞳距、测定近远视力和测定优势眼。
2. 测定原戴眼镜。
3. 电脑验光仪验光。
4. 置入客观验光处方。
5. 远雾视。
6. 右红绿平衡。
7. 右交叉柱镜测试。
8. 左红绿平衡。
9. 左交叉柱镜测试。
10. 双眼视力平衡测试。
11. 测试双眼雾视,红绿平衡。
12. Worth视标检测。
13. 立体视测试。
14. 影像不等检测测试。
15. 远水平隐斜测试。
16. 远垂直隐斜测试。
17. 旋转隐斜测试。
18. 注视差异测试。
19. 注视差异诱发实验。
20. 近水平隐斜测试。
21. AC/A定量测试。
22. 近垂直隐斜测试。
23. 负相对调节测试。
24. 正相对调节测试。
25. 老视定量测试。
26. 调节幅度测试。
27. 集合幅度测试。
28. 近BI聚散储备测试。
29. 计算正负融像储备。
30. 检影测试。
31. 进行遮盖试验,检查集合近点、立体视、远距水平以及垂直隐斜,远距水平以及垂直集合能力,近距水平以及垂直隐斜,近距水平以及垂直结合能力,融合性交叉柱镜等。
32. 将患者的远屈光矫正度数调整好,然后将Risley棱镜调整到零位,摆在双眼前面并能够在水平位置调整棱镜度,正常情况下能够看到清晰的物象,否则就记录为复视,再进行水平聚散能力检查,记录结果。
以上步骤完成后,您就可以得到完整的双眼视功能检查结果了。
标准视功能检查流程
标准视功能检查流程下载温馨提示:该文档是我店铺精心编制而成,希望大家下载以后,能够帮助大家解决实际的问题。
文档下载后可定制随意修改,请根据实际需要进行相应的调整和使用,谢谢!并且,本店铺为大家提供各种各样类型的实用资料,如教育随笔、日记赏析、句子摘抄、古诗大全、经典美文、话题作文、工作总结、词语解析、文案摘录、其他资料等等,如想了解不同资料格式和写法,敬请关注!Download tips: This document is carefully compiled by theeditor.I hope that after you download them,they can help yousolve practical problems. The document can be customized andmodified after downloading,please adjust and use it according toactual needs, thank you!In addition, our shop provides you with various types ofpractical materials,such as educational essays, diaryappreciation,sentence excerpts,ancient poems,classic articles,topic composition,work summary,word parsing,copy excerpts,other materials and so on,want to know different data formats andwriting methods,please pay attention!一、标准视功能检查流程标准视功能检查流程是指在进行眼科检查时,对患者的视力、视野、色觉等视功能进行检查的流程。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
远距离水平隐斜
1、被检测者屈光不正完全矫正,远用瞳距
2、让患者轻闭双眼,将旋转菱镜转到视孔前,右眼放置6△BU(分离镜),左眼放置10△BI(测量镜)
3、视标为单眼最佳视力上一行的单个远视标
4、让患者睁开双眼,问其是否看到两个视标,一个在右下,一个在左上。
5、让患者注视右下方的视标,用余光注视左上方的视标。
4、能看到上方视标为双竖线,下方视标为单竖线,为同测性复视,表示患者有内隐斜:能看到上方视标为单竖线,下方视标为双竖线,为交叉性复视,表示患者有外隐斜。
5、能看到上下方视标均为双竖线,表明有复视,患者无融像能力,无立体视,当出现这种现象时,要询问患者上下方视标的相对位置。若上方两竖线距离较下方两竖线距离远,为同侧性复视,表示患者有内隐斜,反之,为交叉性复视,表示患者有外隐斜。
2、双眼同时打开,适当照明。
3、检测PRA,,双眼同时增加负球境度,每次加-0.25D,每三秒增加一次,直到被检者主诉开始出现模糊并且保留这一模糊时刻3-5秒,若3-5秒内模糊视恢复清晰,可继续增加屈光度:但若超过5秒仍未恢复,停止测试,退回最后能看清的度数,用此时的球镜度与CAMP时球镜度的差值,做记录。
6、逐渐减小左眼的菱镜度,直至患者报告上下两个视标垂直向对齐,记录此时左眼前菱镜的底向的度数。
7、继续以同样方向转动菱镜直至患者又见到两个视标,一个在右上,一个在左下。
8、然后以反方向转动菱镜直至两个视标再次对齐,记录此时的菱镜底向的度数。
9、两次的平均值为测量结果,水平斜视度。
在检查过程中应该不断遮盖去遮盖,以打破融合,检查结果更准确。
6
NRA
1、打开双侧视孔,置入双眼平衡后的屈光度数,有老花的被检测者在远用屈光完全矫正的基础上加ADD,放下近视力检查拉杆,放置到40cm处,调整综合验光仪上的近距离检查旋钮到近距离检查状态,视标为最后视标上一行视标。
2、双眼同时打开,适当照明。
3、检测NRA,双眼同时增加正球境度,每次加+0.25D,每三秒增加一次,直到被检者主诉开始出现模糊并且保留这一模糊时刻3-5秒,若3-5秒内模糊视恢复清晰,可继续增加屈光度:但若超过5秒仍未恢复,停止测试,退回最后能看清的度数,用此时的球镜度与CAMP时球镜度的差值,做记录。
5
梯度法测AC/A
1、打开双侧视孔,置入双眼平衡后的屈光度数,有老花的被检者在远用屈光完全矫正的基础上加ADD,放下近视力检查拉杆,放置到40cm处。
2、双眼同时打开,请被检眼注视视标,双眼同时添加+1.00D球镜度,放松调节,测定其眼位(方法同近平隐斜检查),并做记录。
3、双眼前加-1.00D球镜度,刺激调节,再测定眼位(方法同近水平隐斜检查),并做记录。
6、调节幅度应双眼分开检测,然后双眼检测,正常双眼比单眼的调节幅度多0.50D.;
单眼调节幅度最小值=15-患者年龄/4
10
调节灵活度
1、首先让被检测者戴CAMP眼镜
2、使用正/负2.00Dflippers镜片,并令其注视40cm或习惯工作距离处,相当于20/30的一行字母或与视标大小相同的文字。
7
BCC
1、打开双侧视孔,置入双眼平衡后的屈光度数,放下近视力检查拉杆,放置到40cm处,调整综合验光仪上的近距离检查旋钮到近距离检查状态,视标为近交叉视标。
2、双侧视孔调整为±0.50交叉圆柱镜,暗照明下检查(自然光,不增加额外照明)。
3、嘱患者观看近交叉视标,并报告是横线清楚还是竖线清楚。
4、若被检者应主诉竖线较清楚,双眼同时加负球镜,每次加-0.25D,直至横、竖线一样清晰止
全套视功能检查流程
检查步骤
检查内容
检查方法
注意事项
1
Worth4-dot检查
1、打开双侧视孔,置入双眼平衡后的屈光度数,调整使得右侧为红色滤光内置辅镜,左侧为绿色滤光内置辅镜,投放Worth四点灯视标,嘱患者注视视标。
2、能看到四个光点,表明有正常的融像能力。
3、能看到两个红点,看不到十字绿色视标,而下方的圆形视标偏红:表明左眼信息被抑制。
5、若被检者应主诉横线较清楚,双眼同时加正球镜,每次加+0.25D,直至横、竖线一样清晰止
6、记录终止球镜度与原CAMP时球镜度之差异的球镜度。
7、若为正值,则说明调节滞后:若为负值,则说明调节超前。
正常范围:非老花者+0.25~+o.75(老化患者随着年龄增加BCC值也增加
8
PRA
1、打开双侧视孔,置入双眼平衡后的屈光度数,有老花的被检测者在远用屈光完全矫正的基础上加ADD,放下近视力检查拉杆,放置到40cm处,调整综合验光仪上的近距离检查旋钮到近距离检查状态,视标为最好视力上一行视标
6、两个红点,三个绿点交替看到:表示有交替性抑制存在,患者无融像能力。
2
立体视
检查
1、打开双侧视孔,置入双眼平衡后的屈光度数,投放立体式视标,嘱患者注视视标中融合点,此时患者看到上下方视标为距离相等的双竖线。
2、调整内置辅镜使得双侧均为偏振光片,嘱患者再次注视视标。
3、能看到上下方视标均为单竖线,表明有正常的融像能力,有立体视。
4
近距离水平隐斜
1、被检者屈光不正完全矫正,近用瞳距。
2、近用视标置于近视标杆40cm处。
3、让患者闭上双眼,将旋转菱镜转到视孔前,右眼放置6△BU(分离镜),左眼放置10△BI(测量镜)
4、视标为小方块视标或水平单排近视标。
5、检查方法同远距离隐斜量检测。
在检查过程中应该不断遮盖去遮盖,以打破融合,检查结果更准确。
9
调节幅度
1、亮照明
2、戴CAMP镜片
3、将视标由40厘米远处慢慢向鼻根部移动,移动速度保持2厘米/秒,直至看不清视标为止.
4、测量视标至镜片的距离(实际应以角膜后1.5mm主点计算,这一点为调节近点,其倒数即为调节幅度.
5、再向后慢慢移动视标离ቤተ መጻሕፍቲ ባይዱ鼻根部至看清楚,这一点为调节近点的恢复点,其倒数即为调节幅度的恢复点.
4、能看到三个绿点,看不到上方的菱形红色视标,而下方的圆形视标偏绿:表明病人仅接收来自左眼的视觉信息而右眼的视觉信息被抑制。
5、能同时看到五个点,两个红点,三个绿点或下方的圆形视标呈横置的椭圆形,表明有复视,为双眼融合机能障碍的表现。询问患者光点的相对位置,若两个红点在绿点的右侧,为同侧性复视,表示患者有内隐斜。反之,为交叉性复视,表示患者有外隐斜。
