干燥综合征临床路径
26个学科临床路径目录(1010个)

26个学科分册临床路径病种目录1《临床路径释义》主编工作会议中国协和医科大学出版社2017年1月1病种的学科分类按国家卫计委1010个病种目录中的出现顺序整理。
▲标注的病种都是2016年发布的对已有病种的修订版。
目录1.心血管病分册(共计25个,其中2016年发布10个) (4)2.呼吸病分册(共计26个,其中2016年发布9个) (5)3.消化病分册(共计51个,其中2016年发布27个) (6)4.血液病分册(共计42个,其中2016年发布34个) (7)5.肾脏病分册(共计31个,其中2016年发布21个) (8)6.内分泌病与代谢病分册(共计23个,其中2016年发布12个) (9)7.风湿病与自体免疫病分册(共计19个,其中2016年发布19个) (10)8.感染性疾病分册(共计23个,其中2016年发布17个) (11)9.神经内科分册(共计40个,其中2016年发布20个) (12)10.普通外科分册(共计86个,其中2016年发布39个) (13)11.神经外科分册(共计35个,其中2016年发布12个) (15)12.胸外科分册(共计35个,其中2016年发布15个) (16)13.心血管外科分册(共计20个,其中2016年发布5个) (17)14.泌尿外科分册(共计54个,其中2016年发布37个) (18)15.骨外科分册(共计109个,其中2016年发布72个) (19)16.妇产科分册(共计63个,其中2016年发布48个) (21)17.小儿内科分册(共计48个,其中2016年发布18个) (22)18.小儿外科分册(共计54个,其中2016年发布33个) (23)19.眼科分册(共计51个,其中2016年发布34个) (24)20.耳鼻咽喉科分册(共计29个,其中2016年发布10个) (25)21.口腔科分册(共计47个,其中2016年发布22个) (26)22.皮肤病及性病分册(共计23个,其中2016年发布18个) (27)23.精神病分册(共计7个,其中2016年发布2个) (28)24.肿瘤疾病分册(共计47个,其中2016年发布19个) (29)25.康复科分册(共计11个,其中2016年发布11个) (30)26.职业病分册(共计11个,其中2016年发布11个) (31)1.心血管病分册(共计25个,其中2016年发布10个)新增修订版次病种名称版次病种名称2016 ▲阵发性室上性心动过速2010 房性心动过速2016 稳定型冠心病2010 肥厚性梗阻型心肌病2016 扩张型心肌病(CRTCRT-D) 2010 原发性肺动脉高压2016 先天性心脏病介入治疗2010 风湿性二尖瓣狭窄(内科)2016 心力衰竭2010 主动脉夹层2016 ▲急性心肌梗死2010 肾血管性高血压治疗2016 ▲肥厚型梗阻性心肌病2010 心房颤动介入治疗2016 房室传导阻滞2010 阵发性室上性心动过速介入治疗2016 非ST段抬高型急性冠脉综合征介入治疗2009 急性ST段抬高心肌梗死2016 ▲风湿性二尖瓣狭窄2009 不稳定性心绞痛介入治疗2009 慢性稳定性心绞痛介入治疗2009 急性非ST段抬高性心肌梗死介入治疗2009 急性左心功能衰竭2009 病态窦房结综合征2009 持续性室性心动过速新增修订版次病种名称版次病种名称2016 阻塞性睡眠呼吸暂停低通气综合征2012 耐多药肺结核2016 间质性肺病2012 初治菌阳肺结核2016 孤立肺部结节2012 复治肺结核2016 ▲社区获得性肺炎2011 肺脓肿2016 ▲支气管哮喘2011 急性呼吸窘迫综合征2016 ▲慢性阻塞性肺疾病急性加重期2011 结核性胸膜炎2016 肺动脉高压2011 慢性肺源性心脏病2016 ▲肺血栓栓塞症2011 慢性支气管炎2011 特发性肺纤维化县医院适用2011 胸膜间皮瘤2016 社区获得性肺炎2011 原发性支气管肺癌2009 肺血栓栓塞2009 社区获得性肺炎2009 慢性阻塞性肺疾病2009 支气管扩张症2009 支气管哮喘2009 自发性气胸新增修订版次病种名称版次病种名称2016 原发性胆汁性肝硬化(PBC)2013 晚期血吸虫病腹水型临床路径2016 食管狭窄2013 晚期血吸虫病巨脾型临床路径2016 食道异物取出日间手术2011 贲门失弛缓症内镜下气囊扩张术2016 缺血性肠病2011 肝硬化并发肝性脑病2016 急性胰腺炎(水肿型,胆源性)2011 肝硬化合并食管胃静脉曲张出血(内科治疗)2016 功能性肠病2011 经内镜胆管支架置入术2016 感染性腹泻2011 溃疡性结肠炎(中度)2016 非酒精性脂肪性肝病2011 上消化道出血2016 急性胃炎2011 十二指肠溃疡出血2016 溃疡性结肠炎2011 胃溃疡合并出血(药物治疗)2016 慢性胃炎2011 内镜下胃息肉切除术2016 克罗恩病2009 肝硬化腹水2016 下消化道出血2009 轻症急性胰腺炎2016 ▲肝硬化合并食管胃静脉曲张出血(内科治疗)2009 胆总管结石2016 ESD/EMR术2009 胃十二指肠溃疡2016 肠息肉切除术后2009 大肠息肉2016 胃石2009 反流食管炎2016 ▲胃食管反流病2016 ▲消化性溃疡县医院适用2016 药物性肝损伤2012 上消化道出血2016 失代偿肝硬化2012 十二指肠溃疡出血2012 胃溃疡合并出血县医院适用2012 胃十二指肠溃疡2016 肝硬化并发肝性脑病2012 轻症急性胰腺炎2016 溃疡性结肠炎(中度)2012 反流食管炎2016 下消化道出血2012 肝硬化腹水2016 药物性肝病2016 大肠息肉2016 内镜下胃息肉切除术新增修订版次病种名称版次病种名称2016 真性红细胞增多症2011 骨髓增多异常综合征2016 造血干细胞移植供者2011 慢性髓细胞白血病2016 再生障碍性贫血(AA)2011 慢性淋巴细胞白血病2016 外周T细胞淋巴瘤2011 弥漫大B细胞淋巴瘤2016 缺铁性贫血2011 血友病A2016 慢性粒细胞白血病慢性期2011 自身免疫性溶血性贫血2016 滤泡性淋巴瘤(初诊)2009 特发性血小板减少性紫癜2016 巨幼细胞性贫血2009 急性早幼粒细胞白血病2016 霍奇金淋巴瘤2016 多发性骨髓瘤2016 ▲弥漫大B细胞淋巴瘤(初治)2016 急性髓系白血病2016 急性髓系白血病伴完全缓解2016 骨髓增殖性肿瘤2016 伯基特淋巴瘤临床路径2016 成人Ph-急性淋巴细胞白血病2016 成人纯红细胞再生障碍性贫血2016 再生障碍性贫血(AA)2016 地中海贫血2016 原发性骨髓纤维化2016 原发性血小板增多症2016 成人Ph+急性淋巴细胞白血病2016 ▲成人急性早幼粒细胞白血病2016 成人免疫性血小板减少症县医院适用2016 成人Ph+急性淋巴细胞白血病2016 成人Ph-急性淋巴细胞白血病2016 成人再生障碍性贫血2016 纯红细胞再生障碍性贫血2016 地中海贫血2016 自身免疫性溶血性贫血2016 营养性贫血2016 成人初治急性髓系白血病(AML)2016 成人急性早幼粒细胞白血病2016 慢性淋巴细胞白血病新增修订版次病种名称版次病种名称2016 肾动脉狭窄2011 Ⅰ型新月体肾炎血浆置换治疗2016 尿路感染2011 腹膜透析并发腹膜炎2011 急性肾盂肾炎2016 腹膜透析行腹膜平衡试验(PET)及透析充分性评估(KT/V)2016 慢性肾炎综合征2011 急性药物过敏性间质性肾炎2016 腹膜透析管置入术2011 终末期肾脏病常规血液透析治疗2016 ▲急性肾盂肾炎2011 慢性肾脏病贫血2016 慢性肾衰竭(CKD 5期)2009 终末期肾脏病2016 慢性肾脏病肾性骨病维生素D使用2009 狼疮性肾炎行肾穿刺活检2016 慢性肾衰竭拟行血液净化治疗2009 急性肾损伤2016 蛋白尿、血尿待查行肾穿刺活检2009 IgA肾病行肾穿刺活检2016 静脉使用环磷酰胺2016 ▲慢性肾脏病贫血2016 ▲急性药物过敏性间质性肾炎2016 ▲终末期肾脏病(自体动脉-静脉内瘘成型术)2016 原发性肾病综合征2016 ▲狼疮性肾炎行肾穿刺活检2016 急慢性肾炎综合征行肾穿刺活检2016 新月体肾炎县医院适用2016 慢性肾衰竭腹膜透析通路2016 急性肾盂肾炎2016 慢性肾衰竭常规首次血液透析治疗6.内分泌病与代谢病分册(共计23个,其中2016年发布12个)新增修订版次病种名称版次病种名称2016 ▲原发性醛固酮增多症2011 垂体催乳素瘤2016 ▲2型糖尿病(伴高危因素)2011 原发性骨质疏松症2016 2型糖尿病伴多并发症2011 原发性甲状腺功能减退症2016 糖尿病性周围神经病变2011 尿崩症2016 亚急性甲状腺炎2011 原发性甲状旁腺机能亢进症2016 糖尿病足病2010 原发性醛固酮增多症2016 低血糖症2009 1型糖尿病2016 肥胖症2009 2型糖尿病2016 ▲Graves病(格雷夫斯病) 2009 嗜铬细胞瘤/副神经节瘤2009 库欣综合征县医院适用2009 Graves病2016 1型糖尿病2016 2型糖尿病2016 结节性甲状腺肿7.风湿病与自体免疫病分册(共计19个,其中2016年发布19个)新增版次病种名称2016 系统性红斑狼疮(无内脏及器官受累)2016 强直性脊柱炎2016 类风湿性关节炎伴肺间质纤维化2016 类风湿性关节炎2016 抗磷脂综合症2016 干燥综合征伴肺间质纤维化2016 干燥综合征2016 成人Still病2016 白塞病(贝赫切特病)2016 自身免疫性肝炎2016 骨关节炎2016 肉芽肿性多血管炎2016 痛风及高尿酸血症2016 显微镜下多血管炎(MPA)2016 ▲炎性肌病(多发性肌炎皮肌炎)2016 系统性红斑狼疮狼疮肾炎2016 大动脉炎2016 严重类风湿2016 抗中性粒细胞胞浆抗体相关性血管炎8.感染性疾病分册(共计23个,其中2016年发布17个)新增修订版次病种名称版次病种名称2016 ▲耐多药肺结核2012 艾滋病合并肺孢子菌肺炎2016 ▲初治菌阳肺结核2012 艾滋病合并活动性结核病2016 ▲复治肺结核2012 艾滋病合并巨细胞病毒视网膜炎2016 初治菌阴肺结核2012 艾滋病合并马尼菲青霉菌病2016 儿童肺结核2012 艾滋病合并细菌性肺炎2016 流行性腮腺炎2012 艾滋病合并新型隐球菌脑膜炎2016 流行性感冒2016 急性乙型肝炎2016 甲型肝炎2016 急性丙型肝炎2016 慢性丙型肝炎2016 化脓性脑膜炎2016 败血症2016 乙型肝炎肝硬化代偿期2016 慢性乙型肝炎2016 手足口病县医院适用2016 乙型肝炎肝硬化代偿期9.神经内科分册(共计40个,其中2016年发布20个)新增修订版次病种名称版次病种名称2016 蛛网膜下腔出血2010 病毒性脑炎2016 ▲重症肌无力2010 成人全面惊厥性癫痫持续状态2016 ▲颈动脉狭窄2010 肌萎缩侧索硬化2016 低血钾型周期性瘫痪2010 急性横贯性脊髓炎2016 ▲肌萎缩侧索硬化综合征2010 颈动脉狭窄2016 ▲病毒性脑炎2010 颅内静脉窦血栓形成2016 ▲短暂性脑缺血发作2010 视神经脊髓炎2016 多发性肌炎2010 亚急性脊髓联合变性2016 ▲多发性硬化2009 短暂性脑缺血发作2016 多系统萎缩2009 脑出血2016 横贯性脊髓炎2009 吉兰-巴雷综合征2016 ▲吉兰巴雷综合征2009 多发性硬化2016 ▲颅内静脉血栓形成2009 癫痫2016 慢性炎性脱髓鞘性多发性神经根神经病2009 重症肌无力2016 ▲脑出血2016 ▲全面惊厥性癫痫持续状态县医院适用2016 亚急性联合变性2012 短暂性脑缺血发作2016 脑梗死2012 脑出血2016 阿尔茨海默病2012 脑梗死2016 重症帕金森病2012 病毒性脑炎2012 成人全面惊厥性癫痫持续状态2011 高血压脑出血10.普通外科分册(共计86个,其中2016年发布39个)新增修订版次病种名称版次病种名称2016 肢体血管瘤2011 乳腺良性肿瘤2016 血栓闭塞性脉管炎2011 原发性甲状腺机能亢进症2016 下肢浅表脉管静脉炎和血栓静脉炎2011 甲状腺良性肿瘤2016 下肢淋巴性水肿2011 甲状腺癌2016 下肢静脉机能不全2011 胆囊结石合并急性胆囊炎2016 下肢动脉硬化闭塞症2011 慢性胆囊炎2016 髂股静脉血栓形成(非手术治疗)2011 胆管结石(无胆管炎或胆囊炎)2016 静脉曲张硬化剂注射2011 胆管结石合并胆管炎2016 肝动脉栓塞术2011 原发性肝细胞癌2016 乳房肿物微创旋切术2011 肝门胆管癌2016 乳房肿物开放性手术2011 细菌性肝脓肿2016 肛瘘2011 胃癌2016 ▲腹股沟疝2011 脾破裂2016 急性单纯性阑尾炎行腹腔镜阑尾切除术2011 胰腺癌2016 原发性肝癌临床路径(肝癌切除术)2011 胰腺假性囊肿2016 ▲乳腺癌2011 肠梗阻2016 小耳畸形行Brent法耳廓再造术1期2011 小肠间质瘤2016 小耳畸形行Brent法耳廓再造术2期2011 克罗恩病2016 小耳畸形行Brent法耳廓再造术3期2011 肠外瘘2016 小耳畸形扩张皮瓣法耳廓再造术1期2011 肛裂2016 小耳畸形扩张皮瓣法耳廓再造术2期2011 肛周脓肿2016 小耳畸形扩张皮瓣法耳廓再造术3期2009 急性单纯性阑尾炎2016 多指(趾)畸形2009 结节性甲状腺肿2016 瘢痕切除术2009 乳腺癌2016 瘢痕挛缩2009 胃十二指肠溃疡2016 四肢瘢痕挛缩畸形2009 急性乳腺炎2016 体表色素痣切除缝合手术2009 直肠息肉2016 腕掌侧瘢痕切除植皮手术2009 门静脉高压症2016 肘部线性瘢痕挛缩松解改形手术2009 腹股沟疝2016 轻度热力烧伤2009 下肢静脉曲张2016 面部浅二度烧伤2009 血栓性外痔2016 先天性乳房发育不良2009 甲状腺癌2016 驼峰鼻2009 结肠癌2016 男性乳房肥大症2009 胃癌2016 先天性肌性斜颈2016 腹部脂肪堆积2016 颏后缩畸形2016 颧骨突出续上表新增修订版次病种名称版次病种名称2016 体表巨大良性肿物县医院适用2012 甲状腺良性肿瘤2012 急性乳腺炎2012 慢性胆囊炎2012 胆总管结石合并胆管炎2012 胆囊结石合并急性胆囊炎2012 肛裂2012 血栓性外痔2012 门静脉高压症2012 脾破裂2011 腹股沟疝2011 急性阑尾炎2011 下肢静脉曲张2011 胆总管结石11.神经外科分册(共计35个,其中2016年发布12个)新增修订版次病种名称版次病种名称2016 前交通动脉瘤开颅夹闭术2010 颅骨凹陷性骨折2016 脑转移瘤2010 创伤性急性硬脑膜下血肿2016 垂体腺瘤经鼻蝶窦入路切除2010 创伤性闭合性硬膜外血肿2016 锁骨下动脉及椎动脉起始端狭窄支架血管成形术2010 颅骨良性肿瘤2016 颈部动脉狭窄2010 大脑中动脉动脉瘤2016 头皮肿瘤2010 内动脉动脉瘤2016 ▲椎管内肿瘤2010 高血压脑出血2016 脊髓脊膜膨出2010 大脑半球胶质瘤2016 ▲慢性硬膜下血肿置管引流2010 大脑凸面脑膜瘤2016 ▲高血压脑出血外科治疗2010 三叉神经良性肿瘤2010 椎管内神经纤维瘤县医院适用2009 颅前窝底脑膜瘤2016 慢性硬膜下血肿2009 颅后窝脑膜瘤2016 创伤性急性硬脑膜下血肿2009 垂体腺瘤2009 小脑扁桃体下疝畸形2009 三叉神经痛2009 慢性硬脑膜下血肿县医院适用2012 脑挫裂伤2012 创伤性急性硬脑膜下血肿2012 创伤性闭合性硬膜外血肿2012 慢性硬脑膜下血肿2012 颅骨良性肿瘤2012 颅前窝底脑膜瘤12.胸外科分册(共计35个,其中2016年发布15个)新增修订版次病种名称版次病种名称2016 贲门癌(食管-胃交界部癌)外科治疗2010 肋骨骨折合并血气胸2016 创伤性膈疝(无穿孔或绞榨)2010 漏斗胸2016 肺隔离症外科治疗2010 非侵袭性胸腺瘤2016 胸壁良性肿瘤外科治疗2010 肺良性肿瘤2016 手汗症外科治疗2010 纵膈良性肿瘤2016 支气管肺癌介入治疗2010 食管裂孔疝2016 肺大疱外科治疗2010 支气管扩张症2010 气管恶性肿瘤县医院适用2010 食管平滑肌瘤2016 食管癌外科治疗2010 纵膈恶性畸胎瘤2016 胸壁良性肿瘤2009 自发性气胸2016 支气管肺癌2009 食管癌2016 支气管扩张症外科治疗2009 贲门失弛缓症2016 纵隔良性肿瘤外科治疗2009 支气管肺癌2016 贲门癌外科治疗2016 贲门失弛缓症外科治疗县医院适用2016 创伤性膈疝(无穿孔或绞榨)2012 非侵袭性胸腺瘤2012 食管平滑肌瘤2012 食管裂孔疝2012 肺良性肿瘤2012 自发性气胸2012 肋骨骨折合并血气胸新增修订版次病种名称版次病种名称2016 主动脉夹层腔内治疗2011 动脉导管未闭2016 腹主动脉瘤腔内治疗2011 房间隔缺损2016 风湿性心脏病主动脉瓣关闭不全2011 肺动脉瓣狭窄2016 风湿性心脏病主动脉瓣狭窄2011 二尖瓣病变2016 二尖瓣关闭不全成形修复术2011 主动脉瓣病变人工机械瓣置换术2011 主动脉瓣病变人工生物瓣置换术2011 升主动脉瘤2011 升主动脉夹层动脉瘤2010 主动脉瓣病变2010 升主动脉瘤2009 房间隔缺损2009 室间隔缺损2009 动脉导管未闭2009 冠状动脉粥样硬化性心脏病2009 风湿性心脏病二尖瓣病变新增修订版次病种名称版次病种名称2016 无精子症手术2010 肾癌2016 体外冲击波碎石日间手术2010 肾盂癌2016 阴茎部尿道下裂2010 输尿管癌2016 输尿管内支架2010 前列腺癌2016 输尿管支架管(D-J管)留置2010 肾上腺无功能腺瘤2016 肾盂积水伴输尿管狭窄/特指肾盂积水2010 睾丸鞘膜积液2016 尿失禁(经阴道闭孔尿道中段悬吊延长术) 手术2010 精索鞘膜积液2016 膀胱肿瘤日间手术2010 精索静脉曲张2016 膀胱癌2009 肾癌2016 膀胱造瘘日间手术2009 膀胱肿瘤2016 膀胱结石2009 良性前列腺增生2016 尿潴留日间手术2009 肾结石2016 输精管结扎术2009 输尿管结石2016 ▲精索静脉曲张2016 机器人辅助下腹腔镜肾根治性切除术县医院适用2016 机器人辅助下腹腔镜肾部分切除术2012 睾丸鞘膜积液2016 附睾肿物日间手术2012 精索静脉曲张2016 附睾结节日间手术2011 良性前列腺增生2016 ▲睾丸鞘膜积液(成人)2011 肾结石2016 包皮过长手术2016 包茎或包皮过长日间手术2016 包茎2016 取除输尿管支架2016 睾丸肿瘤2016 肾结核2016 肾盂肿瘤2016 肾肿瘤2016 前列腺穿刺活检2016 肾盂输尿管连接部狭窄2016 腺性膀胱炎日间手术2016 ▲精索鞘膜积液2016 ▲输尿管结石县医院适用2016 精索静脉曲张2016 良性前列腺增生2016 肾结石2016 输尿管癌2016 睾丸鞘膜积液新增修订版次病种名称版次病种名称2016 闭合伸肌腱损伤(1区)2012 肱骨干骨折2016 闭合性跟骨骨折2011 肱骨髁骨折2016 闭合性跟腱断裂2011 尺骨鹰嘴骨折2016 臂丛神经鞘瘤2011 尺桡骨干骨折2016 成人髋关节先天性发育不良2011 股骨髁骨折2016 尺骨骨折2011 髌骨骨折2016 尺骨撞击综合征2011 胫腓骨干骨折2016 单侧掌腱膜挛缩症2011 股骨下端骨肉瘤2016 单发掌骨骨折2011 青少年特发性脊柱侧凸2016 单发跖骨骨折2011 退变性腰椎管狭窄症2016 单指狭窄性腱鞘炎2011 强直性脊柱炎后凸畸形2016 第一腕掌关节炎2011 胸椎管狭窄症2016 多发掌骨骨折2011 股骨头坏死2016 多发跖骨骨折2011 髋关节发育不良2016 恶性肿瘤骨转移2011 髋关节骨关节炎2016 腓总神经卡压2011 膝内翻2016 腓总神经损伤2011 膝关节骨关节炎2016 跟骨骨折2011 股骨干骨折2016 股骨粗隆间骨折2009 腰椎间盘突出症2016 骨关节炎2009 颈椎病2016 骨肉瘤化疗2009 重度膝关节骨关节炎2016 骨折术后内固定取出2009 股骨颈骨折2016 踝关节侧副韧带损伤2009 胫骨平台骨折2016 踝关节软骨损伤2009 踝关节骨折2016 踝关节置换县医院适用2016 寰枢关节脱位20122016 脊柱结核2012 颈椎病2016 肩关节复发性前脱位2012 退变性腰椎管狭窄症2016 肩袖损伤2012 锁骨骨折2016 腱鞘囊肿2012 肱骨干骨折2016 腱鞘炎2012 肱骨髁骨折2016 颈椎管狭窄症2012 尺骨鹰嘴骨折2016 颈椎间盘突出症2012 股骨髁骨折2016 髋关节滑膜炎2012 胫骨平台骨折2016 髋关节镜手术2012 髌骨骨折2016 拇指狭窄性腱鞘炎2011 踝关节骨折2016 内生性软骨瘤2011 股骨干骨折2016 全髋关节置换2011 腰椎间盘突出症续上表新增版次病种名称2016 桡骨骨折2016 桡骨茎突狭窄性腱鞘炎2016 桡骨远端骨折2016 桡神经损伤2016 伸肌腱自发断裂2016 锁骨骨折2016 ▲退变性腰椎管狭窄2016 腕尺管综合征2016 膝关节半月板损伤2016 膝关节髌骨脱位2016 膝关节骨关节病关节镜下病灶清理2016 膝关节后交叉韧带断裂2016 膝关节交叉韧带内固定异物反应2016 膝关节前交叉韧带断裂2016 膝关节置换2016 膝滑膜炎2016 新鲜稳定型舟骨骨折2016 胸腰椎骨折手术2016 胸腰椎骨折术后内固定取出术2016 胸腰椎骨质疏松性椎体压缩骨折2016 血管瘤2016 腰椎滑脱症2016 腰椎间盘突出合并不稳症2016 ▲腰椎间盘突出症2016 肢体骨肉瘤2016 肢体骨肉瘤保肢术2016 舟骨骨折2016 肘关节镜2016 肘管综合症2016 椎管内良性肿瘤2016 Morton趾2016 多部位骨折2016 进行性结构性脊柱侧凸2016 急性骨髓炎16.妇产科分册(共计63个,其中2016年发布48个)新增修订版次病种名称版次病种名称2016 子痫前期2010 过期妊娠2016 急诊剖宫产2010 完全性前置胎盘2016 胎儿生长受限2010 阴道分娩因胎盘因素导致产后出血2016 妊娠剧吐2010 宫缩乏力导致产后出血2016 引产阴道分娩2010 产褥感染2016 糖尿病合并妊娠2010 阴道产钳助产2016 妊娠相关性血栓性微血管病2010 医疗性引产2016 中期妊娠引产2009 子宫平滑肌瘤2016 阴道胎头吸引术助产2009 计划性剖宫产2016 ▲输卵管妊娠手术治疗2009 子宫腺肌病2016 异位妊娠甲氨蝶呤药物保守治疗2009 卵巢良性肿瘤2016 无痛人流术日间手术2009 宫颈癌2016 无痛刮宫术日间手术2009 输卵管妊娠2016 无痛宫腔镜检查日间手术2009 胎膜早破行阴道分娩2016 宫颈癌姑息化疗2009 自然临产阴道分娩2016 宫颈癌放射治疗2016 卵巢子宫内膜异位囊肿2016 子宫脱垂2016 稽留流产县医院适用2016 葡萄胎版次病种名称2016 ▲子宫平滑肌瘤子宫切除手术2016 产褥感染2016 ▲宫颈癌手术治疗2016 宫缩乏力导致产后出血2016 卵巢因素不孕宫腹腔镜手术治疗2016 过期妊娠2016 子宫内膜恶性肿瘤手术治疗2016 计划性剖宫产2016 初治的上皮性卵巢癌手术治疗2016 胎膜早破行阴道分娩2016 宫腔因素不孕宫腹腔镜手术治疗2016 完全性前置胎盘2016 输卵管因素不孕手术治疗2016 足月胎膜早破引产阴道顺产2016 子宫内膜良性病变宫腔镜手术2016 阴道产钳助产2016 ▲卵巢良性肿瘤2016 阴道分娩因胎盘因素产后出血2016 重度子宫内膜异位症2016 自然临产阴道分娩2016 女性重度盆腔器官脱垂2016 中期妊娠引产2016 输卵管妊娠手术治疗2016 子宫内膜良性病变宫腔镜手术2016 子宫平滑肌瘤2016 子宫腺肌病2016 卵巢良性肿瘤手术治疗2016 宫颈癌手术治疗新增修订版次病种名称版次病种名称2016 性早熟2010 矮小症2016 新生儿窒息2010 病毒性心肌炎2016 新生儿化脓性脑膜炎2010 川崎病2016 新生儿高胆红素血症2010 传染性单核细胞增多症2016 新生儿低血糖症2010 癫痫2016 ▲儿童过敏性紫癜2010 1型糖尿病2016 ▲毛细支气管炎2010 急性肾小球肾炎2016 儿童支气管哮喘2010 免疫性血小板减少性紫癜2016 ▲儿童肾病综合征2010 原发性肾病综合征2016 儿童急性上呼吸道感染2010 自身免疫性溶血性贫血2016 儿童病毒性脑炎2010 过敏性紫癜2016 ▲母婴ABO血型不合溶血病2010 毛细支气管炎2016 婴儿腹泻2010 热性惊厥2016 急性支气管炎2010 胃食管反流病2016 苯丙酮尿症2010 消化性溃疡2016 ▲新生儿呼吸窘迫综合征2010 新生儿呼吸窘迫综合征2016 新生儿败血症2010 新生儿胎粪吸入综合征2016 四氢生物蝶呤缺乏症2010 阵发性室上性心动过速2010 支气管肺炎2010 儿童急性淋巴细胞白血病2010 儿童急性早幼粒细胞白血病2009 轮状病毒肠炎2009 支原体肺炎2009 麻疹合并肺炎2009 母婴ABO血型不合溶血病县医院适用2013 母婴ABO血型不合溶血病2013 毛细支气管炎2013 轮状病毒肠炎2013 支原体肺炎2013 手足口病新增修订版次病种名称版次病种名称2016 小儿气管(支气管)异物2010 法洛四联症2016 ▲发育性髋脱位(2岁以上)2010 儿童房间隔缺损2016 婴儿型先天性膈疝或膈膨升2010 儿童室间隔缺损2016 先天性漏斗胸2010 儿童先天性动脉导管未闭2016 先天性脐膨出2010 儿童先天性肺动脉瓣狭窄2016 小儿隐匿性阴茎2010 先天性肠旋转不良2016 小儿鞘膜积液2010 甲状舌管囊肿或鳃源性囊肿2016 小儿腹股沟斜疝2010 先天性胆管扩张症2016 肾母细胞瘤术后化疗2010 急性化脓性阑尾炎2016 儿童颅骨凹陷性骨折2010 发育性髋脱位(2岁以上)2016 ▲儿童房间膈缺损2010 先天性马蹄内翻足2016 ▲儿童室间膈缺损2010 梅克尔憩室2016 ▲单侧隐睾(腹股沟型)2010 肾盂输尿管连接部梗阻性肾积水2016 先天性脑积水2010 肾母细胞瘤(Ⅰ-Ⅱ期)2016 肠闭锁2010 先天性肛门直肠畸形(中低位)2016 胆道闭锁2010 先天性肌性斜颈2016 食管闭锁2010 隐睾(睾丸可触及)2016 ▲先天性胆管扩张症2009 先天性巨结肠2016 ▲肾母细胞瘤(Ⅰ-Ⅱ期)2009 先天性幽门肥厚性狭窄2016 腹膜后神经母细胞瘤(Ⅰ-Ⅱ期)2009 尿道下裂2016 神经源性膀胱2009 急性肠套叠2016 后尿道瓣膜2016 ▲肾盂输尿管连接部梗阻性肾积水2016 ▲儿童先天性动脉导管未闭2016 ▲儿童先天性肺动脉瓣狭窄2016 ▲法洛四联症县医院适用2016 腹股沟斜疝2016 扳机指2016 包茎或包皮过长2016 化脓性阑尾炎2016 皮脂囊肿2016 脐茸2016 单侧隐睾(腹股沟型)19.眼科分册(共计51个,其中2016年发布34个)新增修订版次病种名称版次病种名称2016 增生性糖尿病视网膜病变2011 白内障囊外摘除联合人工晶体植入术2016 ▲翼状胬肉手术2011 慢性泪囊炎鼻腔泪囊吻合术2016 眼眶肿瘤2011 急性虹膜睫状体炎2016 眼睑肿物切除术2011 角膜白斑穿透性角膜移植术2016 小儿睑板腺囊肿(霰粒肿)手术2011 角膜裂伤2016 先天性白内障2011 难治性青光眼睫状体冷冻术2016 下睑眼袋矫正术2011 经巩膜二级管激光睫状体光凝术2016 细菌性角膜炎2011 翼状胬肉切除手术2016 特发性黄斑裂孔2009 老年性白内障2016 视网膜中央静脉阻塞2009 原发性急性闭角型青光眼2016 视神经挫伤2009 单纯性孔源性视网膜脱离2016 上斜视2009 共同性斜视2016 缺血性视神经病变2009 上睑下垂2016 麻痹性斜视2016 老年性黄斑变性县医院适用2016 角膜穿通伤术后拆线2012 角膜裂伤2016 黄斑水肿2012 上睑下垂2016 单纯硅油填充取出2012 共同性斜视2016 ▲共同性内斜视2012 翼状胬肉2016 倒睫手术2016 黄斑前膜2016 垂直分离性偏斜2016 部分调节性内斜视2016 并发性白内障2016 爆裂性眼眶骨折2016 外斜V征2016 无晶状体眼2016 ▲共同性外斜视2016 年龄相关性白内障2016 ▲原发性急性闭角型青光眼2016 ▲单纯性孔源性视网膜脱离2016 ▲角膜白斑穿透性角膜移植术2016 眼眶爆裂性骨折县医院适用2016 老年性白内障。
8、干燥综合征诊治指南草案

・诊治指南・干燥综合征诊治指南(草案)中华医学会风湿病学分会 【编者按】:为提高医疗质量,规范各级医疗机构医师的诊疗行为,以切实保障我国广大人民群众的身体健康,在卫生部、中华医学会的直接领导下,各专科分会从2002年1月起着手编写“临床诊疗指南”。
为适用于我国不同等级和不同地区医院医师水平的需要,中华医学会风湿病学分会组织了风湿病学专家编写了22种常见风湿性疾病的诊治指南。
各位专家在撰写过程中倾注了心血,以严肃认真、严谨求精的态度完成了“指南”的编写。
“指南”既代表了当前国际上的诊治水平,又符合我国的国情,具有实用性。
历时一年余,几经易稿,终于完成。
《中华风湿病学杂志》陆续将“指南”以“草案”刊出,以进一步征集广大医师的意见。
有任何建议及意见可与中华医学会风湿病学分会唐福林联系。
通信地址:北京市东城区王府井帅府园1号 北京协和医院风湿免疫科 邮编:100730 Email:Tangfl@ 传真:010********* 干燥综合征(Sj gren′s syndrome,SS)是一个主要累及外分泌腺体的慢性炎症性自身免疫病。
由于其免疫性炎症反应主要表现在外分泌腺体的上皮细胞,故又名自身免疫性外分泌腺体上皮细胞炎或自身免疫性外分泌病。
临床除有涎腺和泪腺受损、功能下降而出现口干、眼干外,尚有其他外分泌腺及腺体外其他器官的受累而出现多系统损害的症状。
其血清中则有多种自身抗体和高免疫球蛋白血症。
本病分为原发性和继发性两类,前者指不具另一诊断明确的结缔组织病(CTD)的SS。
后者是指发生于另一诊断明确的CTD,如系统性红斑狼疮(systemic lupus erythematosus, SL E)、类风湿关节炎(rheumatoid arthritis,RA)等的SS。
本指南主要叙述原发性干燥综合征(primary Sj gren′s syn2 drome,pSS)。
pSS属全球性疾病,在我国人群的患病率为013%~017%,在老年人群中患病率为3%~4%。
干燥综合征治疗的难点和中西医结合ppt课件

学习交流PPT
1
•误诊情况分析 •疑难、重症SS •中西医结合治疗
学习交流PPT
2
• 原发性干燥综合征(pss)是一种主 要累及外分泌腺的慢性自身免疫性 疾病.在我国其发病率较国外为低, 近几年似有上升趋势,在我国人群其 患病率为0.3%~0.7%,在老年人群 中患病率为3%~4%.说明本病并非 少见病。pss的病因至今不清,大多 认为是由感染,遗传,内分泌等多因 素所致。
学习交流PPT
3
• pss的腺体外表现为多器官损害,临床 表现多样,极易误诊,以致患者得不到及 时治疗,使病情进一步发展。口眼干燥 是早期的常见表现,但是多数患者对口 眼干燥症状未加注意,或即使症状严重 却不知此症状与其主诉的关节痛、发 热、皮疹等有关联而未诉说;临床医 生则由于对本病认识不足,也未主动询 问病史导致误诊。
学习交流PPT
14
• 4、因发热,皮疹,关节痛被诊断为系统
性红斑狼疮,但无系统性损害证据,并且
缺乏系统性红斑狼疮特征性抗体,询问
病史有口干和牙齿片状脱落后经唇腺
活检,唾液腺、腮腺ECT检查确诊为干 燥综合症。由于本病可有关节痛、皮 疹等全身表现,血ANA可阳性,故易误诊 为系统性红斑狼疮及其它结缔组织病。
诊之。
学习交流PPT
12
• 2、因关节痛多年,被误诊为类风湿关
节炎,并长期服用抗风湿药物无效,收住
入院后,经仔细追问病史及唇腺活检,唾
Байду номын сангаас
液腺检查确诊为干燥综合征。pss患者
约80%可有轻度关节症状并伴滑膜炎,
表现为关节痛和非畸形性关节炎,检查
可有血沉升高,类风湿因子阳性表现,
发布的 个临床路径清单

病种名称
垂体腺瘤经鼻蝶窦入路切除 锁骨下动脉及椎动脉起始端狭窄支架血管成形术
头皮肿瘤 椎管内肿瘤 脊髓脊膜膨出 慢性硬膜下血肿置管引流 创伤性急性硬脑膜下血肿 真性红细胞增多症 造血干细胞移植供者 再生障碍性贫血(AA) 外周T细胞淋巴瘤 缺铁性贫血 慢性粒细胞白血病慢性期 滤泡性淋巴瘤(初诊) 巨幼细胞性贫血 霍奇金淋巴瘤 多发性骨髓瘤 弥漫大B细胞淋巴瘤(初治) 急性髓系白血病 急性髓系白血病伴完全缓解 骨髓增殖性肿瘤 伯基特淋巴瘤临床路径 成人Ph-急性淋巴细胞白血病 成人纯红细胞再生障碍性贫血 再生障碍性贫血(AA) 地中海贫血 原发性骨髓纤维化 原发性血小板增多症 成人Ph+急性淋巴细胞白血病 成人Ph-急性淋巴细胞白血病 成人再生障碍性贫血 纯红细胞再生障碍性贫血 地中海贫血 自身免疫性溶血性贫血 营养性贫血 成人Ph+急性淋巴细胞白血病 成人急性早幼粒细胞白血病 成人免疫性血小板减少症 成人初治急性髓系白血病(AML) 成人急性早幼粒细胞白血病 慢性淋巴细胞白血病 颅脑损伤恢复期康复 脑出血恢复期康复 脑梗死恢复期康复 人工髋关节置换术后康复 人工膝关节置换术后康复 手外伤康复 肢体骨折术后康复 腰椎间盘突出症康复 周围神经损伤康复 脊髓损伤恢复期康复 颈椎病康复 系统性红斑狼疮(无内脏及器官受累) 强直性脊柱炎 类风湿性关节炎伴肺间质纤维化 类风湿性关节炎
序号
110 111 112 113 114 115 116 117 118 119 120 121 122 123 124 125 126 127 128 129 130 131 132 133 134 135 136 137 138 139 140 141 142 143 144 145 146 147 148 149 150 151 152 153 154 155 156 157 158 159 160 161 162 163 164 165
干燥综合征伴肺间质纤维化临床路径

干燥综合征伴肺间质纤维化临床路径(2016年版)一、干燥综合征伴肺间质纤维化临床路径标准住院流程(一)适用对象。
第一诊断为干燥综合征伴肺间质纤维化(ICD-10:M35.002+J99.1*)。
(二)诊断依据。
根据2002干燥综合征国际分类标准(表1、2),《临床诊疗指南-风湿病学分册》(中华医学会编著,人民卫生出版社),《干燥综合征诊断及治疗指南》(中华医学会风湿病学分会,2010年)。
1.符合干燥综合征国际分类标准表l. 2002年干燥综合征国际分类标准项目2. 符合干燥综合征的分类标准项目的具体分类表 2. 分类标准项目的具体分类3.胸部HRCT表现为双肺磨玻璃影、网格样改变。
4.肺功能表现异常,包括限制性通气功能障碍和(或)气体交换障碍。
5. 必要时进行肺活检病理检查。
(三)治疗方案的选择。
根据《临床诊疗指南-风湿病学分册》(中华医学会编著,人民卫生出版社),《干燥综合征诊断及治疗指南》(中华医学会风湿病学分会,2010年)1.一般治疗:休息,对症治疗。
2.药物治疗:非甾体抗炎药、糖皮质激素、改变病情抗风湿药物(DMARDs)、植物制剂。
3.其他治疗:IVIG、生物制剂等。
(四)标准住院日:10-20天。
(五)进入路径标准。
1.第一诊断必须符合ICD-10: M35.002+J99.1*干燥综合征伴肺间质纤维化疾病编码。
2.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
3.有明显影响干燥综合征常规治疗的情况,不进入本临床路径。
(六)住院期间的检查项目。
1.必需的检查项目:(1)血常规、尿常规、大便常规;(2)肝肾功能、血糖、血脂、电解质、红细胞沉降率(ESR)、C反应蛋白(CRP)、凝血功能、感染性疾病筛查(乙肝、丙肝、梅毒、艾滋病等);(3)抗核抗体谱、类风湿因子、抗CCP抗体、免疫球蛋白及补体、病毒全套;(4)心电图、心脏彩超、胸部HRCT、肺功能、肝胆胰脾彩超、骨密度;2.根据患者病情可选择进行:自免肝相关抗体谱、KL-6、抗磷脂抗体谱、血气分析、肾小管酸化功能、溶血试验、泌尿系彩超和磁共振检查、HBV-DNA、HCV-RNA、PCT、C13呼气试验、消化内镜检查。
痿病(格林-巴利综合征)中医临床路径

痿病(格林-巴利综合征)中医临床路径一、痿病(格林-巴利综合征)中医临床路径标准住院流程(一)适用对象中医诊断:第一诊断为痿病(TCD编码:WB444)o西医诊断:第一诊断为格林-巴利综合征(ICDTO编码:G61.003)o(二)诊断依据1疾病诊断(1)中医诊断:参照《实用中医内科学》(王永炎,严世芸主编.实用中医内科学.上海:上海科学技术出版社,2009)o(2)西医诊断:参照《中国吉兰-巴雷综合征诊治指南》(中华医学会神经病学分会神经肌肉病学组、中华医学会神经病学分会肌电图及临床神经电生理学组、中华医学会神经病学分会神经免疫学组,中华神经科杂志,2010,43(8):583-586)o2.证候诊断参照国家中医药管理局重点专科协作组制定的《痿病(格林-巴利综合征)中医诊疗方案(试行)》。
痿病(格林-巴利综合征)临床常见证候:湿热浸淫证脾胃虚弱证肝肾亏虚证(三)治疗方案的选择参照国家中医药管理局重点专科协作组制定的《痿病(格林-巴利综合征)中医诊疗方案(试行)》。
1诊断明确,第一诊断为痿病(格林一巴利综合征)。
2.患者适合并接受中医治疗。
(四)标准住院日为W28天。
(五)进入路径标准1第一诊断必须符合痿病(格林-巴利综合征)的患者。
2.未出现呼吸肌麻痹者。
3.患者同时具有其他疾病诊断,但在住院期间既不需特殊处理,也不影响第一诊断的临床路径流程实施时,可以进入本路径。
(六)中医证候学观察四诊合参,收集该病种不同证候的主症、次症、体征、舌、脉特点。
注意证候的动态变化。
(七)住院检查项目1必需的检查项目(1)脑脊液常规、生化检查;(2)血常规、尿常规、便常规+潜血;(3)电解质、肝功能、肾功能、血脂、血糖;(4)心电图;(5)胸部X线透视或胸部X线片。
2.可选择的检查项目:根据病情需要而定,如肌电图、脊髓磁共振等。
1辨证E择口服中药汤剂或中成药(1)湿热浸淫证:清热利湿。
(2)脾胃虚弱证:益气健脾。
尪痹(干燥综合征)中医临床路径

尪痹(干燥综合征)中医临床路径引言尪痹,又称干燥综合征,是一种以身体多处黏膜干燥和中医所称的“痹”症状为主要表现的疾病。
中医临床路径是指在诊断、治疗和预防尪痹时,中医医生按照一定的方法和步骤进行综合分析,制定合理、科学且有可操作性的治疗方案。
临床路径的制定中医临床路径的制定是一个重要的指南,有助于提高患者治疗的效果和减少医疗资源的浪费。
尪痹中医临床路径的制定需要从以下几个方面考虑:一、病因与病机分析通过详细了解患者的病史、症状和体征,中医医生可以分析尪痹的病因和病机。
尪痹多与气阴两虚、津液亏损、湿热蕴结等有关。
二、中医辨证施治根据病因和病机分析结果,中医医生可以对尪痹进行辨证施治。
例如,对于气阴两虚型的尪痹患者,可以采用养阴清热、益气补虚的治疗方法。
三、中药治疗方案根据辨证施治的结果,中医医生可以制定中药治疗方案。
中药可以通过滋阴清热、益气补虚等作用来改善患者的尪痹症状。
四、饮食调理与生活方式建议除了中药治疗,中医临床路径还包括针对患者的饮食和生活方式的调理建议。
如建议患者多食些滋阴润燥的食物,避免辛辣刺激的食物,保持适度运动等。
五、预防与康复中医临床路径还应包含预防尪痹的方法以及患者康复的指导。
预防主要包括加强锻炼,保持生活规律,避免受凉等。
对于康复患者,可以适当进行针灸、按摩等中医治疗。
总结尪痹(干燥综合征)中医临床路径的制定对于提供科学、规范的治疗方案具有重要意义。
中医临床路径的应用可以帮助中医医生更好地诊断、治疗和预防尪痹疾病,提高患者的治疗效果和生活质量。
国家发布临床路径目录(1010个)
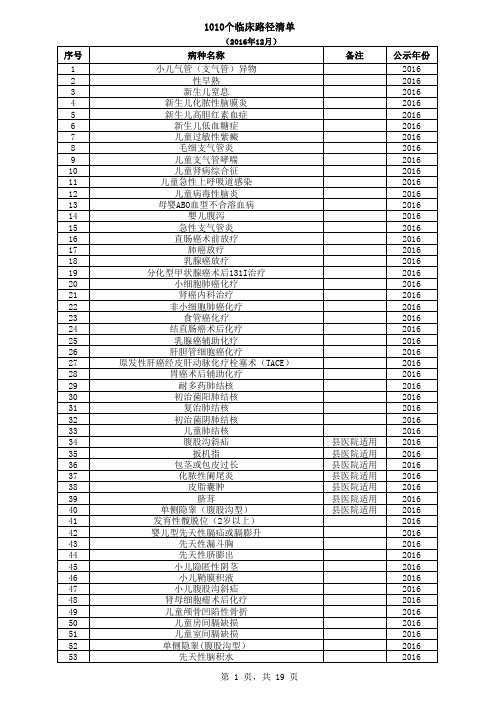
病种名称
非酒精性脂肪性肝病 急性胃炎
溃疡性结肠炎 慢性胃炎 克罗恩病
下消化道出血 肝硬化合并食管胃静脉曲张出血(内科治疗)
ESD/EMR术 肝硬化并发肝性脑病 溃疡性结肠炎(中度)
下消化道出血 药物性肝病
大肠息肉 内镜下胃息肉切除术
肠息肉切除术后 胃石
胃食管反流病 消化性溃疡 药物性肝损伤 流行性腮腺炎 流行性感冒 急性乙型肝炎
扳机指 包茎或包皮过长
化脓性阑尾炎 皮脂囊肿 脐茸
单侧隐睾(腹股沟型) 发育性髋脱位(2岁以上) 婴儿型先天性膈疝或膈膨升
先天性漏斗胸 先天性脐膨出 小儿隐匿性阴茎 小儿鞘膜积液 小儿腹股沟斜疝 肾母细胞瘤术后化疗 儿童颅骨凹陷性骨折 儿童房间膈缺损 儿童室间膈缺损 单侧隐睾(腹股沟型) 先天性脑积水
序号
166 167 168 169 170 171 172 173 174 175 176 177 178 179 180 181 182 183 184 185 186 187 188 189 190 191 192 193 194 195 196 197 198 199 200 201 202 203 204 205 206 207 208 209 210 211 212 213 214 215 216 217 218 219 220 221
病种名称
子痫前期 急诊剖宫产 胎儿生长受限
妊娠剧吐 引产阴道分娩 糖尿病合并妊娠 妊娠相关性血栓性微血管病 中期妊娠引产 阴道胎头吸引术助产
产褥感染 宫缩乏力导致产后出血
过期妊娠 计划性剖宫产 胎膜早破行阴道分娩 完全性前置胎盘 足月胎膜早破引产阴道顺产 阴道产钳助产 阴道分娩因胎盘因素产后出血 自然临产阴道分娩 中期妊娠引产 增生性糖尿病视网膜病变 翼状胬肉手术
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
干燥综合征临床路径
(2016年版)
一、干燥综合征临床路径标准住院流程
(一)适用对象。
第一诊断为干燥综合征(ICD-10:M35.000)。
(二)诊断依据。
根据2002干燥综合征国际分类标准(表1、2),《临床诊疗指南-风湿病学分册》(中华医学会编著,人民卫生出版社),《干燥综合征诊断及治疗指南》(中华医学会风湿病学分会,2010年)。
表l. 2002年干燥综合征国际分类标准项目
表2. 分类标准项目的具体分类
(三)治疗方案的选择。
根据《临床诊疗指南-风湿病学分册》(中华医学会编著,人民卫生出版社),《干燥综合征诊断及治疗指南》(中华医学会风湿病学分会,2010年)
1.一般治疗:休息,对症治疗。
2.药物治疗:非甾体抗炎药、糖皮质激素、改变病情抗风湿药物(DMARDs)、植物制剂。
3.其他治疗:IVIG、生物靶向制剂等。
(四)标准住院日:7-10天。
(五)进入路径标准。
1.第一诊断必须符合ICD-10:M35.000干燥综合征疾病编码。
2.当患者同时具有其他疾病诊断,但在住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
3.有明显影响干燥综合征常规治疗的情况,不进入干燥综合征临床路径。
(六)住院期间的检查项目。
1.必需的检查项目:
(1)血常规、尿常规、大便常规;
(2)肝肾功能、血糖、血脂、电解质、红细胞沉降率(ESR)、C反应蛋白(CRP)、凝血功能、感染性疾病筛查(乙
肝、丙肝、梅毒、艾滋病等);
(3)抗核抗体谱、类风湿因子、抗CCP抗体、免疫球蛋白及补体;
(4)心电图、心脏彩超、胸部CT、肝胆胰脾彩超、骨密度;
(5)眼科:Schirmer试验、角膜荧光染色、泪膜破裂时间;口腔科:唾液分泌试验
2.根据患者病情可选择进行:唇腺活检(推荐)、自免肝抗体、抗磷脂抗体谱、血气分析、肾小管酸化功能、溶血试验、泌尿系彩超和磁共振检查、HBV-DNA、HCV-RNA、PCT、C13呼气试验、消化内镜检查。
3.必要时可检测免疫固定电泳、血尿轻链等排查淋巴瘤的实验室检查。
(七)治疗方案与药物选择。
1、一般治疗:休息,针对口眼干燥对症治疗,纠正低钾、改善外分泌腺体功能。
2、药物治疗:非甾体抗炎药(水杨酸类、吲哚衍生物类),糖皮质激素,DMARDs(抗疟药、环磷酰胺、甲氨蝶呤、硫唑嘌呤、环孢素等),植物制剂(白芍总苷),生物靶向制剂、IVIG。
3、必要时抗感染、保护胃黏膜、保肝、防治骨质疏松等治疗。
(八)出院标准。
1.症状明显缓解。
2.病情稳定。
3.没有需要继续住院治疗的合并症和/或并发症。
(九)变异及原因分析。
1.伴有其他疾病,需要进行相关诊断和治疗,导致住院时间延长。
2.治疗无效或者病情进展,需要进行相关诊断和治疗,导致住院时间延长。
3.伴有影响本病治疗效果的合并症和并发症,需要进行相关诊断和治疗。
二、干燥综合征临床路径表单
适用对象:第一诊断为干燥综合征(ICD-10:M35.000)。
患者姓名:性别:年龄:门诊号:住院号:
住院日期:年月日出院日期:年月日标准住院日:7-10天。
