2017妊娠期糖尿病的诊疗指南
妊娠期糖尿病诊疗规范

胰岛素使用指征和剂量调整方法
胰岛素使用指征
当孕妇空腹血糖超过5.3mmol/L,餐后2小 时血糖超过6.7mmol/L,且通过饮食和运动 治疗无法控制时,应考虑使用胰岛素治疗。
剂量调整方法
胰岛素剂量应根据孕妇的血糖水平、孕期增 重和营养需求进行调整。医生会根据孕妇的 具体情况制定个性化的胰岛素治疗方案,并 定期监测血糖变化以调整剂量。同时,孕妇 也应学会自我监测血糖,并向医生反馈血糖 变化情况。
妊娠期糖尿病诊疗规范
演讲人:
日期:
目录
Contents
• 妊娠期糖尿病概述 • 产前检查与评估 • 妊娠期糖尿病治疗原则 • 并发症预防与处理措施 • 胎儿监测与围产儿管理要点 • 分娩期管理策略部署
01 妊娠期糖尿病概述
定义与分类
定义
妊娠期糖尿病(GDM)是指在妊娠期间首次发现或确诊的糖耐量异常,不包 括孕前已诊断的糖尿病患者。
药物治疗选择及时机把握
口服降糖药物
对于饮食和运动治疗无法控制血糖的孕妇,医生可能会考虑使用口 服降糖药物,如二甲双胍等。
胰岛素治疗
当口服降糖药物无法有效控制血糖时,医生会根据孕妇的具体情况 选择胰岛素治疗,包括胰岛素种类、剂量和使用时机等。
注意药物副作用
孕妇在使用药物治疗时,应密切关注药物副作用,如恶心、呕吐、腹 泻等,并及时向医生反馈。
诊断依据
GDM的诊断主要依据口服葡萄糖耐量试验(OGTT)结果。一般在孕24-28周进行OGTT检查,当空腹血糖 ≥5.1mmol/L,1小时血糖≥10.0mmol/L,2小时血糖≥8.5mmol/L时,即可诊断为GDM。同时,还需结合孕妇 的病史、临床表现和体格检查等进行综合判断。
02 产前检查与评估
2017糖尿病指南

要点提示•我国成人2型糖尿病患病率(2013年)为10.4%,各民族有较大差异•肥胖人群糖尿病患病率升高了2倍•未诊断糖尿病比例达63%一、我国2型糖尿病的流行病学演进30多年来,我国成人糖尿病患病率显著增加。
1980年全国14省市30万人的流行病学资料显示,糖尿病的患病率为0.67%[1]。
1994至1995年全国19省市21万人的流行病学调查显示,25~64岁的糖尿病患病率为2.28%,糖耐量异常(IGT)患病率为2.12%[2]。
2002年中国居民营养与健康状况调查同时进行了糖尿病的流行情况调查,该调查利用空腹血糖>5.5 mmol/L作为筛选指标,高于此水平的人做口服葡萄糖耐量试验(OGTT),结果显示在18岁以上的人群中,城市人口的糖尿病患病率为4.5%,农村为1.8%[3]。
2007至2008年,CDS组织全国14个省市开展了糖尿病流行病学调查,我国20岁及以上成年人的糖尿病患病率为9.7%[4]。
2010年中国疾病预防控制中心(CDC)和中华医学会内分泌学分会调查了中国18岁及以上人群糖尿病的患病情况,显示糖尿病患病率为9.7%[5]。
2013年我国慢性病及其危险因素监测显示,18岁及以上人群糖尿病患病率为10.4%[6](表1)。
表1 我国7次全国性糖尿病流行病学调查情况汇总二、我国糖尿病流行特点1. 以2型糖尿病为主,1型糖尿病及其他类型糖尿病少见。
2013年全国调查中2型糖尿病患病率为10.4%,男性高于女性(11.1%比9.6%)。
2. 各民族间的糖尿病患病率存在较大差异:满族15.0%、汉族14.7%、维吾尔族12.2%、壮族12.0%、回族10.6%、藏族4.3%。
3. 经济发达地区的糖尿病患病率明显高于不发达地区,城市高于农村(12.0%比8.9%)。
4. 未诊断糖尿病比例较高。
2013年全国调查中,未诊断的糖尿病患者占总数的63%。
5. 肥胖和超重人群糖尿病患病率显著增加,肥胖人群糖尿病患病率升高了2倍。
妊娠期糖尿病诊疗常规
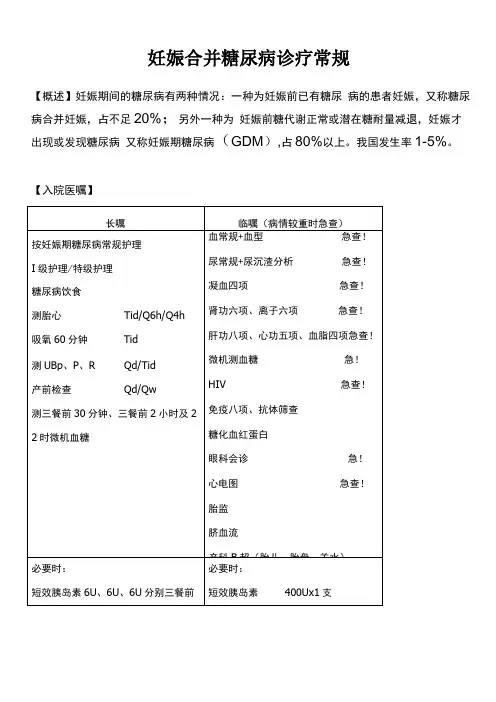
妊娠合并糖尿病诊疗常规【概述】妊娠期间的糖尿病有两种情况:一种为妊娠前已有糖尿病的患者妊娠,又称糖尿病合并妊娠,占不足20%;另外一种为妊娠前糖代谢正常或潜在糖耐量减退,妊娠才出现或发现糖尿病又称妊娠期糖尿病(GDM),占80%以上。
我国发生率1-5%。
【入院医嘱】说明:1、产前检查,之28周者,Qd,<28周者,Qw。
2、如为糖尿病合并妊娠建议查肝、胆、脾、胰、双肾、输尿管、膀胱B超及超声心动图。
3、糖化血红蛋白反映为1-2个月(8-10周)血糖控制情况,正常值应为6.5%以下(正常为4-6%),孕晚期只能反映过去2周的平均血糖水平了。
【监测】1、血糖监测应每天进行,入院初期,血糖未达标准时,应行“大轮廓”血糖试验(三餐前30分钟、三餐后2小时及22时微机血糖,下同)。
血糖达标准后可改测“小轮廓”试验(即三餐后2小时及22时血糖值,下同),如住院时间较长,且一直血糖稳定达标,可每天随机抽查一次餐后2小时血糖,但必须每周至少测定一次“大轮廓”式样。
2、大于32周者,每周至少行2次电子胎心监护及每周1次的羊水指数和生物物理评分(BPS评分)试验。
大于28周,入院后每周行至少一次胎心监护,如胎心监护有异常者酌情注意复查,当天或第二天早上执行。
每周至少测三次尿酮(尿常规)情况。
每周至沙复查一次B超,以了解胎儿及羊水等情况。
每周复查一次血常规、凝血四项、肝功、生化、电解质情况,心功和血脂酌情复查。
糖化血红蛋白应1-2个月(6周)复查一次(正常值4-6%)。
【饮食、胰岛素使用原则】1、饮食控制原则为:少量、多餐。
每日分5-6餐,淀粉及碳水化合物相对减少,增加蛋白及脂肪类摄入,其中碳水化合物占50-5 5%,蛋白质25%,脂肪20-25%。
早餐占10%-20%,午餐占2 0%-30%,晚餐占30%,各种加餐占30%,特别应注意睡前加餐可减少夜间低血糖的发生。
控制3-5日后收住院测定24小时血糖(血糖轮廓试验)和相应尿酮体(尿常规),严格饮食控制后出现尿酮体阳性,应重新调整饮食。
妊娠合并糖尿病诊疗规范

妊娠合并糖尿病诊疗规范妊娠合并糖尿病包括两种情况,指在原有糖尿病的基础上合并妊娠;妊娠后新发生或发现的糖尿病称妊娠期糖尿病(GDM)。
两者对母儿都有很大危害,必须加以重视。
【诊断标准】一、PGDM(孕前糖尿病)1.妊娠前已确认为糖尿病的患者。
2.妊娠前未进行过血糖检查的孕妇,尤其存在糖尿病高危因素者,首次产前检查时需明确是否存在糖尿病,妊娠期血糖升高达到以下任何一项标准应诊断为PGDM:(1)空腹血糖FPG≥7.0mmol/L。
(2)口服75g葡萄糖耐量试验:服糖后2h血糖≥11.1mmol/L。
(3)伴有典型的高血糖症状或高血糖危象,同时随机血糖≥11.1mmol/L。
(4)糖化血红蛋白≥6.5%。
GDM高危因素包括肥胖(尤其是重度肥胖)、一级亲属患2型糖尿病、GDM史或巨大儿分娩史、多囊卵巢综合征、妊娠早期空腹尿糖反复阳性等。
二、GDM(妊娠期糖尿病)1.于妊娠24~28周间,空腹血糖值≥5.1mmol/L。
2.葡萄糖耐量试验(OGTT):试验前晚10∶00后禁食,试验日晨将75g葡萄糖溶于200ml~300ml温开水中,5分钟内服完,抽取空腹及服糖后1、2小时静脉血,测定血葡萄糖值;空腹血糖值,上限为5.1 mmol/L,1小时为10.0 mmol/L;2小时为8.5mmol/L,任一项等于或超过正常值,可作出妊娠期糖尿病的诊断。
【治疗原则】(一)孕期母体监护1.有糖尿病史者早孕检查血压﹥20/13.3kPa(150/100mmHg),心电图示冠状动脉粥样硬化,肾功能减退或眼底检查有增生视网膜病变者,不宜妊娠,应作人工流产。
2.饮食管理:一旦诊断为糖尿病,即要饮食控制,以少量多餐为原则。
按标准体重[孕妇标准体重(kg)为身高(cm)-100]计算,热量为每日125.5~146.4kJ/kg(30~35kcal/kg)。
饮食中蛋白质为每日 1.5~2g/kg,脂肪为每日1g/kg,其余为碳化合物,按1/7、2/7、2/7及加餐3次分配。
2017妊娠期糖尿病的诊疗指南

妊娠期糖尿病的分期
1型糖尿病 2型糖尿病 葡萄糖平衡受损(空腹血糖异常,糖耐量 异常) 妊娠期糖尿病 其他特殊类型:药物、感染、外分泌胰腺 疾病、库欣综合症、与糖尿病相关的其他 遗传病等
妊娠期糖尿病的诊治进展
概述 GDM的筛查和诊断 GDM孕妇的孕期管理和治疗 其他相关妊娠合并症的药物治疗对GDM孕 妇糖代谢的影响 GDM孕妇再次妊娠的糖耐量状况和远期糖 尿病的预测因素
没有捏皮或刚刚完成注射 未拔出针头时即提早松开 捏皮,都会影响胰岛素作 用的效果。
胰岛素使用要点
1、胰岛素注射前应了解剂型、每ml所含的剂 量、作用时间。
2、注射剂量准确,采用1ml注射器抽吸。 3、注射时间准确。 4、注射部位应经常更换,以防注射部位组织 硬化、脂肪萎缩及胰岛素吸收不良。 5、局部消毒应严密,以防感染。
低血糖预防
保暖;检查外观有无先天畸形。 监测血糖、预防新生儿低血糖; 防止低血钙、低血镁,高胆红素血症等 其他并发症出现;
新生儿处理
母亲为糖尿病合并妊娠,或有严重妊娠期糖 尿病,新生儿出生体重≥4500g送NICU监测。 有症状者: ①新生儿出生后出现中心性青紫、呼吸暂停、 抽搐、尖叫、松软等作紧急处理后送NICU。 ②若新生儿出现激惹、过多抖动、震颤、拥 抱反射亢进、哭声尖、嗜睡、纳差、出汗等 症状,血糖低于2.6mmol/L,立即送NICU。
(一)首次产前检查的孕妇 1、空腹血糖 >7.0mmol/L,或糖化血红蛋白 >6.5%,或随机血糖≧11.1mmol/L且有糖尿 病症状,则诊断显性糖尿病合并妊娠; 2、若空腹血糖<5.1mmol/L,24~28周做75g 葡萄糖耐量试验; 3、若空腹血糖≧5.1mmol/L,但是< 7.0mmol/L, 诊断为妊娠期糖尿病(GDM);
妊娠期高血糖管理

鼓励孕期适当运动
卫生保健人员应评估糖尿病孕妇是否有运动禁忌证,若无运动禁忌证,建议孕妇进行适当的、有规律的、个体能够适应的运动;孕前规律运动的妇女,可建议怀孕后继续维持适宜的运动
孕期运动的注意事项
运动前行心电图检查排除心脏疾患,需要确认是否存在大血管和微血管并发症运动期间出现以下情况及时就医:腹痛、阴道流血或流水、憋气、头晕眼花、严重头痛、胸痛、肌无力等避免清晨空腹未注射胰岛素前进行运动
妊娠期血压监测与治疗
妊娠期高血压疾病妊娠期高血压疾病主要包括妊娠期高血压及原发性高血压合并妊娠,当收缩压≥140 mmHg和(或)舒张压≥90 mmHg时,应考虑降压药物治疗常用口服降压药包括拉贝洛尔(每次50~150 mg,3~4 次/d)、二氢吡啶类钙通道阻滞剂、α 受体阻滞剂酚妥拉明孕期不推荐使用ACEI和ARB类降压药。降压过程中需与产科医师密切合作,判断有无子痫前期或更重的妊娠期高血压状态
王子莲,等. 中国实用妇科与产科杂志,2020,36(05):405-408.
妊娠期血糖控制不佳的长期危害
母亲
子代
产后出现糖耐量异常、2型糖尿病风险增加产后心血管疾病的风险增加
肥胖、2型糖尿病及代谢综合征的风险增加发育不良的风险的增加
王子莲,等. 中国实用妇科与产科杂志,2020,36(05):405-408.
孕期任何时间行75克OGTT,任意一个点血糖达到以下标准即诊断:
空腹血糖
≥5.1且<7 mmol/L
OGTT 1小时血糖
≥10.0 mmol/L
OGTT 2小时血糖
≥8.5 mmol/L且<11.1mmol/L
OGTT,口服葡萄糖耐量试验
ODM的诊断
也称妊娠期间的糖尿病,指孕期任何时间被发现且达到非孕人群糖尿病诊断标准:
2017年ADA糖尿病诊疗标准ppt课件(新修订)
2. 糖尿病的分型和诊断
如果筛查结果正常,宜每3年至少重复筛查一次。C 使用空腹血糖、75g OGTT 2h血糖或A1C筛查糖尿病前期都是合适的。B 对于糖尿病前期的人群,评估并治疗其他心血管疾病(CVD)危险因素。B 超重或肥胖且伴有2项或2项以上其他糖尿病危险因素的儿童和青少年,应考虑 筛查糖尿病前期。E
2. 糖尿病的分型和诊断
1型糖尿病 在有高血糖症状的个体应该用血糖而不是A1C诊断急性起病的1型糖尿病。E 用自身抗体组套筛查1型糖尿病目前仅建议在临床研究机构或有1型糖尿病先证 者的亲属中进行。B 两种或多种自身抗体持续阳性预测临床糖尿病并且在临床研究机构可以作为干 预指征。干预结局可能包括自身抗体转阴、预防血糖进展在正常或糖尿病前期 范围、预防临床糖尿病或保留残存C-肽的分泌。A
2. 糖尿病的分型和诊断
单基因糖尿病综合征 所有6个月以内诊断糖尿病的儿童应该进行新生儿糖尿病的基因检测。B 儿童或在青年诊断为糖尿病的成人,如果不具备1型糖尿病或2型糖尿病的特点 ,且连续多代有糖尿病(提示常染色体显性遗传模式),应该考虑青少年的成 人起病型糖尿病(MODY)的基因检测。A 在这两种情况下,建议向专业的糖尿病遗传中心咨询,以理解这些突变的意义 以及如何最好地接近进一步评价,治疗和遗传咨询。 E
2. 糖尿病的分型和诊断
妊娠糖尿病 伴有危险因素的孕妇,首次产前检查时用非妊娠的诊断标准筛查未诊断的2型 糖尿病。B 无糖尿病病史的孕妇,妊娠24~28周筛查妊娠糖尿病(GDM)。A 妊娠糖尿病的妇女,产后 4~12 周用 OGTT 及非妊娠的糖尿病诊断标准筛查永久 性糖尿病。E 有妊娠糖尿病病史的妇女应至少每3年筛查是否发展为糖尿病或糖尿病前期。B 有妊娠糖尿病病史的糖尿病前期妇女,应接受生活方式干预或二甲双胍治疗以 预防糖尿病。A
妊娠糖尿病胰岛素治疗技巧和二甲双胍使用经验 李玲
妊娠糖尿病不可怕,4项临床研究手把手教你治疗!讲者:李玲中国医科大学附属盛京医院内分泌科整理:蒲林莉妊娠糖尿病的治疗一直是比较棘手的问题,因其严格的血糖控制目标与满足胎儿生长发育之间的平衡难以掌握。
在2018年苏州CDS年会上,来自盛京医院的李玲教授为我们带来了她和她团队对于妊娠糖尿病的临床研究,并且毫无保留地分享了她治疗妊娠糖尿病的心得。
对于很多医生目前的治疗困境来说,无异于是一场及时雨。
先来看干货总结:1.理解妊娠高血糖的分类和各自的诊断标准和特点,注意妊娠期显性DM。
2.妊娠空腹血糖>5.7mmol/L是GDM孕期需要胰岛素控制血糖的标志,同时也是GDM产后3个月糖代谢紊乱是否存续的标志。
3.妊娠高血糖的控制目标是完全可以达到的,和强化治疗的普通T2DM相比,孕妇并不容易出现低血糖(T1DM除外)。
4.2017 CDS指南新变化:孕期可保留二甲双胍,孕妇知情同意及使用胰岛素基础上,可联用二甲双胍,并且我们的经验显示二甲双胍有获益,尤其对妊娠高血糖中的GDM、体重偏大、胰岛素用量大于100U/日的孕妇更有益处。
详细内容:李玲教授首先为大家复习了2017 CDS指南妊娠高血糖的诊断及控制目标。
2017 CDS指南将妊娠高血糖分为3类:1.GDM(妊娠期糖尿病):即妊娠期间按GDM标准诊断的DM;2.ODM(妊娠期显性糖尿病):即妊娠期间按普通糖尿病标准诊断的DM;3.PGDM(孕前糖尿病):即原有糖尿病的基础上妊娠。
其中,GDM的诊断标准是以下任意一点血糖异常:空腹血糖≥5.1mmol/L,OGTT1h血糖≥10.0mmol/L,OGTT2h血糖≥8.5mmol/L。
由于妊娠高血糖会对孕妇和胎儿产生诸多的近远期不良影响,包括胚胎发育异常、流产、并发妊娠高血压与子痫前期、巨大儿、产后T2DM发病率及代谢综合征风险增加等等,严格控制妊娠期血糖显得尤为重要。
所以2017 CDS指南推荐无论哪一类妊娠糖尿病,孕期血糖的控制目标均为:空腹<5.3mmol/L,餐后1h<7.8mmol/L,餐后2h<6.7mmol/L。
糖尿病分级诊疗指南(2017版)
安徽省糖尿病分级诊疗指南(2015年版)糖尿病(diabetes mellitus,DM)是最常见的慢性病之一,危害主要是其并发症,如糖尿病肾病、糖尿病视网膜病变、大血管病变等。
循证医学研究证明,严格控制血糖、血脂、血压和抗凝等多种危险因素,可显著降低糖尿病患者发生并发症的危险性,对早期糖尿病肾病、视网膜病变和糖尿病足的患者采取特殊的干预措施,可以显著降低其致残率和病死率,有效降低国家的疾病负担。
一、我国糖尿病的现状(一)、患病率 2007至2008年中华医学会糖尿病学分会(CDS)在我国部分地区开展的糖尿病流行病学调查显示,在20岁以上的人群中,糖尿病患病率为9.7%,糖尿病前期的比例为15.5%,糖尿病患者中仅有40%获得诊断。
最近发表的全国性流行病学调查也进一步验证了这一发现。
糖尿病分型包括1型糖尿病、2型糖尿病、特殊类型糖尿病、妊娠糖尿病4种类型,其中,2型糖尿病约占糖尿病患者的90%,其治疗和管理多数可以在基层医疗卫生机构(乡镇卫生院、村卫生室、城市社区卫生服务机构)开展。
(二)、发病率我国糖尿病的发病率尚无权威数据,根据历年数据推算,我国每年新发2型糖尿病患者680万。
(三)、糖尿病患者的就诊情况按照就诊率60%推算,全国范围内在各级医疗卫生机构接受医疗服务的糖尿病患者数约为2000余万人。
目前,2型糖尿病指南所推荐的糖尿病基本诊疗措施和适宜技术中,一些已在基层医疗卫生机构实施。
随着疾病筛查水平提高,未来所有未出现严重并发症的2型糖尿病患者均可以下沉基层医疗机构进行管理。
二、糖尿病定义及分型(一)、糖尿病是一组由多病因引起的以慢性高血糖为特征的代谢性疾病,是由于胰岛素分泌不足和(或)作用缺陷引起。
长期碳水化合物以及脂肪、蛋白质代谢紊乱可引起多系统损害,导致眼、肾、神经、心脏、血管等组织器官慢性进行性病变、功能减退及衰竭;病情严重或应激时可发生急性严重代谢紊乱,如糖尿病酮症酸中毒、高血糖高渗状态。
胰岛素联合二甲双胍对妊娠期糖尿病临床效果及妊娠结局分析
糖代谢在妊娠前处于正常或糖耐量潜在减退的状态,待妊娠期后被确诊为糖尿病,临床称为妊娠期糖尿病(gestational diabetes mellitus,GDM)[1]。
GDM不仅会引起妊娠高血压、羊水过多等并发症,还会影响胎儿的生长质量,造成巨大儿、畸形儿、新生儿呼吸窘迫等,对孕妇、胎儿均带来健康威胁[2]。
因此,临床极为重视GDM治疗,以降低妊娠风险,而GDM的首要治疗环节则在控制血糖。
在控制GDM患者的血糖上,胰岛素为当前首选用药,尽胰岛素联合二甲双胍对妊娠期糖尿病临床效果及妊娠结局分析安丘市人民医院妇产科,山东潍坊262100目的观察妊娠期糖尿病应用胰岛素、二甲双胍联合治疗的效果及妊娠结局。
方法采集该院妇产科2016年12月—2017年12月收治的90例GDM患者临床资料,按随机数字表法分两组,每组45例,对照组药物治疗采用门冬胰岛素,观察组在其基础口服药物二甲双胍,比较两组血糖水平、妊娠结局及不良反应。
结果观察组治疗后FBG(7.51±1.22)mmol/L、2hPG(9.21±2.16)mmol/L、HbA1c(6.22±2.10)%相较于对照组低,差异有统计学意义(t=4.636、2.777、5.744,P<0.05);观察组治疗后产妇妊娠并发症概率4.44%、新生儿并发症概率4.44%相较于对照组17.78%、22.22%均较低,差异有统计学意义(χ2=4.050、6.154,P<0.05);两组不良反应概率差异无统计学意义(χ2=0.000,P>0.05)。
结论妊娠期糖尿病应用胰岛素、二甲双胍联合治疗的效果显著,能有效降低血糖水平,改善妊娠结局,无严重不良反应增加。
妊娠期糖尿病;胰岛素;二甲双胍;血糖水平;妊娠结局;不良反应doi10.11966/j.issn.2095-994X.2021.07.03.50ZHANG Hai-liangDepartment of Obstetrics and Gynecology,Anqiu People's Hospital,Weifang,Shandong Province,262100China Objective To observe the effect of combined treatment of insulin and metformin on gestational diabetes and the outcome of Methods The clinical data of90patients with GDM admitted to the department of obstetrics and gynecology in the hospital from December2016to December2017were divided into two groups according to the random number table method,each with45 cases.The control group was treated with insulin aspart,and the observation group based on its basic oral drug metformin,the blood glucose level,pregnancy outcome and adverse reactions of the two groups were compared.Results After treatment,in the observation group,FBG(7.51±1.22)mmol/L,2hPG(9.21±2.16)mmol/L,and HbA1c(6.22±2.10)%were lower than those in the control group,the difference was statistically significant(t=4.636,2.777,5.744,P<0.05);after treatment,the pregnancy complications rate of the observa⁃tion group was4.44%,and the neonatal complications rate was4.44%,compared with the control group17.78%and22.22%were lower,the difference was statistically significant(χ2=4.050,6.154,P<0.05);adverse reactions in the two groups was not statistically sig⁃nificant(χ2=0.000,P>0.05).Conclusion The combined treatment of insulin and metformin for gestational diabetes has a significant ef⁃can effectively reduce blood glucose levels and improve pregnancy outcomes without increasing serious adverse reactions.Gestational diabetes;Insulin;Metformin;Blood glucose level;Pregnancy outcome;Adverse reactions收稿日期:2021-02-05;修回日期:2021-02-24作者简介:张海亮(1985-),男,本科,主治医师,研究方向为妇产科。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
定义
妊娠合并糖尿病是孕期最常见的合并症之 一,发生率可高达5%~20%。 定义:在妊娠期首次发生或首次诊断的对 碳水化合物的耐受性减低,临床上称为 “妊娠期糖尿病”(WHO, 1997),约占妊娠 妇女的2% ~ 8%。
妊娠期糖尿病
青春期肥胖
妊娠期糖尿病
孕前肥胖
儿童期肥胖
GDM
巨大儿
Clinical Obstetrics and Gynecology,2007,50:972~979
妊娠期糖尿病的诊疗指南
2017
糖尿病现状
2003 年全球有1.89 亿患者,2025年预计 患者人数将达3.24亿,增长72%。我国 有4000万糖尿病患者,2015年患病率超 过10%,患者数超过1亿,每天新增病例 3000人。 但最新统计数据,我国糖尿病的发病率已 达到11.6%,有9400万患者。
妊娠期糖尿病的高危因素
孕妇因素: 家族史: 妊娠分娩史: 本次妊娠因素:
产科特异危险因素识别
生物学因素 高危:年龄小于15岁或大于35岁,病态肥 胖,营养不良 中危:年龄15-19岁;超过标准体重大于 20%;低于标准体重大于20%
产科特异危险因素识别
产科因素: 高危:产次大于8次,前次妊娠有出生体重大于 4000g或小于2500g、自身免疫疾病、子痫、医 学指征的终止妊娠 中危:产次大于5次,妊高症,ABO血型不合
那我们应该这么做呢?
子代肥胖 或糖尿病
母亲孕期糖 尿病或肥胖
初级预防
母亲孕期糖 尿病或肥胖
子代肥胖 或糖尿病
加强糖尿病孕妇管理改善 母儿结局
糖尿病合并妊娠:孕前监测、控制血糖 GDM:早诊断、早治疗 维持孕期血糖正常,加强孕期监测
孕期糖尿病
孕期糖尿病的发生率逐年升高,其中大多 数为妊娠期糖尿病,其余为孕前 1 型和 2 型糖尿病合并妊娠。相较于妊娠期糖尿病, 孕前糖尿病合并妊娠的风险更高。
注:与既往诊断方法相比: 去掉了50g葡萄糖筛查的诊断步骤; 去掉了妊娠期糖耐量受损的诊断; 24周~28周就诊的孕妇直接采用75g葡 萄糖耐量试验; 只要1项达到标准值就可以诊断GDM;
那么,我们今天从五个方面进行对妊娠期糖尿
病的进行学习Biblioteka 1、GDM的定义、高危因素。
2、GDM新的诊断标准。
3、GDM治疗的五个环节。
4、GDM新生儿的处理。 5、产后随访。
定义
是指妊娠期间首次发现或发生的任何程
度的糖代谢异常,无论是否需要用胰岛素
治疗,也不论分娩后这一情况是否持续均
诊断为GDM。
1、为了宝宝,我要多补充营 养。 2、水果不是饭,多吃没关系 的。
孕期血糖目标
1. 妊娠期糖尿病 餐前血糖≤95mg/dL(5.3mmol/L) 餐后 1 小时血糖≤140mg/dL(7.8mmol/L)或餐后 2 小时血糖≤120mg/dL(6.7mmol/L) 2. 孕前糖尿病合并妊娠 餐前、睡前和夜间血糖 60-99 mg/dL(3.35.4mmol/L) 餐后血糖峰值 100-129 mg/dL(5.4-7.1mmol/L) 糖化血红蛋白 <6.0%
(一)首次产前检查的孕妇 1、空腹血糖 >7.0mmol/L,或糖化血红蛋白 >6.5%,或随机血糖≧11.1mmol/L且有糖尿 病症状,则诊断显性糖尿病合并妊娠; 2、若空腹血糖<5.1mmol/L,24~28周做75g 葡萄糖耐量试验; 3、若空腹血糖≧5.1mmol/L,但是< 7.0mmol/L, 诊断为妊娠期糖尿病(GDM);
产科特异危险因素识别
内外科疾病史: 高危:高血压(中重度),严重肾病,需 胰岛素控制的糖尿病,内分泌腺体切除, 药物滥用,肝脏疾病 中危:轻度高血压,妊娠期糖尿病,吸烟
产科特异危险因素识别
早孕期检查评估: 高危:致畸物质接触,严重贫血, 多胎 中危:具备产前诊断指征,严重 的妊娠呕吐,中度贫血
妊娠期糖尿病的分期
1型糖尿病 2型糖尿病 葡萄糖平衡受损(空腹血糖异常,糖耐量 异常) 妊娠期糖尿病 其他特殊类型:药物、感染、外分泌胰腺 疾病、库欣综合症、与糖尿病相关的其他 遗传病等
妊娠期糖尿病的诊治进展
概述 GDM的筛查和诊断 GDM孕妇的孕期管理和治疗 其他相关妊娠合并症的药物治疗对GDM孕 妇糖代谢的影响 GDM孕妇再次妊娠的糖耐量状况和远期糖 尿病的预测因素
(二)24~28周社区转入的孕妇采用75g葡萄糖 耐量试验,方法:空腹8~14小时,服用75g 葡萄糖+300ml开水,5分钟内喝完,采集空 腹、服糖水后1h、2h肘静脉血。
标准:5.1mmol/L、10.0 mmol/L、8.5 mmol/L。
1、如空腹血糖 ≧7.0mmol/L,则诊断显性糖尿 病合并妊娠; 2、妊娠期糖尿病(GDM):1项以上超过阈值;
近期,美国糖尿病学会(ADA)发布了 2015 年糖尿病医学诊疗标准,对之前 的标准进行了更新。该标准全文共分为 14 个章节,现就孕期糖尿病管理部分摘 要如下。
推荐
1. 提供孕前咨询,向患者阐明严格控制血糖对于减少先天畸 形的重要性,强调在不发生低血糖的前提下将糖化血红蛋白 水平控制在 <7%。 2. 如果未采取可靠的避孕措施,性生活活跃的育龄期女性应 避免使用可能致畸的药物(ACE 抑制剂、他汀类等)。 3. 妊娠期糖尿病应首选饮食和运动治疗,然后按需加用药物。 4. 孕前罹患糖尿病的女性患者应在怀孕的前三个月内进行一 次眼科检查,之后根据视网膜病变的程度每三个月进行一次 监测。 5. 由于孕期红细胞的更新发生改变,降低了正常的 A1C 水 平,因此,在不发生低血糖的前提下,孕期糖化血红蛋白目 标应为 <6%。 6. 孕期常用的药物包括胰岛素、二甲双胍和格列本脲;大多 数口服药物可通过胎盘或缺乏长期安全性数据。
孕前咨询
应告知所有育龄期女性在怀孕前严格控制 血糖的重要性。血糖控制不佳会增加无脑 畸形、小头畸形、先天性心脏病等胚胎病 以及自然流产的风险。 有针对性的孕前咨询应包括定期进行风疹、 梅毒快速血浆反应素试验、乙肝病毒和 HIV 检测,以及宫颈涂片、宫颈分泌物培 养、血型和产前维生素处方(至少 400μg 叶酸)。
