上气道-食道压力监测技术
气道和食道疾病的诊断与治疗技术

04
治疗原则与措施
气道疾病治疗原则
01
02
03
04
保持气道通畅
首先需要确保患者的气道通畅 ,及时清除分泌物和异物,避
免窒息风险。
控制感染
针对感染引起的气道疾病,如 支气管炎、肺炎等,需使用抗
生素等药物控制感染。
缓解症状
使用支气管扩张剂、祛痰药等 药物,缓解患者咳嗽、喘息等
症状。
改善呼吸功能
对于慢性阻塞性肺疾病等慢性 气道疾病,需通过氧疗、呼吸 锻炼等措施改善呼吸功能。
食道疾病治疗原则
消除病因
针对食道疾病的病因进行治疗 ,如胃酸过多引起的反流性食
管炎需使用抑酸药物。
保护食道黏膜
使用黏膜保护剂等药物,减轻 食道黏膜受到的损伤和刺激。
促进食道蠕动
对于食道蠕动功能障碍引起的 疾病,如贲门失弛缓症,需使 用药物或手术等方式促进食道 蠕动。
改善饮食习惯
避免刺激性食物和饮料,减少 食道黏膜受到的损伤和刺激。
临床表现
吞咽困难、胸痛、反酸、呕吐等。
诊断依据
病史采集、体格检查、影像学检查(如X线钡餐造影、CT等)、内镜检查(如胃镜)及组织病理学检查等。
03
诊断技术与方法
影像学检查
01
02
03
X线检查
利用X射线穿透人体组织 ,形成影像,用于观察气 道和食道的形态、结构和 病变。
CT检查
采用X射线和计算机技术 ,生成气道和食道的横断 面图像,可发现微小病变 和评估病变范围。
通过检测血液中的炎症指标、肿瘤标志物等,辅助诊断气道和食道疾病。
痰液检查
收集患者痰液,进行细胞学、细菌学等检查,有助于诊断呼吸道感染等疾病。
机械通气的呼吸力学指标
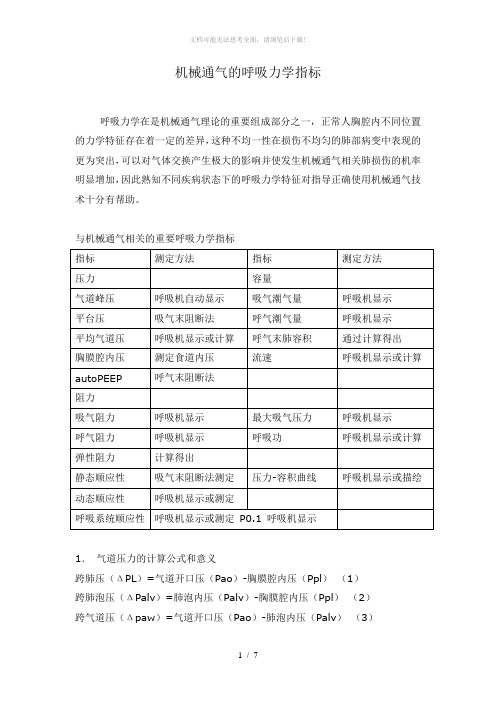
机械通气的呼吸力学指标呼吸力学在是机械通气理论的重要组成部分之一,正常人胸腔内不同位置的力学特征存在着一定的差异,这种不均一性在损伤不均匀的肺部病变中表现的更为突出,可以对气体交换产生极大的影响并使发生机械通气相关肺损伤的机率明显增加,因此熟知不同疾病状态下的呼吸力学特征对指导正确使用机械通气技术十分有帮助。
与机械通气相关的重要呼吸力学指标1.气道压力的计算公式和意义跨肺压(ΔPL)=气道开口压(Pao)-胸膜腔内压(Ppl)(1)跨肺泡压(ΔPalv)=肺泡内压(Palv)-胸膜腔内压(Ppl)(2)跨气道压(Δpaw)=气道开口压(Pao)-肺泡内压(Palv)(3)气道峰压(PIP)=气道阻力压(PRaw)+平台压(Ppla)(4)平台压(Ppla)近似等于平均肺泡内压(Palv)。
平均气道压(Paw)=[(PIP-PEEP)×Ti/TOT]+PEEP(恒压通气时)(5)Paw=[0.5×(PIP-PEEP)×Ti/TOT]+PEEP(恒流通气)(6)食道内压(Pes)近似等于胸膜腔内压(Ppl)。
(7)平均肺泡压(Palv)=Paw+(RE-RI)×(VE/60)(8)多数气道内压力很容易在呼吸机面板或辅助监测系统上观察到,但应注意如果不结合食道内压力测定其临床意义变小。
因为目前尚无直接测定胸膜腔内压的很好方法,多用食道内压(Pes)代替胸腔内压,如不测定Pes则在自主呼吸状态下测得的肺顺应性、中心静脉压等重要生理参数均不准确。
所以,食道内压/胸膜腔内压测定对机械通气患者的呼吸和循环功能的判断及进行治疗都有重要意义。
应注意,在机械通气连接管路上的不同部位测得压力所代表的意义不同。
Paw对血流动力学、气体交换的影响更为明显,并与气压伤的发生密切相关。
因此,监测Paw十分重要。
在机械通气期间,应尽量保持峰压力小于40cmH2O,测定时按吸气末按钮才能使结果准确。
人工气道气囊压力监测的护理研究现状

人工气道气囊压力监测的护理研究现状叶飞关键词:人工气道;气囊压力监测;护理人工气道是保证气道通畅的有效手段,在抢救过程中发挥极为重要的作用。
它可以改善病人的通气功能,纠正病人的缺氧状态,为危重病人的救治赢得时间。
然而,人工气道的建立也会在一定程度上损伤和破坏机体正常的生理解剖功能,给患者带来危害。
建立人工气道,特别是气管插管后,患者的吞咽受限,口腔分泌物及胃食道反流物受气囊阻隔滞留于气囊上方,会形成气囊上滞留物。
因此,气囊的管理至关重要,如何做好气囊的监测,使气囊压力维持在适宜的范围,减少临床并发症的发生成为学者的研究重点。
现将国内有关气囊压力监测相关的护理研究现状进行综述,以期为临床护理工作提供参考。
1气囊压力监测的概念气囊压力监测值是由气囊本身的弹性回缩力、气管壁对气囊的挤压力及气道压产生的冲击力组成。
气管是一个随呼吸动作可舒缩的器官,但舒缩程度有一定的限度,当气囊压力超过气管黏膜的承受能力,就会引起黏膜损伤。
李宁江等[1]通过研究气囊内压对气管内插管时受压气管黏膜的影响中发现:气管插管机械通气气囊内压低于30mmHg时气管黏膜病理改变轻微,并且气囊压力愈高,气管黏膜损伤愈重。
所以气管插管时气囊内压低于30 mm Hg 较为妥当。
栾云洋等[2]分析机械通气条件下不同气囊压力对呼吸机相关性肺炎的影响中得出,30cmH20气囊压力下VAP的发生率最低,而20cmH20 发生率最高。
范丽妫等[3]通过观察不同气囊压力条件下进行机械通气患者发生误吸情况,并测定支气管分泌物中胃蛋白酶含量发现认为在合理范围内的低气囊压力易导致误吸的发生,从而引起支气管分泌物中胃蛋白酶含量的升高。
结合我国机械通气应用指南,推荐气囊压力应>20cmH20,一般维持在25cmH20~30cmH20[4]。
2气囊压力监测方法2.1监测方法2.1.1手估气囊测压法很多因素都可以影响手指的感觉, 包括气管插管近端气囊的容量和形状以及气管的弹性和顺应性。
呼吸力学监测

(二)压力监测方法
1.气道压(Pao或Paw)的监测 自主呼吸时,Pao的测定是通过接口器连接了压力传感器来测定。机械通气时,压力传感器的理想位置是位于呼吸机的Y型管近患者端。
1. PEEPI 呼气末持续存在呼气的流量,提示存在PEEPI。
2. 呼气流量受限 呼气相流量曲线表现为典型的衰减形,提示呼气流量受限的存在。
3. 判断对治疗的反应 经过适当的药物治疗或呼吸参数调节后,观察流量-容量曲线的变化,有利于观察对治疗的反应。
4.特殊的曲线形态的意义 例如流量-容量曲线出现锯齿样改变,提示存在气道分泌物;容量环不闭合,提示存在漏气等。
由于没有足够的时间让呼吸系统内的压力达到平衡,其结果不仅与呼吸系统的弹性有关,而且受气道阻力的影响,使Cdyn < Cstat。
当气道阻塞严重(肺排空的时间常数延长)或呼吸频率增快(呼气时间缩短)时,这种影响尤为明显。
(1)呼吸运动过程中,这些压力不是固定的,而是动态变化的,随着肺容量和呼吸流量的改变而变化。引起肺膨胀的动力(Pinf)来源于呼吸机的外加(Pext)和/或
患者肌肉收缩产生的压力(Pmus)。这些压力间的关系为:Pinf=Prs=Pmus+Pext
(2)当患者完全放松时(Pmus=0),Prs=Pext,即呼吸机克服全部的经呼吸系统压力。相反,完全自主呼吸时,Prs=Pmus,即呼吸肌肉克服全部的经呼吸系统压力。
不同类型呼吸机压力的传感器位置不同。例如:Hamilton将压力传感器放置在送气通道、PB7200a和鸟牌6400ST放置在排气通道、熊牌5放置在气道的近端。
呼吸系统监测技术规范

呼吸系统监测技术规范(一)肺容量监测常规潮气量和通气量1.正常情况下,潮气量(VT)和每分通气量(VE)因性别、年龄和体表面积不同而有差异,男性VT约为7.8ml/kg,女性为6.6ml/kg,VE为5~7L/min。
2.呼吸抑制(如镇痛药、肌松药等)和呼吸衰竭时VT减少,手术刺激和PaC02升高时,VT增加。
3.潮气量减少,频率相应增加(VE =VT×f),若超过25~30bpm,则提示呼吸机械运动已不能满足机体需要,并且可导致呼吸肌疲劳。
4.机械通气时,成人VT需要8~10ml/kg,小儿为10~12ml/kg,可根据PaC02或呼气末C02分压(PETC02)进行调节,VT过大时,使气道压力升高,影响循环功能。
VE> lOL/min,不能撤离呼吸机。
(二)无效腔气和潮气量之比监测1.正常成人解剖无效腔约150ml,占潮气量的1/3。
2.肺弹性组织减少和肺容量增加,支气管扩张时,解剖无效腔增加。
肺内通气/血流(V/Q)比率增大,则形成肺泡无效腔。
例如在肺动脉压下降、肺梗死、休克和心力衰竭时。
3.机械通气时的VT过大,气道压力过高也影响肺内血流灌注。
4.面罩、气管导管、麻醉机、呼吸机的接头和回路等均可使机械无效腔增加。
无效腔气量/潮气量比率(VD/VT)反映通气功能,正常值为0.3,计算方法根据下列公式:VD/NT= (PaC02 - PEC02)/PaC02或VD/VT= (PETC02 - PEC02) /PETC02(三)肺活量1.是在用最大力量吸气后,所能呼出的最大气量。
约占肺总量的3/4,和年龄成反比,男性大于女性,反映呼吸肌的收缩强度和储备力量。
2.以实际值/预期值的比例表示肺活量的变化,如≥80%则表示正常。
肺活量为30—70ml/kg,若减少至30ml/kg以下,清除呼吸道分泌物的功能将会受到损害;减少至10ml/kg时,将导致PaC02持续升高,需要用机械通气辅助呼吸。
上气道-食道压力监测技术

结果判读
判定呼吸事件性质 识别上气道阻力增加相关的微觉醒(AREA)
判断呼吸事件性质
以是否存在食道内测压点信号波动为判断呼吸驱 动力的标准
以呼吸驱动力的出现与否及时间为标准划分呼吸 暂停的性质为阻塞性、混合性和中枢性
判断呼吸事件性质
判断呼吸事件性质
判断呼吸事件性质
呼吸努力相关性觉醒
AHI(腭咽)
0.521** -0.195
腭咽构成 比
0.609**
-0.675**
AHI(舌咽)
-0.352 0.647**
舌咽构成 比
-0.479*
0.542**
术前舌咽平面阻塞构成比和AHI舌咽越大 术后AHI 值越大
代表腭咽平面阻塞的定位评估指标:腭咽平 面阻塞构成比与AHI腭咽越大,术后AHI较术 前下降的百分比越大,而术后AHI值越小
单次呼吸暂停/低通气的气道阻塞部位
气流信号
呼吸暂停
压力波动传导阻滞位置位于N、P传感器间(腭咽平面上、下方) N传感器压力波动消失, P,T,E传感器波幅增加
腭咽平面阻塞
腭咽平面阻塞
腭咽平面阻塞出现次数最多 所有患者均出现
腭咽平面阻塞
舌咽平面阻塞
气流信号
呼吸暂停
压力波动传导阻滞位置位于P、T传感器间(舌咽平面上、下方) P、T两个传感器不显示压力波动;其下方的T,E两个传感器压力波动幅
E 食道中部
食道压监测呼吸驱动力 原理、技术与应用
呼吸驱动力和吸气负压的传递
呼吸驱动压力:促使气体流过气道的力(吸气时) 产生者:呼吸肌-表现:胸膜腔负压
胸膜腔负压-食道中部内压
胸膜腔负压波动 食道内压力波动 食道传感器可定量评价呼吸驱动力
食道测压

呼吸机是一种能代替、控制或改变 人的正常生理呼吸,增加肺通气量, 改善呼吸功能,减轻呼吸功消耗, 节约心脏储备能力的装置。
鼻面罩的合理选择
面罩的合理选择决定CPVP成败的关键因素。
面罩过大或与患者面型不匹配可导致漏气或
患者不易触发而导致呼吸机终止送气。 面罩扣得太紧易导致患者不适或局部皮肤压 伤。 面罩松紧度以扣紧皮带后可插入一指两指为 宜。 常见面罩有鼻罩和口鼻面罩,鼻罩相对要更 舒适些。
提高氧浓度,增加肺容积和减少呼吸功耗以 纠正低氧血症的 降低呼吸功耗,缓解呼吸肌疲劳。 防止肺不张:可通过呼吸机辅助呼吸增加肺 容积以预防和治疗肺不张 纠正缺氧和二氧化碳储留
呼吸机操作流程及注意事项
连接管路连接电源,检查湿化温度是否正常。 给湿化器水槽加水。(水量到第二个水位线,不要 超过第三个水位线) 按住进入临床菜单。 旋转直到你想调节的界面。 在需要调节的界面单击并且旋转它直到你想调节的 参数。 调节最小压力方法按住单击光标颜色呈淡蓝色,并 且旋转到最小压力在单击光标颜色呈橘红色,然后 即可调节所需要的压力,然后单击即可。(最小压 力是保证用户咽部气道不会迅速塌陷以及满足用户 吸气量,常规放在4——7左右)
鼻面罩的合理选择
原则:使病人感觉最舒适的最小鼻罩或口鼻
面罩 鼻罩:清醒、配合病人,鼻腔通气好的病人及 初次使用CPVP的标准选择 口鼻面罩:不太容易配合的病人,且鼻腔通 气差及口鼻干燥的病人。但因覆盖面积大易 感到压抑和幽闭恐惧
使用呼吸机的目的
纠正低氧血症:通过呼吸机辅助有效呼吸而
食道测压的工作原理
温度传感器-温度波动-气流 压力传感器-呼吸努力做功 的程度 除此之外,还可以提供: 血氧饱和度 心率 鼾声大小 体位
上气道食道压力检测(AG)在阻塞性睡眠呼吸暂停综合征(OSAHS)的应用

上气道食道压力检测(AG)在阻塞性睡眠呼吸暂停综合征(OSAHS)的应用摘要】目的:分析上气道食道压力检测在阻塞性睡眠呼吸暂停综合征应用的临床效果。
方法选择2012年3月-2014年7月期间于我院行阻塞性睡眠呼吸暂停综合征治疗的患者116例为研究对象,采用随机数字表法分为观察组和对照组各58例,对照组采用纤维喉镜进行检查,观察组在对照组的基础上加用上气道食道压力检测,比较两种方法对阻塞部位的检查结果及手术方案的有效性。
结果观察组软腭后区、舌后区检出率(81.03%、68.97%)明显高于对照组(P<0.05);治疗有效率明显高于对照组(96.55% vs 82.76%)(P<0.05)。
结论上气道食道压力检测可有效显示阻塞性睡眠呼吸暂停综合征的阻塞部位,并为手术方案提供一定的依据,提高手术的疗效,值得临床推广应用。
【关键词】上气道食道压力检测;阻塞性睡眠呼吸暂停综合征;电子喉镜中图分类号:R766 文献标识码:A临床上通常采用手术方式治疗阻塞性睡眠呼吸暂停综合征(OSAHS),进一步提高患者的生活质量。
然而,阻塞性睡眠呼吸暂停综合征的病变部位决定着手术方案的实施[1]。
不同的检查方法对阻塞部位的结果显示不同,因而阻塞性睡眠呼吸暂停综合征的手术效果也有较大的差异。
本文采取随机对照研究的方法,探讨上气道食管压力检测在阻塞性睡眠呼吸暂停综合征中的意义。
1对象与方法1.1一般资料选择2012年3月-2014年7月期间于我院进行阻塞性睡眠呼吸暂停综合征治疗的116例患者为研究对象,所有患者均签署知情同意书,此次研究经伦理委员会批准确认。
入组标准[2]:(1)睡眠时常常出现打鼾症状,夜间有呼吸困难而觉醒的情况发生;(2)检查结果显示咽喉腔变窄、舌根增厚;(3)之前无nCPAP或者相关手术治疗史。
其中男113例,女3例;平均(39.9±15.2)岁;平均体质指数(28.6±2.7)kg/m2;平均颈围(0.42±0.03)m。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
累积百分比% 累积百分比% 例数 例数
16 14
累积百分比% 例数
12 14 12 10 12
10 8 86 6 4 2 0
累积百 例数
例 数
10 8 6 4 2 0
4 2 0
45
0.80 10% 20% 30% 40% 50% 60% 70% 80% 90% 腭咽平面阻塞构成比 (%) 12 0.70 腭咽构成比以 65.0±18.3 %为均值连续正态性分布; 0.60 10 81.4% 者在 50% 以上; 66.1%患者腭咽构成比在50-80%间 0.50 8 0.40 北京同仁医院 0.30
意义
上气道阻塞部位的定位诊断
OSAHS患者术前评估的重要步骤 是否有效解除实际阻塞部位直接影响手术疗效
上气道的阻塞部位具有个体性,且随睡眠深度和体位 不同存在动态变化,清醒时的定位检查与睡眠时的实际 阻塞情况可能并不一致 需要判定整夜睡眠中,气道阻塞发生的部位
25
北京同仁医院
意义
适应症
OSAHS气道评估要点
应用
AHI下降百分比与腭咽构成比的相关性
r 2=0.370
50%
正相关 腭咽构成比大小 可以解释37% 的患者的术后 AHI下降百分 比
60%
49
腭咽平面阻塞的构成比
北京同仁医院
应用
腭咽平面阻塞构成比预测手术疗效
腭咽构成比
≥60% < 60% 预测有效 预测无效 总 计
实际有效
14 (82.4%) 0 (0%) 14 (51.9%)
气道内外多部位、多平面,软、硬组织 观察具体阻塞结构原因 多优先选择经济、创伤小的检查
联合应用:一般经ENT专科查体、计算机辅助纤
维喉镜结合Müller’s检查法、X线头颅定位测量等
判定阻塞平面及阻塞来源结果仍有疑问者
26
北京同仁医院
原理
上气道压力监测定位诊断的原理
28
21
正常咽腔无阻塞的情况下,胸腔内吸气负压波动向气道入口 传导,所有传感器均可感受到与呼吸负压变化一致的波动
腭咽平面上气道重建手术方法: 27例均行H-UPPP(改良悬雍垂腭咽成形术) 2例同期行软腭前移术 手术主要解除腭咽平面狭窄,扩大软腭后气道
47
北京同仁医院
应用
疗效与定位诊断指标的关系
术前定位诊断指标与疗效的相关系数 r (部分数据) 术前AHI AHI(腭咽) ΔAHI% 术后AHI(次 /h) 0.099 0.383* 0.521** -0.195
测压管 放大器-控制器(Control unit)
根据设备情况设定实际探测压力和输出电压的输出关系
多导睡眠仪
PSG 监测仪
通道 显示
9
北京同仁医院
方法
监测信号
常规多导睡眠监测(PSG) 记录和同屏显示的食道压信号
10
北京同仁医院
结果判读
结果判读
判定呼吸事件性质 识别上气道阻力增加相关的微觉醒(AREA)
上气道阻力综合征
睡眠诱发上气道阻力异常增加,而引起一系列临床病理生 理改变的综合征,UARS和OSAHS在症状上有很多相似点 呼吸运动明显加强,吸气相的胸内负压明显增加 即使未达到呼吸暂停或低通气标准,异常增加的呼吸驱动 力也可以引起独立的病理损害 诊断需要观察患者睡眠中胸腔内压力的变化、微觉醒和呼 吸事件情况:经典方法是食管压力监测
28
21
18
测压管及传感器
3
3
E 食道中部 北京同仁医院
食道压监测呼吸驱动力
原理、技术与应用
4
北京同仁医院
原理
呼吸驱动力和吸气负压的传递
呼吸驱动压力:促使气体流过气道的力(吸气时)
产生者:呼吸肌-表现:胸膜腔负压
5
北京同仁医院
原理
胸膜腔负压-食道中部内压
食道内压力波动
胸膜腔负压波动
食道传感器可定量评价呼吸驱动力
腭咽构成 比 AHI(舌咽) 舌咽构成 比
0.609** -0.675**
-0.352 0.647**
-0.479* 0.542**
术前舌咽平面阻塞构成比和AHI舌咽越大
术后AHI 值越大 代表腭咽平面阻塞的定位评估指标:腭咽平 面阻塞构成比与AHI腭咽越大,术后AHI较术
48
前下降的百分比越大,而术后AHI 值越小 北京同仁医院
27
18
3
北京同仁医院
原理
上气道压力监测定位诊断的原理
气流信号
呼吸暂停
28
阻塞平面限制吸气负压传导 平面上方传感器波动降低或 消失,下方传感器波幅增加;阻塞解除后所有传感器恢复 一致波动
北京同仁医院
原理
测压管传感器的分布与监测部位
监测信号可以反应出两个传感器所夹持平面发生的阻塞
28
-腭咽平面-
38
北京同仁医院
结果判读
喉咽平面阻塞
气流信号 呼吸暂停
阻塞位于T、E传感器间(喉咽平面上方与食道内传感器间)
N ,P,T传感器压力波动消失, E传感器波幅增加
39
北京同仁医院
结果判读
多平面的混合阻塞
气流信号 呼吸暂停
腭咽-舌咽混合阻塞 同一气道塌陷事件中,阻塞先后涉及腭咽-舌咽两个平面
40
北京同仁医院
其它, 眠期) 10.91
NREM(非快速动眼睡眠期)
其它 12%
REM(快速动眼睡
舌咽平面, 19.98
舌咽平面 38% 腭咽平面 50%
46
腭咽平面, 69.11
北京同仁医院
应用
对上气道重建手术疗效的预测
以腭咽构成比为指标,预测腭咽平面气道重建手术 的疗效可获得较高的准确率
27例选择手术治疗的OSAHS患者
结果判读
判断呼吸事件性质
16
北京同仁医院
结果判读
呼吸努力相关性觉醒
呼吸努力相关性觉醒( Respiratory effort-related arousals, RERAs)在一次脑电图觉醒前,如果能 观察到食道内负压下降持续10秒或以上,同时伴 气流信号平台,且此呼吸事件不负荷呼吸暂停或 低通气事件的标准,则称之为1次RERAs
54
北京同仁医院
11
北京同仁医院
结果判读
判断呼吸事件性质
以是否存在食道内测压点信号波动为判断呼吸驱
动力的标准
以呼吸驱动力的出现与否及时间为标准划分呼吸 暂停的性质为阻塞性、混合性和中枢性
12
北京同仁医院
结果判读
13
北京同仁医院
结果判读
判断呼吸事件性质
14
北京同仁医院
结果判读
判断呼吸事件性质
15
北京同仁医院
腭咽 64.03%
其它 0.40%
44
舌咽-腭咽 10.93%
喉咽 0.45%
舌咽 24.19%
北京同仁医院
应用
腭咽平面阻塞构成比的分布
1.00 100% 1.00 0.90 90% 0.90 0.80 80% 0.80 0.70 70% 0.70 0.60 60% 0.60 累 0.50 50% 0.50 积 0.40 40% 0.40 百 0.30 30% 0.30 0.20 分 20% 0.20 1.000.10 比 0.10 10% 0.00 0.90 % 0.00 0% 14
14 40% 50% 30~4060% 40~50 50~60 60~70 10% ≤10 20% 10~20 30% 20~30 70% 80% 90%
应用
咽腔阻塞来源随睡眠分期的变化
REM期与NREM期各平面阻塞构成比的变化
舌咽部气道阻塞构成比在REM期增高 腭咽平面阻塞构成比相对下降 NREM期 REM期
50
局限性
上气道-食道压力监测的特点和优势
良好的多部位压力持续监测工具
反映睡眠时气道实际阻塞状态 反映整夜睡眠动态因素影响
体位、睡眠时相
局限性
费用较高 侵入性检查 无法观察北京同仁医院
应用
谢谢
52
北京同仁医院
其它应用:气道病理生理研究
北京同仁医院
53
其它应用:气道病理生理研究
34
北京同仁医院
结果判读
腭咽平面阻塞
35
北京同仁医院
结果判读
36
北京同仁医院
结果判读
舌咽平面阻塞
气流信号 呼吸暂停
压力波动传导阻滞位置位于P、T传感器间(舌咽平面上、下方)
37
P、T两个传感器不显示压力波动;其下方的T,E两个传感器压力波动幅 度增加
北京同仁医院
结果判读
舌咽平面阻塞
舌咽平面阻塞
上气道-食道压力监测技术
叶京英
首都医科大学附属北京同仁医院 耳鼻咽喉-头颈外科中心 睡眠呼吸监测中心
提 纲
单传感器食道压监测呼吸驱动力
原理、技术与应用
上气道-食道多传感器压力监测
原理、技术与应用
2
北京同仁医院
概 念
什么是上气道-食管持续压力测定
通过测压管,持续记录患者睡眠状态下咽腔-食道传 感器所在部位的压力变化
鼻腔后部 软腭游离 缘下方 舌根下方
-舌咽平面21
-喉咽平面-
18
29
3
E
食道中部
北京同仁医院
方法
定位诊断操作步骤
置入导管和定位
N点
