美国糖尿病肾病解读
2012美国肾脏基金会关于糖尿病和慢性肾脏疾病最新临床实践指南

12.5% vs.15.3% (21%) 10%% vs.14.7% (32%)
结论:强化血糖控制降低了糖尿病微血管并发症儿乎 完 全是基于减少微量白蛋白尿,减少大量蛋白尿进展和阻 止 视网膜病变,而关于阻止其他微血管病变结局如阻止 GFR 下降和血肌酎减少的证据是不足的。尽管没有直接的 证据 表明强化血糖控制可以延缓ESKD的终点临床结局进 展,但 是如果早期的肾脏损害表现如(微量蛋白尿)减少,
糖尿病是导致CKD的首位病因,糖尿病的全世界流行 导致了CKD的发生率也持续增长;最新的美国肾脏病数据 显示,从1992年到2008年,美国糖尿病患者发生终末期 肾 病增长了30%左右;为了控制CKD的不断增长,提高各 阶
段CKD的管理,1997年NKF建立了肾脏病临床实践指 南
(Kindny Disease Outcomes Quality Initiative ,
2.1 We feconuiiend a target hemoglobin Ale iHbAlc) of-7.0% to prevent or delay progression of the microvascular complications of diabetes, including DKD. HA)
6.1 We 用commend not using an angiotensin-converting enzyme (ACE ) iiiliibitor or an angiotensni receptor blocker I ARB ) in noniiotensive noniioalbuniinuric patients with diabetes,(")
糖尿病肾病的鉴别诊断

49
3.降脂药物的选择: 他汀类药物可减少糖尿病血管疾病的发生率和肾功能减退,
建议所有糖尿病患者均应首选口服他汀类药物,以TG升 高为主时可首选贝特类降脂药; 他汀类和贝特类联用: 混合性高脂血症经单用他汀类或贝特 类未达标者,可考虑两药联合治疗; 必要时谨慎联合,但剂量应小;两药分开时间服用;他汀类 和贝特类联用时,首选非诺贝特。 他汀类和依折麦布联用: 单用他汀类调脂药治疗后LDL-C仍 未达标者,可考虑他汀类和依折麦布联用。
两者重叠
结节型
肾小管萎缩 : TBM增厚
肾间质: 水肿,纤维化,细胞浸润
肾血管: 内膜、弹力层增厚,玻璃样物质沉积,肾微 血管硬化
5
2010年,肾脏病理学会研究委员会DKD病理分级标准: (1型和2型糖尿病患者中均适用) 肾小球损伤分为4级: Ⅰ级: GBM增厚; Ⅱa 级: 轻度系膜增生; Ⅱb级: 重度系膜增生;
疗; 研究的结果包括UTP, UAER, GFR, ESRD, 血肌酐, 高钾血症, 低
血压, AKI; 对轻症DN和重症DN、高剂量联合和低剂量联合进行亚组分析。
39
按照以下分类进行亚组分析: 轻症DG:
eGFR ≥ 60 ml/min/1.73m2和/或大量蛋白尿(尿白蛋白/肌 酐≤ 1000 mg/g或尿蛋白排泄率≤ 1.5μg/ml); 重症DG:
缬沙坦80 mg 坎地沙坦4–8 mg
替莫普利2 mg
氯沙坦50 mg
卡托普利100mg
培哚普利 8 mg
厄贝沙坦 300 mg
+ 赖诺普利40 mg
依那普利 40 mg
坎地沙坦16 mg
DKD指南解读周春华
女性SCr>124mol/L男性 SCr>133mol/L 禁用
禁用
无需调整剂量
无需调整剂量
餐前自低剂量60mg开始
禁用
无需调整剂量
无需调整剂量
无需调整剂量
无需调整剂量
第14页/共39页
2007糖尿病慢性肾脏病临床实践指南
指南1、糖尿病慢性肾脏病的诊断和监测 指南2、糖尿病慢性肾脏病患者的血糖控制 指南3、糖尿病慢性肾脏病患者的血压控制 指南4、糖尿病慢性肾脏病患者的血脂控制 指南5、糖尿病慢性肾脏病患者的营养治疗
第8页/共39页
诊断中需注意的问题:
3.蛋白尿迅速增 加或迅速出现 肾病综合征
3
无糖尿病 视网膜病
变
1.无糖尿病 视网膜病变
CKD可能 是由其他 原因引起
2. GFR急剧下降 (特别是糖尿病早期)
2
第9页/共39页
诊断中需注意的问题:
4.顽固性高血压
4
5.活动性尿沉渣
7.使用ACEI或
ARB类药物后
为降压达标,可多种药物联合应用
第36页/共39页
糖尿病防治形势严峻,需要我们共同努力!
2型糖尿病维持性HD的患者,在无特殊心血
管治疗指征时不应使用他汀类药物进行治疗
总
结
注重特殊人群糖尿病肾脏疾病的治疗
糖尿病肾脏疾病患者应给予多途径干预治疗 及自我行为管理
第37页/共39页
第38页/共39页
感谢您的欣赏!
血压 血脂 控制 调节
阿司匹林 补充维
预防心血 生素和
管疾病
矿物质
多途径干预治疗
第27页/共39页
糖尿病和慢性肾脏病的多途径干预治疗
糖尿病肾病临床指南

糖尿病肾病【概述】糖尿病肾病是由糖尿病引起的肾脏损伤,以往用DN(diabetic nephropathy)表示,2007 年美国肾脏病基金会(NKF)制定了肾脏病生存质量指导指南,简称NKF/KDOQI。
该指南建议用DKD(diabetic kidney disease)取代DN。
2014 年美国糖尿病协会(ADA)与NKF 达成共识,认为DKD 是指由糖尿病引起的慢性肾病,主要包括肾小球滤过率(GFR)低于60 ml/min/1.73 m 2或尿微量白蛋白/肌酐比值(ACR)高于30 mg/mmol 持续超过3 个月。
糖尿病性肾小球肾病(diabetic glomerulopathy)专指经肾脏活检证实的由糖尿病引起的肾小球病变。
I 型和II 型糖尿病均可发生糖尿病肾病,且均与糖尿病的病程有关。
糖尿病肾病的预后比较差,常较快进展为肾功能不全、尿毒症。
合并肾病综合征和高血压的糖尿病肾病患者预后更差。
【临床表现】糖尿病肾病是一个慢性过程,早期临床表现不明显,病情发展到一定阶段以后,可出现下列临床表现:1、蛋白尿:是最重要的临床表现。
早期可以是间歇性的、微量的白蛋白尿,后期常常是持续性的、大量的蛋白尿。
2、高血压:高血压发生率很高,高血压与肾功能的恶化有关。
3、水肿:在临床糖尿病肾病期,患者可出现不同程度的水肿,尤其是肾病综合征和心功能不全的患者,可出现全身高度水肿,甚至胸水、腹水,同时合并尿量减少。
4、肾病综合征:部分患者可发展为肾病综合征。
合并肾病综合征的患者常在短期内发生肾功能不全。
5、肾功能异常:糖尿病肾病的肾功能不全与非糖尿病肾病肾功能不全比较,具有以下特点:①蛋白尿相对较多;②肾小球滤过率相对不很低;③肾体积缩小不明显;④贫血出现较早;⑤心血管并发症较多、较重;⑥血压控制较难。
6、糖尿病的其他并发症(1)视网膜病变:95%的糖尿病肾病患者合并有糖尿病视网膜病变(2)大血管病变:常合并心脑血管疾病和缺血性下肢血管疾病,表现为心绞痛、心肌梗死、脑梗死、足背动脉搏动减弱或消失。
糖尿病肾病(DN)和糖尿病肾脏病变干预(DKD)重在早起

糖尿病肾病(DN)和糖尿病肾脏病变干预(DKD)重在早起糖尿病之所以成为全球瞩目的焦点,主要是因为长期的高血糖可能导致全身多种慢性并发症的发生。
而糖尿病肾病作为糖尿病严重的微血管并发症之一,以其较高的致残率和致死率严重危害着广大糖尿病患者的生活质量和生命健康。
糖尿病肾病(DN)偏重病理诊断,糖尿病肾脏病变(DKD)偏重临床诊断在讨论糖尿病肾病的诊疗之前,我想先明确下糖尿病肾病的概念。
我们注意到,在我国一直都是采用糖尿病肾病(DN)这一概念,而在2007年美国肾脏病基金会(NKF)制定的《糖尿病及慢性肾脏病临床实践指南》中提出了糖尿病肾脏病变(DKD)的概念,并且在2008年第41届美国肾脏病协会(ASN)年会上正式应用DKD取代了DN。
DKD和DN在概念上有什么区别?哪个说法更确切?随着糖尿病患病率的急剧增加,作为糖尿病常见的慢性微血管并发症-糖尿病肾病一直是我们临床医生关心的热点话题。
谈到糖尿病肾病的概念,DN和DKD两者概念有所不同,谈不上哪个更确切,都有各自的道理。
DN是我们一直采用的传统概念,是指糖尿病所合并的肾脏肾小球硬化,即我们所指糖尿病肾病,偏重病理诊断。
糖尿病肾病肾小球硬化病理表现为典型的系膜区增生、基底膜增厚,甚至包括一些渗出性改变。
长期以来国内外一直把病理诊断的DN简单地用作临床诊断,凡是糖尿病患者出现的肾脏问题很多临床医生就简单归结为糖尿病肾病。
这种临床诊断和病理诊断的简单对等造成了混乱,各个地区和医院在糖尿病肾病的诊断上也不一致,这在很大程度上限制了我们的交流。
具体来说,很多1型糖尿病肾病患者在5到10年病程后出现的肾脏损害很大比例是糖尿病肾病也就是糖尿病肾小球硬化,符合DN的病理改变。
即便如此,这部分患者经过病理诊断后,仍有相当大比例的患者并不是我们所说的糖尿病肾病肾小球硬化症的病理改变。
这种临床诊断和病理诊断的不一致性在2型糖尿病肾病显得尤为突出,这种长时间的混乱限制了我们对糖尿病肾病的交流和科研。
诊断糖尿病肾病的金标准

诊断糖尿病肾病的金标准诊断糖尿病肾病的金标准是根据糖尿病及其并发症的临床表现、实验室检查和病理学特征,综合判断来确定。
具体的金标准诊断内容如下所示。
1. 确定糖尿病诊断:根据世界卫生组织 (WHO) 或美国糖尿病协会 (ADA) 的标准诊断糖尿病。
标准包括:空腹血糖≥7.0mmol/L、随机血糖≥11.1mmol/L,或糖化血红蛋白(HbA1c) ≥6.5%,或口服葡萄糖耐量试验 (OGTT) 2小时血糖≥11.1mmol/L。
2. 确认糖尿病肾病诊断:在满足糖尿病诊断的基础上,通过以下要点来确认糖尿病肾病:2.1 蛋白尿:连续3个月以上,每天尿蛋白排量≥0.5g/d或尿白蛋白/肌酐比值≥30mg/g。
2.2 高血压:患者出现持续性高血压,收缩压≥140mmHg或舒张压≥90mmHg。
2.3 肾功能损害:血清肌酸酐 (Scr) 浓度增高,或肾小球滤过率 (GFR) 下降。
2.4 糖尿病的病程:糖尿病诊断后5年内出现糖尿病肾病,无论是否存在上述临床表现。
3. 实验室检查:对于怀疑患有糖尿病肾病的患者进行实验室检查以确认诊断。
常见的实验室检查项目包括:3.1 尿常规与尿蛋白定量:通过尿液中的蛋白含量检测尿蛋白的排泄量。
3.2 血肌酐浓度:用于评估肾功能,并计算GFR。
3.3 尿微量白蛋白:通过尿液检测微量白蛋白,可更敏感地检测早期肾损伤。
3.4 肾脏影像学检查:如超声、CT扫描等,可评估肾脏大小和形态。
4. 病理学特征:如果对诊断仍有疑问,可以进行肾脏穿刺活检以确定病理学特征。
糖尿病肾病的病理特征包括:4.1 基底膜增厚:肾小球基底膜厚度增加是糖尿病肾病的主要病理特征之一。
4.2 结节性硬化:肾小球内的系膜细胞增生和基质沉积形成的硬化斑块。
4.3 间质纤维化:肾小球周围间质纤维增多。
4.4 肾小管萎缩:肾小管丢失或萎缩。
综上所述,通过上述金标准的诊断过程,可以确诊糖尿病肾病。
然而,需要注意的是,这些诊断标准仅为参考,确诊糖尿病肾病还需结合临床实际情况进行综合评估。
糖尿病肾病诊疗指南
糖尿病肾病诊疗1糖尿病肾病的分期2007年2月,美国国立肾脏病基金(NationalKidneyFoundation)发表的枟糖尿病及慢性肾脏病临床实践指南及专家建议枠(下称“指南”)指出,既往临床常用的“糖尿病肾病”(diabeticnephropathy,DN)这一专业术语应被“糖尿病肾脏疾病”(diabetickidneydisease,DKD)所替代。
DKD是指临床考虑由糖尿病引起的肾脏病变,如经肾穿刺病理检查证实则称为糖尿病肾小球病变(diabeticglomerulopa-thy),但是在内分泌界的指南中并没有对DKD这个名词特别重视,中文名称就更不用说了。
目前糖尿病肾病的分期参照1型糖尿病肾损害改变进行分期。
1型糖尿病肾损害的病理改变首先表现为肾小球高滤过,肾脏体积增大;然后肾小球基底膜轻度增厚及系膜基质轻度增宽;再者肾小球基底膜增厚及系膜基质增宽明显,小动脉壁出现玻璃样变;随着肾小球病变加重,部分肾小球硬化,灶状肾小管萎缩及间质纤维化;最后出现肾衰竭。
一系列的病理改变对应出现的临床指标分别是正常蛋白尿,持续出现的尿微量蛋白(30~300μg/d),继而持续大量蛋白尿(>300μd/d或尿蛋白>0畅5g),最后血肌酐升高,估算的肾小球滤过率(eGFR)降低,尿毒症相关的临床表现。
2002年美国肾脏病基金会(NKF)组织撰写的肾脏病/透析临床实践指南(KDOQI)中正式提出了慢性肾脏病(CKD)的定义及分期。
经过多次修改和确认,CKD取代了慢性肾衰竭(CRF)、慢性肾损伤(CRI)等名称,成为对各种原因所致慢性肾脏疾病(病程>3个月)的统称。
指南推荐糖尿病肾损害的程度和分级参照CKD分级(表1),根据患者的CKD分期制订定期监测的项目和治疗的计划。
表1临床常用的慢性肾功能不全分期及建议我国慢性肾功能不全分期GFR(ml/min)分期描述KDOQI分期GFR[ml/(min·1r .73m2)]分期描述临床建议≥90S 正常治疗合并症;延缓疾病进展;减少心血管疾患危险因素50~80代偿期60~89肾功能轻度下降估计疾病是否会进展和进展速度25~50失代偿期30~59肾功能中度下降评价和治疗并发症10~25肾衰竭期15~29肾功能重度下降准备肾脏替代治疗10尿毒症期15肾衰竭肾脏替代治疗注:KDOQI:肾脏病/透析临床实践指南DOI:10.3760/cma.j.issn.1008- 1372.2014.02.005作者单位:510080广州,广东省人民医院(广东省医学科学院)内分泌科作者简介:裴剑浩,广东省人民医院内分泌科主任医师,一病区主任,医学博士,广东省医学会糖尿病学术委员会委员,广东省医师协会代谢内分泌分会副主任委员,南方医科大学兼职教授,曾以访问学者身份在澳大利亚墨尔本大学附属的圣文森医学研究所和悉尼大学医学院附属皇家爱尔弗雷德王子医院访问学习在糖尿病指南中,无论美国还是我国的有关糖尿病肾病指南章节中并没有将CKD分期作为糖尿病肾病的主要临床分期,可能还是考虑到真正意义上的糖尿病肾病主要是考虑由血糖引起的肾病,其主要表现是以先出现微量蛋白尿后出现大量蛋白尿,最后出现肾功能衰竭的临床过程,这在1型糖尿病中表现非常典型,但是在2型糖尿病就相对复杂,因为患者可能合并高血压,血脂异常等对肾脏有很大影响的混杂因素,因此可能临床表现差异很大。
2022版《ADA-KDIGO共识报告_慢性肾脏病患者的糖尿病管理》要点解读
2022版《ADA-KDIGO共识报告_慢性肾脏病患者的糖尿病管理》要点解读慢性肾脏病(CKD)和糖尿病是全球范围内两个严重的公共卫生问题,这两种疾病经常同时存在,并相互增加了对患者健康的负担。
为了更好地指导慢性肾脏病患者合理管理他们的糖尿病,美国糖尿病协会(ADA)和国际慢性肾脏病工作组(KDIGO)联合发布了2022版的《ADA/KDIGO共识报告:慢性肾脏病患者的糖尿病管理》。
本篇文章将对该报告的要点进行解读。
首先,报告指出,糖尿病是造成慢性肾脏病的主要原因之一。
超过一半的慢性肾脏病患者患有糖尿病,并且糖尿病也是导致CKD进展至终末期肾病(ESKD)的主要因素。
因此,对慢性肾脏病患者的糖尿病管理尤为重要。
其次,报告中强调了早期预防和治疗的重要性。
研究显示,早期识别和干预糖尿病有助于减少CKD的发生和进展。
因此,对慢性肾脏病患者,及时发现和控制糖尿病非常关键。
报告建议在CKD诊断后的早期阶段,就要对患者进行糖尿病筛查和诊断,并继续进行定期的血糖监测。
第三,针对慢性肾脏病患者的糖尿病治疗目标也得到了明确的指导。
根据报告,糖化血红蛋白(HbA1c)的目标值可以适度放宽,以避免低血糖的风险。
对于慢性肾脏病患者,HbA1c目标范围应该在7%至8%之间。
此外,血压控制也是糖尿病管理的重要内容,报告强调血压应该控制在收缩压小于130mmHg和舒张压小于80mmHg。
第四,药物治疗方面,报告提到了一些特殊情况下的考虑。
例如,肾功能受损的患者对于某些降糖药物的耐受性较低,因此针对肾脏功能的调整是必要的。
此外,对于进展至ESKD的患者,血糖管理更需要个体化,根据个体情况选择合适的治疗方案。
最后,报告还提到了营养和饮食管理的重要性。
合理的膳食控制对于控制血糖和保护肾功能至关重要。
报告建议慢性肾脏病患者应该限制摄入的蛋白质和盐分,并且适量增加膳食纤维的摄入。
综上所述,2022版《ADA/KDIGO共识报告:慢性肾脏病患者的糖尿病管理》为慢性肾脏病患者管理糖尿病提供了明确的指导。
糖尿病肾脏病(DKD)的临床诊断与治疗
共识解读:糖尿病肾脏病(DKD)的临床诊断与治疗2015-11-13 17:26来源:丁香园字体大小-|+肾脏疾病和糖尿病2012 年北京大学在Lancet 报道我国普通人群慢性肾脏病(CKD)患病率已达10.8%,全国CKD 患者达1.19 亿。
而在糖尿病患者中,CKD 患病率则高达63.9%。
慢性高血糖可以通过形成晚期糖基化终末产物,活化蛋白激酶C,加速醛糖还原酶通路三条途径造成肾脏损伤。
目前糖尿病已经成为导致肾功能衰竭的主要原因,约占43.8%。
2014 年美国糖尿病学会(ADA)与美国肾脏病基金会(NKF)达成共识,以糖尿病肾脏疾病(DKD)取代糖尿病肾病(DN)的名称。
DKD 指糖尿病引起的慢性肾病,主要包括肾小球滤过率(GFR)低于60 ml/min/1.73m2 或尿白蛋白/ 肌酐比值(ACR)高于30 mg/g 持续超过3 个月。
糖尿病肾脏疾病诊断标准美国肾脏病与透析病人生存质量指导指南(KDOQI)推荐,当出现以下任何一条应考虑是由糖尿病引起的肾脏损伤:1)大量白蛋白尿;2)糖尿病视网膜病变伴有微量白蛋白尿;3)在10 年以上的糖尿病病程的T1DM 患者中出现微量白蛋白尿。
出现以下情况之一则应考虑其他原因引起的CKD:1)无糖尿病视网膜病变;2)GFR 较低或迅速下降;3)蛋白尿急剧增多或有肾病综合征;4)尿沉渣活动表现;5)其他系统性疾病的症状或体征;6)ACEI 或ARB 类药物开始治疗后2-3 个月内GFR 下降超过30%。
根据DKD 的病理生理特点可分为五期:1 期:肾小球高滤过,肾脏体积增大;2 期:间断微量白蛋白尿,患者休息时晨尿或ACR 正常;病理检查可发现肾小球基底膜(GBM)轻度增厚及系膜基质轻度增宽;3 期:早期糖尿病肾病期,以持续性微量白蛋白尿为标志,ACR<300 mg/g;病理检查GBM 增厚或系膜基质增宽明显,小动脉壁出现玻璃样变;4 期:临床糖尿病肾病期,显性白蛋白尿,ACR ≥ 300 mg/g,可表现为肾病综合征;病理检查肾小球病变更重,部分肾小球硬化,灶状肾小管萎缩及间质纤维化;5 期:肾衰竭期。
《2024年美国糖尿病学会糖尿病医学诊疗标准》解读
《2024年美国糖尿病学会糖尿病医学诊疗标准》解读《2024年美国糖尿病学会糖尿病医学诊疗标准》解读近年来,糖尿病的发病率在全球范围内呈上升趋势,对人类的健康和生命质量造成了严重威胁。
为了规范糖尿病的诊疗行为,美国糖尿病学会(ADA)每年都会发布一份糖尿病医学诊疗标准,为临床医生和医疗机构提供指导和建议。
本文将对《2024年美国糖尿病学会糖尿病医学诊疗标准》进行解读。
一、概述糖尿病是一种常见的慢性疾病,其特征为高血糖水平。
高血糖水平可导致多种并发症,如心血管疾病、视网膜病变、肾脏病变和神经病变等。
糖尿病的发病原因包括遗传因素、环境因素和生活方式等多种因素。
二、糖尿病的分类根据发病原因和临床表现,糖尿病主要分为以下几类:1、1型糖尿病:由于胰岛素分泌不足所导致,多见于儿童和青少年。
2、2型糖尿病:由于胰岛素抵抗和胰岛素分泌不足所导致,多见于中老年人和超重或肥胖人群。
3、妊娠期糖尿病:在妊娠期间首次发现的高血糖,多见于孕妇。
4、特殊类型糖尿病:由于某些特殊因素所导致的糖尿病,如胰腺炎、胰腺肿瘤、胰腺切除等。
三、诊断方法糖尿病的诊断主要依据血糖水平和临床症状。
以下是常用的血糖水平诊断标准:1、空腹血糖(FPG):≥7.0 mmol/L(126 mg/dL)。
2、餐后2小时血糖(2hPG):≥11.1 mmol/L(200 mg/dL)。
3、随机血糖:≥11.1 mmol/L(200 mg/dL)。
若以上指标超过正常范围,且出现糖尿病临床症状(多饮、多尿、体重减轻等),即可诊断为糖尿病。
四、治疗方法糖尿病的治疗主要包括以下几个方面:1、生活方式干预:控制饮食、增加运动、减轻体重等,以降低血糖水平。
2、药物治疗:包括口服药物、胰岛素、GLP-1受体激动剂等,以帮助患者控制血糖水平。
3、血糖监测:定期监测血糖,以便及时调整治疗方案。
4、健康教育:提高患者对糖尿病的认识和自我管理能力。
针对不同类型的糖尿病,治疗方法也有所不同。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
对糖尿病并发慢性肾脏病时,肾内科和 内分泌科医师往往只侧重各自的专科情 况,缺乏统一的认识。
Diabetes: The Most Common Cause of ESRD
Primary Diagnosis for Patients Who Start Dialysis
CKD3~5期的糖尿病患者发生低血糖风 险增加,调整药物剂量.
CKD3~5期避免使用完全依赖肾脏排泄 的口服降糖药物如第一代磺脲类、糖苷 酶抑制剂、双胍类药物等。
三、糖尿病并发慢性肾脏病患 者的血压控制
很多糖尿病并慢性肾脏病合并高血 压,降压治疗能减慢慢性肾脏病的进展。
1.有高血压的糖尿病和CKD1~4 期患者应使用ACEI或ARB治疗,同时 联合利尿剂可增强其疗效。
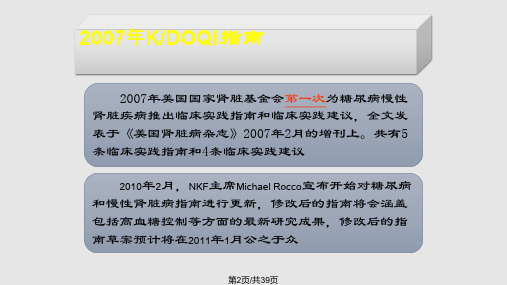
2007美国糖尿病并慢性肾病
临床指南解读
• 美国肾脏病基金会制定了糖尿病及慢性肾脏病临床实践指
南,发表在《美国肾脏病杂志》2007年2月增刊上。
• 指南由Robert G. Nelson和K R. Tuttle两位主席共同担 任。
•是第一个针对糖尿病并发慢性肾脏病患者的指南
背景
目前,全球估计有1.7亿糖尿病,到 2030年患者总数可能翻倍。
1.高血糖是导致肾脏损害的根本原因, 强化治疗高血糖可预防糖尿病肾病的发生, 还可延缓基础肾脏疾病的进展。
不论是否并发慢性肾脏病,糖尿病患者 的糖化血红蛋白目标值应该低于7.0%。
指南二、糖尿病并发慢性肾脏 病患者的血糖控制
有研究提出噻唑烷二酮类(TZDs)可 减少蛋白尿,但目前循证医学证据不足.
防治造影剂肾病的策略
造影前2天停用增加造影剂肾病和乳酸 性酸中毒的药物:非甾体抗炎药、二甲 双胍。
使用盐水水化、稀释血液 使用最小剂量的造影剂 使用等渗非离子造影剂 使用乙酰胱氨酸 0.6 bid预防
仅查尿白蛋白排泄率可能漏诊 慢性肾脏病
成人T2DM可以无白蛋白排泄率升高,但 是此时GFR可能已经明显降低。
相当比例的成人糖尿病尿白蛋白排泄率 可以不升高,而GFR<60ml/min。
GFR 的价值
单独血肌酐测定本身并不能评估肾功能。 但是血肌酐能够被用来估算GFR从而对
慢性肾脏病变进行肾功能分期。 对于所有成人糖尿病应该每年至少测定
一次血肌酐并据之估算GFR。
eGFR的计算公式:
MDRD公式 GFR =186×{[血清肌酐 (μmol/L)/88.4]-
要达到目标血压通常需要联用多种降压 药物。
从血压达标和减少心血管疾病风险方面考 虑,指南推荐合用β-受体阻滞剂或非二氢吡 啶类钙离子拮抗剂。
三、糖尿病并发慢性肾脏病患 者的血压控制
对糖尿病肾病,ACEI、ARB、非二氢 吡啶的钙离子拮抗剂比其他降压药有更 好的降尿蛋白作用。
Other Glomerulonephritis
10% 13%
No. of patients
700 600
Diabetes 50.1%
Hypertension 27%
Projection 95% CI
No. of dialysis patients (thousands)
500
400
300
520,240
1型糖尿病在确诊5年后进行初筛。 2型糖尿病确诊后应该立即开始筛查。
指南一、 糖尿病肾脏病的筛查和诊断
2. 尿白蛋白/肌酐比值(ACR)增高时应排除 尿路感染,并在接下来3~6个月收集2次晨尿标本 重复检测。
3次尿标本检测结果有2次达到标准则可确诊。 工作组推荐晨尿为最佳检测标本。
指南一、 ห้องสมุดไป่ตู้尿病肾脏病的筛查和诊断
1.154}×年龄-0.203× 0.742(如果是女 性)×1.21 Cockcroft-Gault公式
Ccr=(140-年龄)×体重(k g)/72×Scr(mg/dl) 女性×0.85
指南一、 糖尿病肾脏病的筛查和诊断
3.糖尿病肾病的诊断: 大量白蛋白尿患者或微量白蛋白尿
患者合并糖尿病视网膜病变,或1型糖 尿病出现微量白蛋白尿、病程超过10 年大多可诊断为糖尿病肾病。
ACEI用于1型糖尿病大量白蛋白尿患者 可有效降低白蛋白尿,减慢GFR下降速 度和肾衰竭的发生;
ARB对2型糖尿病大量白蛋白尿患者 可减慢GFR下降速度和肾衰竭的发生。
利尿剂可增强ACEI或ARB的降压作用, 有助于患者的血压达标。
三、糖尿病并发慢性肾脏病患 者的血压控制
2.糖尿病和CKD1~4期患者的目标血压应 低于130/80mmHg。
2007美国糖尿病及慢性肾脏病 临床实践指南
指南一、 糖尿病肾脏病的筛查和诊断
糖尿病并发慢性肾脏病不仅仅包括糖尿 病肾病,还包括其它原因引起的慢性肾 脏病。
在诊断还不明确时,对糖尿病并发慢性 肾脏病患者的评估应该包括肾脏病的病 因诊断。
指南一、 糖尿病肾脏病的筛查和诊断
1. 糖尿病患者应该每年常规进行糖尿 病肾病的筛查。
4.但出现以下情况时应考虑并发其他 慢性肾脏病:
(1)无糖尿病视网膜病变; (2)GFR迅速降低; (3)急剧增多蛋白尿或肾病综合征; (4)顽固性高血压; (5)尿沉渣活动表现(红细胞); (6)其它系统性疾病的症状或体征; (7)ACEI或ARB开始治疗后2~3个月内
GFR下降超过30%。
指南二、糖尿病并发慢性肾脏 病患者的血糖控制
代谢紊乱(酮症、高血糖)和血流动力 学因素(运动、蛋白摄入、利尿剂使用、 尿路感染)等影响尿白蛋白.
因此推荐以3次检测结果作为确诊依据, 且尿样均应取自晨尿。
糖尿病肾病病人使用造影剂可增加造影 剂肾病的发生
造影剂肾病的发生率
正常人 糖尿病 慢性肾病 糖尿病并慢性肾病
RCA发生率 3% 5~10% 10~20% 20~50%
281,355 200
100
243,524
r2=99.8%
0
1984
1988
1992
1996
United States Renal Data System. Annual data report. 2000.
2000
2004
2008
糖尿病肾病的临床分期
(早期糖尿病肾病) (临床糖尿病肾病)
慢性肾脏病的分期(K/DOQI
