胸腔穿刺评分标准(抽液版)
胸腔穿刺术操作标准考核标准

胸腔穿刺术 (2)【适应症】1、诊疗性穿刺,以确立积液的性质。
2、穿刺抽液或抽气,以减少对肺的压迫或抽吸脓液治疗脓胸。
3、胸腔内注射药物或人工气胸治疗。
【禁忌症】出血性疾病及体质虚弱、病情危重,难于耐受操作者应慎用。
【操作步骤】一、准备工作1、向患者及家眷说明穿刺的目的、意义,操作过程及并发症,除去其顾忌及精神紧张。
获得赞同并签协议。
2、咨询药物过敏史者,必需时需做皮肤试验或用2%利多卡因局部麻醉。
3、查对患者床号、姓名、性别、年纪。
4、物件准备 : 胸腔穿刺包、无菌手套、治疗盘(弯盘、 2%利多卡因、 0、 5%碘伏、棉签、胶带 )血压计、听诊器、标准容器、椅子。
如需胸腔内注药,应准备好所需药品。
5、衣帽齐整、戴口罩、规范洗手。
6、穿刺前测脉搏、血压, 并察看病情变化。
二、操作方法1、摆体位 :患者取坐位面向椅背,两前臂置于椅背上,前额伏于前臂 (不可以起床者 ,可取半坐卧位 ,患者前臂上举抱于枕部)。
2、选择穿刺点 : 先进行胸腔叩诊,选择胸部叩诊实音最显然部位穿刺,穿刺点可用甲紫在皮肤上作标志,一般常取肩胛线或腋后线第7- 8 肋间 ;也可选腋中线第6-7 肋间或腋前线第 5 肋间。
包裹性胸腔积液,可联合 X 线及超声波定位进行穿刺。
气胸抽气减压:穿刺部位一般选用患侧锁骨中线第 2 肋间或腋中线4-5 肋间。
3、惯例消毒 :以穿刺点为中心用碘伏消毒 3 遍 ,直径约 15 厘米。
翻开穿刺包,确认灭菌表记及有效期,检查包内物件就能否完美,戴无菌手套 :翻开手套包 ,拿出手套 , 左手捏停手套反折处 ,右手瞄准手套 5 指插入戴好。
已戴手套的右手,除拇指外 4 指插入另一手套反折处,左手趁势戴妙手套。
铺无菌洞巾。
4、局麻 :检查并抽取2% 利多卡因 ,在穿刺点皮内打一皮丘自皮肤至壁层胸膜进行局部麻醉。
5、穿刺 :左手固定穿刺部位皮肤,右手持穿刺针以垂直皮肤的方向迟缓刺入,有显然突破感时接50ml 注射器 , 松开止血钳 ,迟缓抽取胸腔积液。
胸腔穿刺术操作考核评分标准

胸腔穿刺术操作考核评分标准本文档提供了胸腔穿刺术操作考核评分标准的详细说明。
胸腔穿刺术是一种常见的医疗操作,用于诊断和治疗胸腔内部的疾病。
评分标准的目的是确保医务人员在进行胸腔穿刺术时能够准确和安全地操作。
1. 评分标准概述评分标准主要包括以下几个方面:1. 操作前准备:评估患者病情,检查和确认操作所需的设备和材料是否齐备。
2. 无菌操作:按照无菌原则进行操作,包括穿刺点的准备和防止感染的措施。
3. 技术操作:评估穿刺点的位置,进行准确的穿刺和进一步操作,如引导针的插入和抽取样本。
4. 安全措施:对患者的疼痛管理和监测,确保操作过程中患者的安全。
5. 操作后处理:检查穿刺点是否出血或感染,并记录相关信息。
2. 评分细则每个方面的评分细则如下:2.1 操作前准备评分标准:- 病情评估把握准确,了解患者的病史和体征,评估手术风险。
- 设备和材料准备齐全,包括无菌手套、消毒液、引导针、抽取器等所需设备。
打分标准:- 无任何准备工作完成,得0分;- 部分准备工作完成,得1分;- 所有准备工作完成,得满分(2分)。
2.2 无菌操作评分标准:- 操作环境无菌,包括穿刺点周围的皮肤和操作区域。
- 使用适当的无菌手套和消毒液,并遵循无菌操作步骤。
打分标准:- 操作环境不无菌,得0分;- 部分无菌操作步骤完成,得1分;- 完全无菌操作,得满分(2分)。
2.3 技术操作评分标准:- 准确判断穿刺点的位置。
- 准确、稳定地进行穿刺操作。
- 熟练操作引导针,能够准确插入和抽取样本。
打分标准:- 操作不准确或出现并发症,得0分;- 部分技术操作准确,得1分;- 技术操作完全准确,得满分(2分)。
2.4 安全措施评分标准:- 确保患者的疼痛管理,使用适当的麻醉措施。
- 监测患者的生命体征,如血压、心率等。
- 采取适当的措施,防止并发症的发生。
打分标准:- 安全措施不到位,得0分;- 部分安全措施到位,得1分;- 所有安全措施到位,得满分(2分)。
胸腔穿刺术评分标准
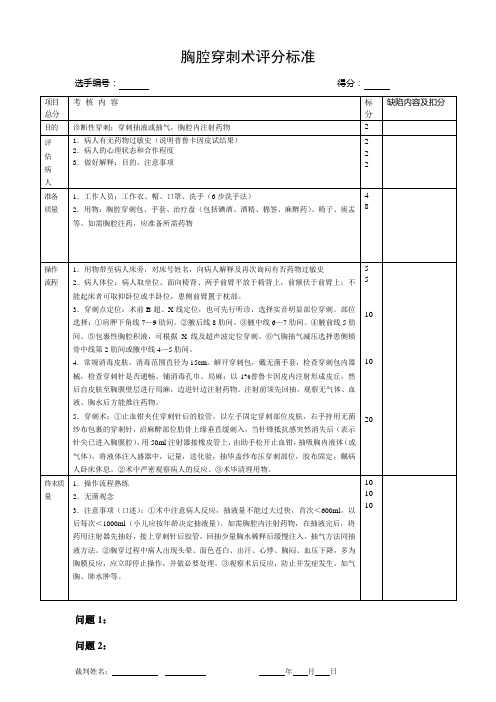
8
操作
流程
1.用物带至病人床旁,对床号姓名,向病人解释及再次询问有否药物过敏史
2.病人体位:病人取坐位、面向椅背、两手前臂平放于椅背上,前额伏于前臂上;不能起床者可取仰卧位或半卧位,患侧前臂置于枕部。
3.穿刺点定位:术前B超、X线定位,也可先行听诊,选择实音明显部位穿刺。部位选择:①肩胛下角线7—9肋间。②腋后线8肋间。③腋中线6—7肋间。④腋前线5肋间。⑤包裹性胸腔积液,可根据X线及超声波定位穿刺。⑥气胸抽气减压选择患侧锁骨中线第2肋间或腋中线4—5肋间。
4.常规消毒皮肤,消毒范围直径为15cm。解开穿刺包,戴无菌手套,检查穿刺包内器械,检查穿刺针是否通畅。铺消毒孔巾。局麻:以1%普鲁卡因皮内注射形成皮丘,然后自皮肤至胸膜壁层进行局麻,边进针边注射药物。注射前须先回抽,观察无气体、血液、胸水后方能推注药物。
5.穿刺术:①止血钳夹住穿刺针后的胶管,以左手固定穿刺部位皮肤,右手持用无菌纱布包裹的穿刺针,沿麻醉部位肋骨上缘垂直缓刺入,当针锋抵抗感突然消失后(表示针尖已进入胸膜腔),用50ml注射器接橡皮管上,由助手松开止血钳,抽吸胸内液体(或气体),将液体注入盛器中,记量,送化验,抽毕盖纱布压穿刺部位,胶布固定,瞩病人卧床休息。②术中严密观察病人的反应。③术毕清理用物。
5
5
10
10
20
终末质量
1.操作流程熟练
2.无菌观念
3.注意事项(口述):①术中注意病人反应,抽液量不能过大过快,首次<600ml,以后每次<1000ml(小儿应按年龄决定抽液量)。如需胸腔内注射药物,在抽液完后,将药用注射器先抽好,接上穿刺针后胶管,回抽少量胸水稀释后缓慢注入。抽气方法同抽液方法。②胸穿过程中病人出现头晕、面色苍白、出汗、心悸、胸闷、血压下降,多为胸膜反应,应立即停止操作,并做必要处理。③观察术后反应,防止并发症发生,如气胸、肺水肿等。
胸腔穿刺过程及评分标准
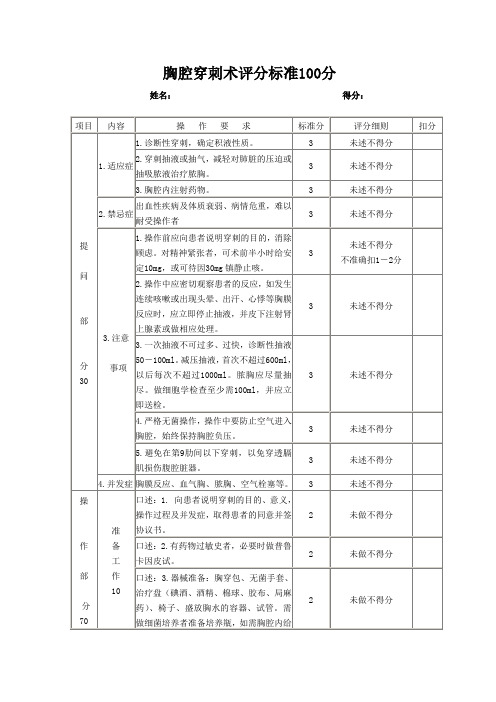
胸腔穿刺术评分标准100分姓名:得分:项目内容操作要求标准分评分细则扣分提问部分30 1.适应症1.诊断性穿刺,确定积液性质。
3 未述不得分2.穿刺抽液或抽气,减轻对肺脏的压迫或抽吸脓液治疗脓胸。
3 未述不得分3.胸腔内注射药物。
3 未述不得分2.禁忌症出血性疾病及体质衰弱、病情危重,难以耐受操作者3 未述不得分3.注意事项1.操作前应向患者说明穿刺的目的,消除顾虑。
对精神紧张者,可术前半小时给安定10mg,或可待因30mg镇静止咳。
3未述不得分不准确扣1-2分2.操作中应密切观察患者的反应,如发生连续咳嗽或出现头晕、出汗、心悸等胸膜反应时,应立即停止抽液,并皮下注射肾上腺素或做相应处理。
3 未述不得分3.一次抽液不可过多、过快,诊断性抽液50-100ml。
减压抽液,首次不超过600ml,以后每次不超过1000ml。
脓胸应尽量抽尽。
做细胞学检查至少需100ml,并应立即送检。
3 未述不得分4.严格无菌操作,操作中要防止空气进入胸腔,始终保持胸腔负压。
3 未述不得分5.避免在第9肋间以下穿刺,以免穿透膈肌损伤腹腔脏器。
3 未述不得分4.并发症胸膜反应、血气胸、脓胸、空气栓塞等。
3 未述不得分操作部分70 准备工作10口述:1. 向患者说明穿刺的目的、意义,操作过程及并发症,取得患者的同意并签协议书。
2 未做不得分口述:2.有药物过敏史者,必要时做普鲁卡因皮试。
2 未做不得分口述:3.器械准备:胸穿包、无菌手套、治疗盘(碘酒、酒精、棉球、胶布、局麻药)、椅子、盛放胸水的容器、试管。
需做细菌培养者准备培养瓶,如需胸腔内给2 未做不得分药,应准备好所需药品。
口述:4.核对患者的床号、姓名、年龄避免弄错。
2 未做不得分5.衣帽整齐,戴口罩,戴手套规范。
2 未做不得分操作方法60 1.体位:嘱患者取坐位面向椅背,两前臂置于椅背,前额伏于前臂上。
重症患者可取半坐卧位,患侧前臂上举置于枕部。
6体位不正确每项扣3分2.穿刺点定位:可用甲紫在皮肤做标记。
胸腔穿刺操作评分标准

2.摆体位:患者取坐位面向椅背,两前臂置于椅背上,前额伏于前臂上。不能起床者可取半卧位,患侧前臂上举抱于枕部。
体位错误扣分
5
3.选择穿刺点:根据胸部叩诊选择实音最明显部位进行,胸液多时一般选择肩胛线或腋后线第7~8肋间;必要时也可选腋中线第6~7肋间或腋前线第5肋间。穿刺前应结合X线或超声波检查定位,穿刺点在皮肤上作管未钳夹,未诉计量或送检等各项扣2-3分
15
7.抽液毕拔出穿刺针,覆盖无菌纱布,稍用力压迫穿刺部位片刻,用胶布固定后嘱患者静卧。
未覆盖纱布,未诉压迫穿刺点,未嘱静卧等各项扣1-2分
5
8.提问
(1)胸腔穿刺术的目的:常用于检查胸腔积液的性质、抽液减压或通过穿刺胸 膜腔内给药。
提问2-3题,总分20分
20
考评者签名:
说明:操作部分共50分,提问20分,总分合计70分。
需准备的物品:模拟人,听诊器,口罩帽子,无菌手套,碘伏棉球,注射器,2%利多卡因5毫升,
胸穿包(胸穿针,止血钳,大针管,无菌纱布,弯盘,洞巾),干燥试管等。
(2)抽液量的要求:一次抽液不宜过多、过快,诊断性抽液50~100ml即可:减压抽液,首次不超过600m1,以后每次不超过1000m1。
(3)何为胸膜反应,如何处理?操作中患者如有头晕、面色苍白、出汗、心悸、胸部压迫感或剧痛、昏厥等考虑为胸膜过敏反应;立即停止抽液,并皮下注射0.1%肾上腺素0.3~0.5m1,嘱患者静卧,吸氧或其他对症处理。
胸腔穿刺操作评分标准
科室:姓名:考号:职称(职务):考核日期:总分:
考核内容
评分标准
分值
得分
1.操作前准备:物品的准备:口罩帽子,无菌手套,碘伏棉球,注射器,2%利多卡因5毫升,听诊器,胸穿包(胸穿针,止血钳,大针管,无菌纱布,弯盘,洞巾),干燥试管等
三甲医院胸腔穿刺操作评分标准
5
8
目的不明确扣5分
一处不符合要求扣4分
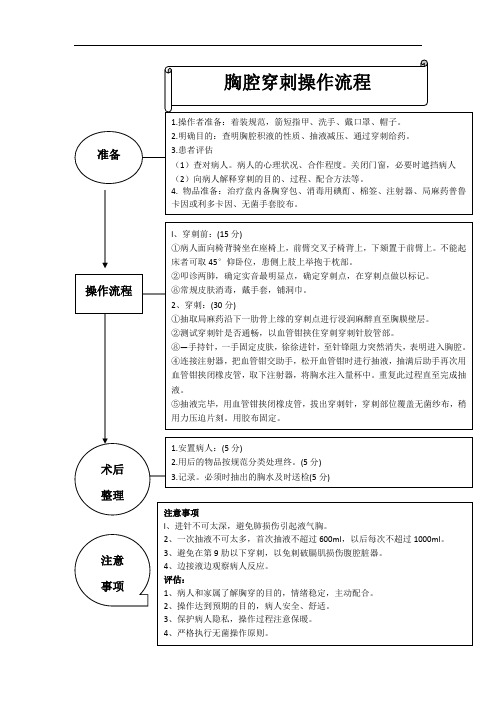
物品准备:
治疗盘内备胸穿包、消毒用碘酊、棉签、注射器、局麻药普鲁卡因或利多卡因、无菌手套胶布。
5
物品一处不符合要求扣1分
操作流程70分
l、穿刺前:(15分)
①病人面向椅背骑坐在座椅上,前臂交叉子椅背上,下颏置于前臂上。不能起床者可取45°仰卧位,患侧上肢上举抱于枕部。
2、一次抽液不可太多,首次抽液不超过600ml,以后每次不超过1000ml。
3、避免在第9肋以下穿刺,以免刺破膈肌损伤腹腔脏器。
4、边接液边观察病人反应。
评估:
1、病人和家属了解胸穿的目的,情绪稳定,主动配合。
2、操作达到预期的目的,病人安全、舒适。
3、保护病人隐私,操作过程注意保暖。
4、严格执行无菌操作原则。
②叩诊两肺,确定实音最明显点,确定穿刺点,在穿刺点做以标记。
⑧常规的穿刺点进行浸润麻醉直至胸膜壁层。
②测试穿刺针是否通畅,以血管钳挟住穿刺穿刺针胶管部。
⑧—手持针,一手固定皮肤,徐徐进针,至针锋阻力突然消失,表明进入胸腔。
④连接注射器,把血管钳交助手,松开血管钳时进行抽液,抽满后助手再次用血管钳挟闭橡皮管,取下注射器,将胸水注入量杯中。重复此过程直至完成抽液。
10
一处不正确扣2分
⑤抽液完毕,用血管钳挟闭橡皮管,拔出穿刺针,穿刺部位覆盖无菌纱布,稍用力压迫片刻。用胶布固定。
3、整理:
(1)整理床单元,协助患者取舒适体位
(2)整理用物,分类放置。
(3)洗手、记录。必要时抽出的胸水及时送检。
20
40
10
一处不符合要求各扣5分
胸腔穿刺抽液评分标准
体位(5)
患者常规取坐位,面向椅背,双手前臂平放于椅背上,前额伏于前臂上(不能坐立者,取半卧位)
5
定位(15)
胸部叩诊
3
选择肩胛下角线患者7~9肋间(般卧位者取腋中线患者6~7肋间)
5
穿刺点标记
2
消毒铺巾(10)
洗手、戴口罩、帽子
1
以穿刺点为中心,由内向外环形消毒皮肤,直径15cm
1
络合碘消毒3遍
表1-3-1胸腔穿刺抽液评分标准
项目(分)
具体内容和评分细则
满分
(分)
得分
(分)
备注
准备(10)
核对患者姓名、性别、年龄
2
核对X线胸片或者胸部B超
2
核对手术同意书,向患者交代胸腔穿刺及其注意事项
2
核对凝血功能和血常规检查
1
测量血压、脉搏(口头提到即可)
1
检查准备的物品
1
对精神紧张者术前镇静(口头提到即可)
2
标本管标记
2
术后处理(10)
拔针后按压
1
消毒穿刺点
1
覆盖纱布,胶布固定
交代术后注意事项
3
术后测血压、脉搏并观察患者反应
4
人文关怀(5)
5
无菌观念(5)
5
共计
100
如严重违反无菌原则(以下任意一项或多项),在总分上扣除50分(请打钩)口穿刺前未消毒口穿刺前未戴手套口穿刺前未铺巾口操中无菌用物或手套污染后直接使用
2
抽吸直到见针筒内有液体流出(抽不出无分)
15
抽吸中嘱助手协助固定穿刺针,抽满后,嘱助手夹紧胶管
2
抽液量:首次不超过600ml,以后每次不超过1000ml
胸腔穿刺术评分标准
胸腔穿刺术评分标准测试题1.下列胸腔积液患者不能立即做胸腔穿刺的临床情况是()A 包裹性胸腔积液B 伴有呼吸困难,气促明显C伴有低热、盗汗,可疑结核性胸膜炎D凝血功能差,有出血倾向E大量胸腔积液2.胸腔穿刺进针时应注意()A 在肋间进针,垂直于皮肤B 沿肋骨上缘,垂直于皮肤进针C 沿肋骨下缘,垂直于皮肤进针D 在皮下潜行一段距离后再垂直于皮肤进针E 与皮肤成30°角进针3.患者胸腔穿刺顺利,抽出淡黄色液体10ml,突然出现头晕、心悸、面色苍白、出汗,最可能的原因是()A 气胸B 血胸C 复张性肺水肿D 胸膜反应E 过敏性休克4.胸腔穿刺抽取一定液体后,患者出现持续咳嗽,应该注意()A 提示胸腔积液排放到一定程度,肺已经开始扩张,抽液需谨慎,必要时停止操作。
B 鼓励咳嗽,以利于进一步排净胸腔积液。
C 给予镇咳药物继续抽取液体。
D 让患者平卧位,继续抽取液体。
E 提示伤及肺,引起气胸。
5.The maximum amount of thoracic liquid can be withdrawn in one time is()A 500mlB 1000mlC 2000mlD 3000mlE 5000ml6 . Which patients have risk of tension pneumothorax during the thoracentesisA Patients with severe hemodynamic compromiseB Patients with severe respiratory compromiseC Patients receiving mechanical ventilationD Patients with small effusionsE Patients with spontaneous pneumothorax history7.患者胸腔穿刺顺利,短时间内抽出淡黄色液体1500ml,胸腔穿刺后出现呼吸困难加重、端坐呼吸、发绀、咳粉红色泡沫样痰,最可能的原因是()A 气胸B 血胸C 复张性肺水肿D 胸膜反应E 过敏性休克8.患者出现胸膜反应,症状加重,关键的处理措施是()A 吸氧B 利尿C 糖皮质激素D 机械通气E 0.1%肾上腺素0.3-0.5ml皮下注射9.以下不属于胸腔穿刺术适应症的是()A 低蛋白血症胸腔少量积液B 不明原因的胸腔积液C 大量胸水产生压迫症状 D 恶性胸腔积液,胸腔内注射化疗药 E 包裹性脓胸10.关于胸腔穿刺穿刺点的选择,以下正确的是()A 必须由超声定位确定B 如果穿刺点局部皮肤感染,需要仔细消毒C 腋后线第8-9肋间,确保低位的液体全部引流出来D 锁骨中线第2肋间E 根据液体部位而定,常选择腋前线第5肋间,腋中线第6-7肋间,腋后线或肩胛下线第7-8肋间。
胸腔穿刺术评分标准
答不全者扣2-8分
2、在操作过程中还应注意哪些问题?
答:胸腔穿刺应严格无菌操作,操作中要防止空气进入胸腔,始终保持胸腔负压;穿刺过程中病人切勿移动体位、咳嗽或深呼吸,以防针尖刺伤肺脏;穿刺中应密切观察病人的反应,若病人出现头晕、心慌、面色苍白、出汗、胸部压迫感、刺激性咳嗽等情况,应立即停止抽液,并皮下注射0.1%肾上腺素0.3-0.5ml,及进行其它对症处理.
胸腔穿刺术评分标准
项目
考核内容
分值
评分标准
得分
适
应
症
1、查明胸腔积液性质。
2、抽液降压。
3、通过穿刺给药。
4、脓胸抽脓灌洗治疗。
5、气胸排气。
10
缺一项扣
2分
操
作
方
法
1、穿刺体位:病人面朝椅背坐于靠背椅上,两手前臂平置于椅背上,头伏于前臂上或取半卧位,上身稍转向一侧,穿刺侧手上举抱头;抽气时可取坐位或半坐卧位,面向穿刺者。(10分)
5)抽液结束,用止血钳夹闭橡皮管,拨出穿刺针,覆盖无菌纱布,稍用力压迫穿部位片刻,用胶布固定。(10分)
70
问
答
1、抽液不宜过快,如为诊断性穿刺则抽多少毫升即可?如为抽液减压,首次不超过多少,以后每次一般不超过多少亳升?
答:如为诊断性穿刺则抽50-100ml即可。如为抽液减压,首次不超过600ml,以后每次不超过1000ml。
3)术者以左手示指及中指固定穿刺部位的皮肤,右手将胸腔穿刺针(针座后带有夹闭的橡胶管),在局麻部位沿肋骨上缘缓慢刺人胸腔,当针尖抵抗感突然消失时,让助手固定穿刺针,迅速将5Oml注射器接到橡皮管上,松开止血钳,抽取胸腔内积液,待抽满时,再次用血管钳夹紧胶管,取下注射器排液,再接上注射器,如此反复。(15分)
胸腔穿刺术评分标准.docx
操作步51
(60分)
1、操作者先进行我侧胸部叩修.告知有胸部穿剌指征.选择正 确穿刺点井做标记.
5
2,穿剌者7部洗手法
5
3、真确打开穿刺包,消毒顺序和范围正包,酌情扣分,
5
k戴无苗手套的方法、步骤及效果,酌情扣分
5
5、正确铺设孔巾,并固定固好.
5
6、局部麻醉:与助手配合吸麻药.酌情扣分
5
7.麻醉及穿剌:局部麻醉方法正确.穿刺针选择、通畅、进针 方向、穿剌结果符合要求。酌情扣分
10
8,抽液方法及抽液量:助手固定穿刺针,抽吸的处理:拔针、按压、消后、纱布置盅和固 定。错误或遗汕及处扣1分.
5
10.术后处理:再次测血压.告知注意事项.严密观察.的情 扣分
5
操作能力
(10分)
1、操作步骤及手法正确,无菌观念强,无污染
4
2,搽作过程中注意观察忠苕反应并及时处理
4
3、在规定时间内完成操作(不超过12分钟)
2
医德医风
(5分)
1、服务态度,疫伤意识,沟通能力
2、团队协作好及精神风貌好、者装施活,
5
提问
(10分)
1:脚穿的适应症。
5
2:城质抽液首次不抽过多少亳升,以后每次不超过多少亳升?
5
总 分
胸腔穿刺术评分标准
姓名 时间 成绩
项目
评 分 标 准
分值
得分
操作前准 备(15分)
1、患者心理准备:告知病情、穿JM目的、注意小项和可能出现 的意外,解除心理负担,取得同意和配合
5
2、物品准备:穿刺包、手套、消毒液、弯盘、麻药等
4
3,穿刺前先测瑙血压、脉抑(口述)
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
人文关怀(5)
5
无菌观念(3)
3
整体操作(2)
2
共计
100
如严重违反无菌原则(以下任意一项或多项),在总分上扣满50分(请打钩)
□穿刺前未消毒□穿刺前未戴手套□穿刺前未铺巾□操作中无菌用物或手套直接使用
是否扣分
□
□
裁判签名
5
定位(10)
胸部叩诊
3
选择肩胛下角线患者7-9肋间(半卧位者取腋中线患者6-7肋间)
5
穿刺点标记
2
消毒铺巾(10)
洗手、戴口罩、帽子
1
以穿刺点为中心,由内向外形消毒皮肤,直径15cm
1.5
络合碘消毒3遍
1.5
注意勿留空白,棉签不要返回已消毒区域
1
检查穿刺包消毒日期
1
戴无菌手套
1
检查消毒指示卡
1
核对包内器械
1
铺巾
1
麻醉(5)
核对麻醉药(2%利多卡因)并抽取2cm2逐 Nhomakorabea浸润麻醉
皮丘
1
垂直进针
1
回抽
1
穿刺过程(35)
止血钳夹穿刺针的橡皮胶管
5
连接50ml注射器,松开止血钳,固定穿刺针
5
抽吸直至见阵痛内有液体流出(抽不出无分)
15
抽取中嘱助手协助固定穿刺针,抽满后,嘱助手夹紧胶管
5
抽液时间询问并观察患者反应
5
标本收集(10)
病原体检查
2
项目评分
具体内容和评分细则
满分(分)
得分(分)
备注
标本收集(10)
常规
2
生化
2
其他:TB-Ab、CAE、细胞学等(只要有一种即可)
2
顺序:第一管送病原体检,其余不定
1
标本管标记
1
术后处理(10)
拔针后按压
1
消毒穿刺点
1
覆盖纱布,胶布固定
1
交待术后注意事项
3
术后测血压、脉搏并观察患者反应
项目评分
具体内容和评分细则
满分(分)
得分(分)
备注
准备(10)
核对患者的床号、姓名
2
核对X线胸片或胸部B超
2
核对手术同意书,向患者交代胸腔穿刺及其注意事项
2
核对凝血功能和血常规检查
1
测量血压、脉搏
1
检查准备的物品
1
对精神紧张者术前镇静(口头提到即可)
1
体位(5)
患者常规取坐位,面向椅背,双手前臂放平于椅背上,前额伏于前臂上(不能坐立者,取半卧位)
