美国心脏病学会PAD诊疗指南概述
2013年PAD指南解析

关于丙泊酚与发生谵妄的相关性目前依据不充分(C) 对于有谵妄发生风险的成人ICU机械通气患者,与苯二氮卓类 药物相比,应用右美托咪定可能降低谵妄发生率(B)
推荐常规监测谵妄(+1B)。 以下工具监测谵妄被证实可靠有效(A)
Confusion Assessment Method for ICU Intensive Care Delirium Screening ChecklitICU
临床实践证实:常规监测谵妄是可行的(B)
Delirium risk factors
2013年SCCM镇静镇痛指南解析
中国医科大学附属盛京医院 贾佳 重症医学科
镇静镇痛现状
ICU医生不得不面对 镇静过度及无镇静均对病人有害
案例分析1
男患70岁,脓毒血症,感染性休克 血流动力学稳定,器官灌注恢复 谵妄状态,躁动,Ramsay评分1分 镇静方案:
力月西3mg/h静脉泵入 艾贝宁12ug/h静脉泵入
活动性癫痫 酒精戒断 接受肌松治疗 24小时内心肌缺血 颅内高压 重度ARDS
Monitoring depth of sedation and brain function
RASS与SAS评分是测量镇静质量与深度的最真实与可靠的镇 静评估工具(B) 对于非昏迷、非肌松的患者,不推荐单独使用以下客观指标 取代主观评分(-1B) Auditory evoked potentials[AEPs], Bispectral index[BIS], Narcotrend Index[NI] Patient State Index[PSI] State Entropy[SE] 建议在应用肌松药物的患者使用上述客观脑功能监测作为补 充,因为在这些患者,主观评分无法评估(+2B)。 对于无症状癫痫或颅内压升高的患者,推荐脑电图(EEG)进行 镇静监测,以抑制脑电爆发(+1A)。
美国心脏病学院/美国心脏协会关于瓣膜性心脏病治疗指南

2014美国心脏病学院/美国心脏协会关于瓣膜性心脏病治疗指南梁峰胡大一沈珠军方全一、瓣膜性心脏病(VHD)诊治总则1、疑似VHD患者的诊治评价VHD患者可能表现为心脏杂音、相关症状、或胸部影像学检查或无创性检查时偶然发现瓣膜异常。
无论临床表现如何,已知或疑似VHD的患者均应进行初始详细的病史采集和体格检查、以及X线-胸片和心电图检查。
应进行全面的二维和多普勒超声心动图(TTE)检查,证实最初临床评估得出的初步印象。
TTE同样可提供其他临床信息,如瓣膜病变对心腔和大血管的影响,以及评价同时合并的其他瓣膜病变。
可能需要其他辅助检查以确定VHD患者最佳的治疗选择,包括经食道超声心动图检查(TEE)、CT或心脏核磁共振(CMR)成像、负荷试验、评价血流动力学的心导管检查。
如果预期手术干预治疗,应对每一位患者可能的手术进行风险评估,以及其他影响因素如伴发病和虚弱的可能性和严重程度。
对这些患者的随访非常重要,对多数稳定患者应该坚持每年进行病史和体格检查;如果患者症状发生变化,对患者的评价可能需要更早而非每年。
某些瓣膜病变虽无症状,可能对左室产生无法预测的不良后果,需要更频繁的随访。
临床检查的重复次数如超声心动图,取决于瓣膜病变的严重性和对左右心室的影响,以及已知瓣膜病变的自然进展情况。
2、瓣膜病变严重程度的定义瓣膜病变严重程度的分类应该依据多种标准,包括体格检查最初发现,与超声检查结果相关。
手术治疗应主要针对符合文中其他标准的严重VHD患者。
该文提出VHD 4期的进展分类,与2013年美国心衰指南分期相似。
VHD手术的适应证依据:1)症状是否发生,2)VHD的严重程度,3)左室和/或右室对VHD导致容量和压力负荷过重的反应,4)对肺或体循环的影响,5)心脏节律的变化。
分期考虑所有这些因素(表1)。
每一具体瓣膜病变的分期标准文中详细叙述。
表1:VHD进展的分期瓣膜手术干预的目的是改善症状和/或延长寿命,以及使VHD相关的并发症降至最低,如:无症状不可逆左心室功能不全、肺动脉高压、卒中、房颤(AF)。
美国PAD指南与阿片类药物在ICU中的应用
舒芬太尼、瑞捷用于 小儿重症患者的药代学 与药动学研究,与成人 用药的区别(给药剂量、 用药方法等)
舒芬太尼、瑞捷在 ICU的程序化镇痛流程 探讨
第40页/共43页
第41页/共43页
谢谢关注!
第42页/共43页
感谢您的观看!
第43页/共43页
对不能沟通的ICU患者,BPS和CPOT是最有效和可靠的行为 疼痛评估手段(B)
行为疼痛量表(BPS)
第30页/共43页
ICU疼痛评估
重症监护疼痛观静与器官保护 2、舒芬太尼在ICU临床应用 3、瑞捷在ICU临床应用 4、ICU患者疼痛评估 5、热点问题及展望
第20页/共43页
国内样板医院常规用法用量
第21页/共43页
目录
1、镇痛镇静与器官保护 2、舒芬太尼在ICU临床应用 3、瑞捷在ICU临床应用 4、ICU患者疼痛评估 5、热点问题及展望
第22页/共43页
第23页/共43页
临床应用
瑞芬太尼用于ICU中重度 肾损伤患者:以9μg/kg/h 的剂量持续输注15天, 体内瑞芬太尼酸无蓄 积。
第10页/共43页
常用阿片类药物-药代动力学
血浆蛋白结合 率(%)
a1-酸性蛋白 结合率(%)
辛醇/水比率 (%)
分布容积 (L/kg)
吗啡 30 1.4 3.2-3.7
芬太尼 84 44 810 4.1
舒芬太尼
瑞捷®
93
70-92
84
70
1750
17.9(pH=7.4)
2.9
0.35
吗啡曾经是最常用ICU镇痛剂,SCCM指南推荐应用,但是欧洲指南建议, 当镇痛剂应用时间超过24小时的情况下,不建议应用吗啡。
美国PAD指南与阿片类镇痛产品在ICU中的应用

说明书中的重要信息
【禁忌】1、本品处方中含有甘氨酸,因而不能于硬膜外和鞘内给药。 2、已知对本品中各类组分或其他芬太尼类药物过敏的病人禁用。 3、禁与单胺氧化酶抑制药合用。 4、禁与血、血清、血浆等血制品经同一路径给药。 5、支气管哮喘病人禁用。
11、、超超短短效效 2、无蓄积 33、、恢恢复复迅迅速速 4、协同镇静 5、器官保护
1分钟快速起效,持续输注后半衰期3-5分 钟,可根据需要快速精确地调整剂量,精
确地控制机镇痛强度
经血液中非特异性酯酶代谢,代谢产物无 活性,持续输注无蓄积,特殊人群首选用
药。
能实现早期拔管、显著缩短机械通气时间 和ICU驻留时间
人福医药
第二节
舒芬太尼在ICU中的应用
舒芬太尼产品简介
简要说明书
【通用名】枸橼酸舒芬太尼注射液 【成 分】本品主要成分为枸橼酸舒芬太尼 【辅 料】枸橼酸、氯化钠、注射用水 【性 状】本品为无色的澄明液体 【适应症】用于气管内插管,使用人工呼吸
的全身麻醉 【包 装】玻璃安瓿 1ml:50μg 10支/盒
美国iPAD指南与阿片类镇痛产品 在ICU中的应用
宜昌人福药业有限责任公司
人福医药
第一节
iPAD指南关于ICU患者疼痛治疗的热点信息
对重症学科疾病转归的认识
20th70s
损伤→感染→脓毒症(sepsis) → MOF
20th90s
损伤→机体应激反应→ SIRS → MODS → MOF
如何预防MODS及MOF是当前重症医学所面临的最大挑战。 降低应激水平,加强多器官功能的保护是未来ICU发展的方向。
2013版美国PAD指南推荐用药流程
经典组合: 舒芬太尼+咪达唑仑
PAD指南在CICU的再解读及EGDSppt课件

20
Richmond Agitation-Sedation Scale
21
Riker Sedation-Agitation Scale
保持轻度镇静水平可以增加生理应激反应,但同 时不增加心肌缺血的发生率(B)
推荐在成人ICU患者镇静用药应该滴定维持轻度, 无需进行每日唤醒
而不是深度水平,除非有临床反指证(+1B)
19
监测镇静深度与脑功能
Richmond躁动-镇静评分(RASS)与镇静-躁动评 分(SAS)是成人ICU患者测量镇静质量与深度的 最真实与可靠的镇静评估工具(B)
Chest wall compliance↓ Deep coughing ↓
Retention of secretion Pulmonary atelectasis
Hypoxia
Pneumonia
Hypercarbia 4
躁动对神经-内分泌系统的影响
Sympathetic nerve tension↑ Hypothalamic stimulation↑
12
The Behavior Pain Scale
13
Critical Care Pain Observational Tool
14
疼痛的治疗
拔出胸管之前预先使用止痛药或非药物干预(如: 放松),以减轻患者疼痛(+1C)
推荐静脉应用阿片类药物作为一线首选用药治疗 非神经病理性疼痛(+1C)
ACTH ADH Aldosterone Angiotensin-II Catecholamines Cortisol Glucagon
周围血管疾病(PAD)

血管风险持续进展,尽早干预可延缓疾病进展
危险因素 高血压 高血脂 高血糖等
脑血管病变随时间的进展
卒中发生
卒中后存活
脂质沉积,动脉粥样硬化,血管壁增厚,管腔变窄,血管弹性下 降,硬度增加,易破裂出血
血小板在血栓形成和缺血性事件中重要作用
3D animation produced by Dr Peter Libby, Chief of Cardiovascular Medicine, Brigham & Women's Hospital; Animation MD; BMC, Inc.
内皮功能障碍,血小板的激活是斑块形成
,血管粥样病变的开始
正常血小板
激活的血小板
血小聚集
血小板
血小板 内皮下间隙
血小板黏附到内 皮下间隙
血小板血栓
Adapted from: Ferguson JJ. The Physiology of Normal Platelet Function. In: Ferguson JJ. Chronos N, Harrington RA (Eds). Antiplatelet Therapy in Clinical Practice. London: Martin Dunitz; 2000: 15–35.
0 55-59
60-64
65-69 70-74 75-79 Age group (y)
80-84
85-89
Figure adapted from Creager M, ed. Management of Peripheral Arterial Disease. Medical, Surgical and Interventional Aspects. 2000. 1 Meijer WT et al. Arterioscler Thromb Vasc Biol 1998; 18: 185-192. 2.Criqui MH et al. Circulation 1985; 71: 510-515.
2013美国IPAD指南
2013年美国ICU成年患者疼痛、躁动和谵妄处理指南(来自中华急诊医学杂志2013.12.第22卷)美国危重病学院(American College of Critical Care Medicine)组织了多学科、多单位的20名专家制定ICU成年患者疼痛、躁动和谵妄处理的临床实践指南。
指南中证据的级别分为:A(高),B(中),C(低/很低)。
推荐的强度分为:1级(强,推荐),2级(弱,建议),0级(不做推荐,无充足证据或共识无法达成)。
意见包括2类:“+”(支持),“V”(反对)。
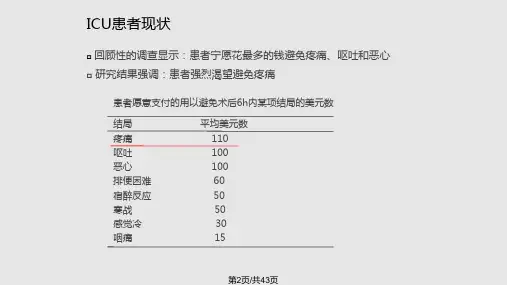
1疼痛与镇痛11疼痛发生率内科、外科和创伤ICU内成年患者在休息和ICU诊疗时都会经历疼痛(B)。
疼痛在心脏手术的成年患者中很普遍,但很少得到治疗;且女性患者较男性经历更多的疼痛(B)。
诊疗操作引起的疼痛在ICU成年患者中也很普遍(B)。
12疼痛的评估推荐对所有ICU成年患者进行常规的疼痛监测(+1B)。
对于内科、外科术后和创伤(除脑外伤外)的ICU成年患者,如果患者疼痛自我描述受限但运动功能完好、行为可以观察,疼痛行为量表(behavioral pain scale,BPS)和重症监护疼痛观察工具(critical care pain pbservation tool,CPOT)是实施疼痛监测的最有效和可靠的行为疼痛量化工具。
但将上述评估工具应用于其他ICU,或者将其翻译为英法之外的语言尚待进一步验证(B)。
不建议单独使用生命体征(或者包含生命体征的疼痛观察量表)对ICU成年患者进行疼痛评估(-2C)。
建议将生命体征作为对这些患者开始进一步疼痛评估的线索(+2C)。
13疼痛的治疗对ICU成年患者在胸管拔除之前,推荐使用预先的药物镇痛和/或非药物措施(如放松)以减轻疼痛(+1C)。
对于ICU成年患者在实施其他有创性或潜在致痛性操作前,建议使用预先的药物镇痛和/或非药物措施以减轻疼痛(+2C)。
推荐静脉给予阿片类药物作为治疗危重患者非神经性疼痛的一线选择(+1C)。
周围血管疾病(PAD)
60%直径狭窄 94%区域狭窄
精选课件
内皮功能障碍,血小板的激活是斑块形成,
血管粥样病变的开始
正常血小板
激活的血小板
血小聚集
血小板
血小板 内皮下间隙
血小板黏附到内 皮下间隙
血小板血栓
Adapted from: Ferguson JJ. The Physiology of Normal Platelet Function. In: Ferguson JJ. Chronos N, Harrington RA (Eds). Antiplatelet Therapy in Clinical Practice. London: Martin Dunitz; 2000: 15–35.
4
精选课件
5
精选课件
内皮功能障碍,血小板凝集是 所有血管病变的开始
7
精选课件
动脉血栓形成的病理过程
动脉硬化
血栓形成
• 不稳定性心绞痛 • 心肌梗死 • 缺血性脑卒中/TIA • 严重的下肢缺血 • 血管性死亡
稳定性心绞痛/间歇性跛行
8
Adapted from Libby P. Circulation 2001; 104:365-372.
精选课件
血管风险持续进展,尽早干预可延缓疾病进 展
危险因素 高血压 高血脂 高血糖等
脑血管病变随时间的进展
卒中发生
卒中后存活
脂质沉积,动脉粥样硬化,血管壁增厚,管腔变窄,血管弹性下 降,硬度增加,易破裂出血
9
精选课件
血小板在血栓形成和缺血性事件 中重要作用
3D animation produced by Dr Peter Libby, Chief of Cardiovascular Medici1n0e, Brigham & Women's Hospital; Animation
解读美国心脏病学院和美国心脏协会最新心力衰竭治疗指南
解读美国心脏病学院和美国心脏协会最新心力衰竭治疗指南美国心脏病学院基金会(ACCF)和美国心脏协会(AHA)新近联合发表了心力衰竭(简称心衰)患者治疗临床实用指南[1]。
为了帮助临床医师选择具体患者的最佳治疗策略,新指南对心衰的定义和分类进行了修订,重点强调以患者为中心的结果,例如生活质量、参与决策、护理协调、过渡和姑息治疗。
一、新版指南的主要内容1.心衰的分类与定义分为2类4期。
第1类:左室射血分数(LVEF)减低(≤40%)的心衰(HFrEF),也称为收缩期心衰。
第2类:LVEF保留(≥50%)的心衰(HFpEF),也称为舒张期心衰,又分为LVEF临界(41-49%)和LVEF 改善(>40%)两种。
A期:心衰高危但无结构性心脏病或心衰症状。
B 期:有结构性心脏病但无心衰体征或症状。
C期:有结构性心脏病且(曾)有心衰症状。
D期:顽固性心衰且需要特殊干预。
ACC和AHA的这种分期强调疾病的发生与进展,用于描述具体的患者和人群。
纽约心脏协会(NYHA)的分级则强调运动能力和疾病的症状状态。
2.心衰(包括HFpEF)患者的初次和多次评估病史和物理检查应认真询问病史并进行全面的物理检查,寻找导致心衰发生或加速进展的心性和非心性疾患或行为。
在特发性扩张型心肌病(DCM)患者,询问3代家族史,帮助诊断家族性DCM。
在患者每次就诊时评估其容量状态和生命体征,包括多次评估体重、颈静脉压和有否外周水肿或端坐呼吸。
风险评分多变量风险评分可评估门诊或住院患者发生死亡的风险。
应用风险评分预测慢性患者结果的模型包括西雅图心衰模型、心衰存活评分、CHARM风险评分和CORONA风险评分。
I-PRESERVE评分尤其适合于慢性HFpEF。
在急性失代偿性患者,应用ADHERE分类回归树状模型、AHA随指南而行评分、EFFECT风险评分、ESCAPE风险模型和出院评分、以及优化心衰风险预测列线图。
诊断性检查初次化验检查包括全血细胞计数、尿液分析、血清电解质(包括钙与镁)、血尿素氮、血清肌酐、血糖、空腹血脂、肝功能和甲状腺刺激素。
PAD诊断与治疗-普及
再狭窄/动脉粥样 再狭窄/大动 再狭窄 Χ2
硬化
脉炎
总计
支架(n=118)
球囊成形( n=24) PTA总计 (n=142)
Χ2
2/97 1/10
3/107
0.20
3/21
5/118 6.64
1/14
2/24
0.62
4/35
7/142 2.16
4.23
0.11
P值
<0.01 >0.05 >0.05
P值
大多数心血管医师只关心心脏病, 不了解、不重视血管病,
实质上冠脉与非冠脉循环相互依赖,
两者同受动脉粥样硬化性疾病进程影响,
普遍共存并且可相互引起致残或致命症状,
往往需要类似的治疗方法, 面对现实,心血管医师不能再局限关注冠脉。
Risk of developing lower extremity PAD
纤维肌性结构不良(FMD)及大动脉 炎所致的肾动脉狭窄
PTA的指征相对宽松 : 1.肾动脉狭窄>50%; 2.持续高血压>160/100mmHg
• 大动脉炎活动期不宜手术,一般要用糖皮质激素治疗使 血沉降至正常范围后2个月以上方可考虑行PTA
• 一般不使用血管内支架, 仅作为PTA失败的补救措施 : 1.单纯PTA治疗FMD及大动脉炎的结果很好; 2.这类病变放置支架远期结果并清楚。
颈动脉或椎动脉狭窄或闭塞
• 主要表现为颈部血管杂音, 头昏, 头晕, 可 反复发生中风。
颈动脉狭窄的治疗
• 药物治疗 --- 抗凝治疗,效果不肯定
• 外科治疗 --- endarterectomy,standard?
美国手术病例 13万/年
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
美国心脏病学会PAD诊疗指南概述
PAD是指除冠状动脉之外的主动脉及其分支动脉的狭窄、闭塞或瘤样扩张疾病. PAD后果严重,包括间歇性跛行、截肢、腹主动脉瘤破裂、严重的高血压和肾功能衰竭,心肌梗死(MI)、卒中和心性死亡发生率也增加。
但病程进展隐匿,长时间可能没有临床症状,只有通过较为敏感的检查方法才能够检测出(如测量颈动脉内膜中层厚度),晚期才表现为肢体血压的变化和临床症状。
由于PAD临床症状不典型,临床医师在诊治患者时应注意询问和观察患者有无PAD表现。
PAD表现包括行走时下肢无力或活动受限,足和腿部受伤后伤口不易愈合,直立或斜躺时局限于足或腿部的静息性疼痛,餐后腹痛伴有体重降低,直系亲属腹主动脉瘤病史。
体检时应注意:①患者双上肢血压是否对称,②颈动脉是否存在杂音,③腹部、腰胁部和股动脉处听诊是否有杂音,④估计腹主动脉的搏动和最大直径,⑤触摸肱动脉、挠动脉、尺动脉、股动脉、腘动脉、足背动脉和胫后动脉有无搏动异常,⑥采用Allen试验判断手部血流灌注,⑦检查足部皮肤的颜色、有无破溃和溃疡,⑧远端肢体的体毛消失、营养不良和指趾甲肥厚等表现支持患者存在严重PAD。
下肢PAD
1. 动脉粥样硬化是下肢PAD的主要原因。
下肢PAD患者发生缺血性事件的危险增加。
下肢PAD患者中仅10%~30%有间歇性跛行症状。
大部分下肢PAD患者并没有可以被识别的肢体缺血症状,这部分人群可定义为无症状人群。
虽然这部分患者没有典型症状,但是能够检测到动脉功能异常,发生心血管缺血性事件的风险增加。
需要注意,无症状的下肢PAD患者的危险因素和有症状的下肢PAD患者相似。
两组患者的糖尿病、吸烟史、高血压、高脂血症等的发生率都非常高,所以无论其症状是否典型,下肢PAD患者发生MI和缺血性卒中的危险明显增加。
对于无症状的下肢PAD患者的处理,目前没有证据表明血管的影像学检查手段,如节段压力测定、双功超声、磁共振血管成像(MRA)和血管造影,能够提供改善预后的附加信息。
同样,对这些患者也没有证据表明血管成形术治疗能改善肢体的功能或缓解症状。
没有典型间歇性跛行症状的下肢PAD患者应用药物治疗改善下肢功能作用的相对获益也没有证据。
对这些患者应强调积极纠正危险因素,改善生活方式。
如在高血压和高脂血症的指南中都将下肢PAD列为高危人群,无论有无症状,下肢PAD为冠心病的等危证,治疗目标是降低风险,各方面的治疗达标。
2. 虽然间歇性跛行或体检发现动脉搏动缺失或显著减弱提示下肢PAD,但
检查踝臂指数(ABI)常用于筛查下肢PAD。
ABI<0.90诊断下肢PAD的敏感性为90%,特异性为95%。
引起静息痛或溃疡的严重下肢PAD的ABI常小于0.40。
3. 下肢PAD的危险因素包括:年龄在50岁以下的糖尿病患者伴有一项其他的动脉粥样硬化危险因素,年龄在50~69岁之间有吸烟史或糖尿病,年龄在70岁以上,
与活动相关的肢体症状或缺血性静息痛,下肢动脉搏动异常,伴有冠心病、颈动脉和肾动脉疾病。
糖尿病患者患下肢PAD的风险增加2~4倍,是最重要的危险因素。
根据Framingham心脏研究,男性和女性糖尿病患者发生间歇性跛行的风险分别增加3.5~8.6倍,与糖尿病的严重程度和病程有关。
糖尿病患者发生CLI的风险明显高于非糖尿病患者。
与非糖尿病的下肢PAD患者相比,有糖尿病的下肢PAD患者接受大截肢几率增加7~15倍。
吸烟是下肢PAD的强有力的危险因素,吸烟患者发生下肢PAD的危险是发生冠心病危险的2~3倍。
大型流行病学研究证实,吸烟患者发生下肢PAD的危险增加2~6倍,发生间歇性跛行的危险增加3~7倍。
80%的下肢PAD患者有吸烟史,吸烟的量与发生下肢PAD的危险显著正相关。
传统的危险因素和其他临床表现能够预测5年内下肢PAD进展程度。
下肢PAD患者其他的血管床通常并存有动脉粥样硬化病变,例如,85%的患者可通过冠状动脉造影检测到冠脉病变,60%的患者经超声证实有>30%的颈动脉狭窄。
对于识别出的下肢PAD患者,无论有无症状,都需要强化危险因素的治疗强度。
4. 对于无症状的危险人群:应接受症状评估、触摸多处脉搏搏动和足部检查。
年龄在50岁以上者应询问有无腹主动脉瘤家族史。
5. 有间歇性跛行的患者:①应接受包括ABI在内的血管检查,如果静息ABI 正常,则应再次测量运动后ABI;②有症状的患者在评估能否接受血管成形术治疗前应改善症状并治疗其他疾病;③即使选择外科手术治疗,也应向患者提供有关运动疗法、药物治疗和综合性的纠正危险因素方面的信息。
6. CLI患者:①评估并治疗需要截肢患者的危险因素,定期检查足部,②需要外科手术者需评价心血管风险,③血管专科医师应每年2次定期随访CLI患者,④注意除外患者有无动脉瘤性疾病。
7. 急性肢体缺血患者:①应立即进行检查,评价动脉闭塞的部位和水平,判断能否通过血运重建挽救肢体,②肢体坏死者不考虑血运重建。
8.对于有症状的患者,检查包括:①双功超声判断病变部位和狭窄程度,在股-腘动脉旁路移植术或股-胫-足背动脉旁路移植术后应定期随访,第一年在术后第3、6、12个月随访,随后每年随访一次;②应用MRA诊断病变部位和狭窄程度,评价是否需要介入干预;③有MRA使用禁忌的患者可选用CT血管造影(CTA)作为替代评价病变部位和严重的狭窄。
9. 药物治疗:①PAD患者应服用他汀类药物使低密度脂蛋白胆固醇(LDL-C)水平降至100 mg/dl以下;②高血压患者应服用降压药物,β受体阻滞剂不是禁忌;③吸烟的患者应戒烟;④同型半胱氨酸水平大于14 μmol/L的患者补充叶酸和维生素B12的有效性没有得到证实;⑤有指征应用抗血小板药物;⑥推荐应用阿司匹林75~325 mg降低MI、卒中和血管性死亡的风险;⑦氯吡格雷(75 mg/d)
可替代阿司匹林抗血小板治疗;⑧没有心力衰竭的患者服用西洛他唑(100 mg,2次/日)有效;⑨所有间歇性跛行严重已影响日常活动的患者(在没有心力衰竭的情况下)应考虑应用西洛他唑试验性治疗。
肾动脉狭窄(RAS)
1.流行病学资料:RAS在动脉粥样硬化人群中常见,病变呈进行性发展。
与其他动脉粥样硬化性疾病相比,其在普通人群中临床流行病学、自然病程和干预治疗的疗效方面的知识缺乏。
但在高危人群中,RAS的发病率较为明确。
在PAD患者中,RAS发病率为22%~59%。
2. 临床表现:提示RAS的临床线索包括早发、顽固性和(或)恶性高血压。
未经治疗RAS患者的血压难以控制,容易出现肾功能不全。
怀疑RAS的患者可选择双功超声、CTA和MCA作为筛选方法。
虽然动脉粥样硬化性RAS(ARAS)发病率高,但不一定导致难以控制的高血压和进展性的肾功能不全。
与冠状动脉疾病和下肢PAD一样,存在病变不一定需要血管成形术治疗,临床医师考虑介入治疗需要有干预的证据。
目前的证据不能证实ARAS导致了终末期肾病(ESRD)。
RAS患者出现肾脏萎缩不一定为RAS的后果,往往反映了肾脏严重的进展性病变。
ARAS患者进展为ESRD并需要透析治疗者死亡率非常高,死因常为MI、心力衰竭和卒中。
RAS患者肾功能损害的严重程度与死亡危险相关。
血肌酐<1.4 mg/dl、
1.5~1.9 mg/dl和≥
2.0 mg/dl的患者的3年死亡率分别为92%、74%和51%。
血肌酐水平与死亡危险之间的关系非常复杂。
除RAS严重程度与死亡率相关之外,蛋白尿程度、肾实质病变和其他疾病状态如糖尿病在其中也有着很重要的作用。
3.治疗:目前没有前瞻性对照研究评价无症状RAS患者应用介入治疗(或结合药物治疗)的风险和受益,对于这种干预仍存在争议。
因此对无症状患者介入治疗部分主要根据的是专家意见,而没有循证医学的依据证实介入治疗可改善肾脏功能或心血管事件。
正在进行的CORAL研究的结论将回答此问题。
关于干预的时机,指南建议以下患者可考虑介入:有血流动力学意义的RAS、进展性高血压、顽固性高血压、恶性高血压、高血压伴有不易解释的单侧肾脏缩小、不能耐受降压治疗的高血压患者。
外科手术治疗ARAS和肌纤维发育不良的RAS也非常有效,但建议用于不能应用介入治疗的患者。
主动脉及其分支动脉瘤样病变
主动脉瘤治疗包括外科手术、经导管介入治疗和保守治疗。
肾动脉水平以下的腹主动脉瘤和(或)髂总动脉瘤病变在技术上适于外科开腹治疗,是外科手术的指征。
进行外科手术有可能发生并发症的高危患者,血管腔内治疗肾动脉水平以下的腹主动脉瘤和(或)髂总动脉瘤是合理的治疗方法。
其他
指南还详细分析了各种评价血管病变的影像学检查方法的优缺点,对目前的治疗方法,包括运动的作用、饮食、戒烟、药物治疗以及外科手术和经导管的介入治疗都进行了客观的评价,并制定了用于指导临床决策和治疗的临床路径和治疗流程。
