病情评估内容一览表
附件1 : 患者评估标准与内容一览表
(专业文档是经验性极强的领域,无法思考和涵盖全面,素材和资料部分来自网络,供参考。可复制、编制,期待你的好评与关注)
入院病人病情评估表及再评估表
住院患者病情评估表
住院患者病情再评估表
的风是有灵性的,依着风的眼眸,我看到了那一株株桃花读信的倩影,在桃林深处,紫色的青藤爬满那个小屋。我的小城,桃花已然开成海,像是一场粉色的春梦。是否,可以赴一场最美的相逢,如是,便不负曾经许下的约定。守住心底最美风景,是一种风度,一种期望。让心,随花儿轻舞,让梦,随蝶儿翩跹。 等一缕柔风载满诗意,落满我的小院,好想,牵着你的手走在花开的路上,临摹又一个春的相遇,陌上绿色蔓延,让深情的诗句落在眉弯,打开灵魂的心门,写尽情意绵绵。春雨如丝,暖了一季寒凉露出温暖,碧水映蓝天,云朵儿似乎摸到嫩草尖尖。花香十里,暗香盈袖。我们微笑着,不说话,就十分美好。 生命里,总会有一些人,渐行渐远,偶尔想起,却只是停留在文字里,那一抹淡淡的回忆。唯有春天,总那么诗意明亮,始终晕染着眉心,让涩涩的往事随风,让一些温暖的记忆温润着心房。珍惜眼前的幸福,紧握手中的暖意,面向青山绿水,一路微笑,一路行走…… 情暖山水间,盈一份诗意于心田,以云的飘逸轻盈过往,以花的姿态拥馨香满怀,以文字的杯盏邀约一曲细水长流。 煮一壶春色,与时光对语。窗前,柳枝儿发芽,玉兰含苞,时光一直绕指馨香。心念如这徐徐春风,荡漾成一片流云。春落人间,一种别样的景致美了心境,所有的疲惫与忧愁也随风而去,微笑着面对生活,用内心的那份热情,那份纯真来经营生活,来创造幸福,何尝不是一种快乐?我的流年,风过,红尘入画;雨落,缠绵入心。 行走在春天里,眼里满是明丽与清澈,一树一树的花开,细碎而芬芳;一片一片的绿地,静美而清新。嗅着阳光的味道,把自己置身于大自然中,真好!只要心足够明媚,纵然有小小的阴霾也无妨。 我们一路走来,沿途总会有美丽的风景。于喧嚣红尘中,守着心灵的一方山水。不乱于心,不困于情,不畏将来,不念过往。
病情评估
病情评估---病人人的评估 任何疾病和任何患者的治疗过程都存在着风险,医生在接诊患者的过程中首先应该病情评估,这个风险评估一项主要内容是对病人--人的评估。 前辈和导师在传授我们医学知识的过程中,都不忘了传授他们觉得更重要的一项技能:看人。 病人,首先是人。医生要先看人,再看病。 一个好医生,首先要学习看人。在接诊患者的过程中,必须在短短的几分钟之内,迅速完成对病人的初步评估。 一个病人的性格---是积极乐观的还是消极悲观的;文化修养---是有判断是非能力的还是反智迷信的;诉求程度---强烈关注自己,期望特别高的还是期望在合理范围内的;经济社会地位---普通公民还是权贵阶层;倾向---有否医闹的潜质,等等。 综上,给出一个综合评分,决定这个病怎么看,(规避风险)。这些因素基本不存在优劣之分,虽然大部分医生会喜欢比较乐观的病人,但是悲观的病人心理预期比较低,也是他的优势。权贵阶层可能不存在拖欠医疗费的问题,但是往往比较霸道,要求过高,也要小心为好。 医学不是简单的科学或是技术,更是一门社会学科(艺术)。语言、手术刀、笔。医生和病人打交道,要学习先看人,再看病。 中国现代外科的奠基人裘法祖说过:医生是背着病人过河,风险是共同的。 可是有一天医生发现背病人过河,背不过去,自己也要没命的时候。那可能就没人愿意背了,那病人真的是一点机会都没有了,毕竟医学到目前为止能解决的问题极为有限。 医生和患者之间缺乏良好的沟通。大部分医护人员和患者认为,医患之间的沟通一般或者基本上没有沟通。这在一定程度上说明医患之间缺乏基本的信任度,医护人员未很好履行告知、照顾义务,归结为双方信任度降低的主要原因。不论是患者还是医护人员都不同程度的认为医患关系不和谐。 (一)我国现行的医疗保障体系及相关的法律、法规没有及时跟上市场经济的步伐。政府对医院的投入严重不足,医院自负盈亏的体制,都促使患者承担了过多的诊疗费用。同时,社会贫富分化,矛盾加剧的问题在费用高昂的诊疗过程中被激化。 (二)医患沟通不够、医疗纠纷增加,是医患关系不和谐的重要因素。基层医疗资源不足,水平欠缺,经常发生误诊的现象,使得病人为寻求可靠的诊疗向大城市的三甲医院集中。医生超负荷的工作使其无力完善与患者的沟通。同时,医疗教育的制度并未在医患沟通技能中给予学生强化训练,使得医生缺乏良好的沟通技能。
病人病情评估表
住院病人病情评估表 科室床号住院号
中医科病人知情同意书 姓名:性别:年龄:住院号: 诊断: 由于各种医学治疗方法均具有一定的风险,同时疾病本身的转归及预后、病人体质的特殊性等等原因,均使患者在治疗或住院期间可能发生以下的并发症
或意外情况,虽然发生率很低,但是不能完全避免。医师将根据患者的病情及体质制定出科学合理的康复治疗方案,在治疗或住院期间尽量避免这些并发症或意外情况的发生。为切实保证治疗的顺利进行,特向患者及家属说明,在治疗过程中有可能出现的情况: 1.治疗效果直接受多种因素(患者疾病性质、病程、个人体质差异、单位或家庭支持情况、合并症、治疗周期、积极性、配合程度、休养及在外院诊治情况)的影响,可能导致疗效达不到患者及家属的期望值,甚至无明显效果; 2.治疗过程中,由于疾病的自然进展出现病情和症状的复发、加重及在治疗过程中 出现其他新的疾病属正常现象,非治疗造成; 3.不能提供半年内有效辅助检查结果且拒绝进一步有效辅助检查,并强烈要求先行 治疗经劝说无效的患者,一切风险和后果由患者及家属承担; 4.针灸治疗过程中,个别患者有可能出现偶发晕针(针刺过程中病人突然发生头晕、目眩、心慌、恶心,甚至晕厥)的情况; 5.针灸过程中,若因患者随意更改体位而造成的滞针、断针,后果由患者及家属承担; 6.康复治疗过程(前、中、后),若出现局部及沿经络、神经传导的肌肉等软组织酸、麻、胀、肿、痛及偶发刺痛属正常现象; 7.电疗及拔罐后,有可能会出现皮肤瘙痒、表皮脱落,并且有潮红、紫红、紫黑、暗红等色印、色素沉着,甚至出现水泡、血泡等,均属正常情况; 8.针灸、火罐、推拿按摩均会使皮肤表面产生轻微疼痛,属正常现象; 9.治疗过程中,若患者不配合治疗或发现患者病情不适合行康复理疗,则随时中止治疗; 10.行动不便及神智欠佳的患者在治疗期间必须有家属陪同; 11.治疗期间患者及家属不得在无医师允许、指导下擅自调试、使用任何理疗仪器及康复设备; 12.在本院治疗期间内,不得在其他任何医疗、非医疗机构之骨科/伤科/放射科/推拿科进行同时诊治,否则出现任何不良、不适反应,与本院无关,并且本院对其本人出现的任何不良、不适反应免责; 13.患者空腹、饮酒、过饱、血压异常、体质虚弱等情况下医师将不予治疗。
患者病情评估总结与持续改进
2015年患者病情评估督导检查总结分析 一、为促进医疗质量持续改进,保障医疗安全,加强住院患者管理,切实保护患者合法权益,减少医疗纠纷的发生,医务科于2015年10月10-18日通过查看归档病历对患者病情评估及诊疗方案进行专项检查,以了解现状并逐步整改。 1.随机检查2015年100份归档病例,其中神经内科11份;儿科2份;重症医学科1份;眼科7份;心内科17份;内分泌科8份;骨科3份;中医科4份;耳鼻喉科2份;普通外科13份;老年病科1份;妇产科11份;泌尿外科2份;脑外科1份;呼吸内科6份;消化内科5份;急诊科1份;心胸外科1份;肿瘤外科3份;肾病内科1份。 2.突出问题是科内对病情评估制度系统培训力度不够,这些科室是:普通外科、心血管内科、妇产科 3.具体存在问题: (1)一般资料填写不全的有:神经内科1份;心血管内科2份;妇一科:1份; (2)基本病情状况填写不全的有:呼吸科1份;神经内科3份;中医科1份;普通外科4份;内分泌科2份;泌尿外科1份;心血管内科5份;妇产科4份;眼科2份;骨科1份;肿瘤外科1份;急诊科1份;消化内科1份; (3)风险因素评估不足的有:肿瘤外科1份;心血管内科3份;普通外科2份;妇产科2份;神经内科2份;眼科1份;骨科1份;内分泌科1份; (4)评估缺乏关键检验指标、影像结果:神经内科4份;心血管内科5份;妇产科5份;普通外科4份;眼科2份;内分泌科2份;肿瘤外科1份;消化内科1份;骨科2份; (5)评估缺少上级医师签名:骨科2份;耳鼻喉科1份;普通外科1份; 二、检查结果分析如下: 各类出现问题病例占所有出现问题病人的比例
三、根据抽查结果显示基本病情状况填写不全,占37%;其次评估缺乏关键检验指标、影像结果占第二位,占35%;再次为风险因素评估不足,占18%;一般资料填写不全占5%;偶有评估表缺乏上级医师签字,占5%;患者病情评估与诊疗方案落实较好的科室有:儿科、重症医学科、中医科、呼吸科、肾病内科 四、原因分析如下: 1.科主任对科室医务人员病情评估制度所安排的系统培训力度不够,未引起科室医务人员重视,未将医院要求的培训内容如实执行。 2.科室医务人员对患者入院基本病情评估不到位,书写简单、含糊不细致,对评估单中要求填写的重要辅助检查检验结果不予书写或仅以书写不全。 3.仍有些科室医生对发生病情变化或术后病情变化的患者未做病情变化评估表或所做评估不够及时,缺乏重视。 4.少数科室对病例归档前审核不严,出现住院病人风险评估表等医疗文件上级医师漏签的情况发生。 四、整改措施: 1.由医务科不定期组织人员随机去各科室抽查运行病历,检查评估表执行情况,对执行良好的科室予以表扬加分,对执行不到位的科室予以相应扣分罚款,对多次扣分的科室予以全院通报批评。 2.强调各科室每月均要定期进行相关培训,学习相关规章制度,让科室医务人员真正认识到
常用患者病情评估评分表
常用患者病情评估评分表 非特异性疾病病情程度评价和预后预测系统 APACHEⅡ(软件) 是目前临床上重症监护病房应用最广泛、最具权威的危重病病情评价系统。也可用于混 合病种。临床应用:非特异性疾病病情程度评价和预后预测方法。适用于ICU、急诊。 数据采集应为病人入ICU或抢救开始后24小时内最差值.;评估前,需要检查生命体征, 血常规,电解质,血气分析,肾功检查。如果暂时缺如,也可以以正常值替代,以得出分值, 先行评估。事后修正。 APACHE Ⅱ、Ⅲ评分,分3部分:急性生理学评分,年龄评分,慢性健康状况评分 临床意义:分值越高,提示病情越重,死亡率越高。动态分值反应病情演变和治疗效 果 预测死亡率准确性:APACHE Ⅲ >Ⅱ>Ⅰ 局限性:急诊获取相关参数比较困难 注明:PaO2、FiO2(mmHg)填入时以小数为准,比如PaO2为75%,填0.75;FiO2为40%, 则填0.40。 改良的早期预警评分(MEWS) EWS和MEWS 英国诺福克和诺里奇大学医院使用的EWS 项目评分 3 2 1 0 1 2 3 心率(次/min)<40 41-50 51-100 101-110 111-130 >130 收缩压(mmHg)<70 70-80 81-100 101-199 ≥200 呼吸频率(次/min)<9 9-14 15-20 21-29 >30 体温(℃)<35 35.1-36.5 36.6-37.4 >37.5 对声音对疼痛 意识清楚有反应有反应 无反应 用途:(EWS -动态监测病情变化,早期发现潜在危重病人) 改良的早期预警评分(MEWS) 项目评分 3 2 1 0 1 2 3 心率(次/min)≤40 41-50 51-100 101-110 111-129 ≥130 收缩压(mmHg)≤70 71-80 81-100 101-199 ≥200 呼吸频率(次/min)<9 9-14 15-20 21-29 ≥30 体温(℃)<35 35.0-38.4 ≥38.5 对声音对疼痛
患者病情评估制度
患者病情评估制度 一、门急诊患者及住院患者在诊疗期间由有资质的医师、护士及相关人员对患者进行病情评估。 二、通过询问病史、体格检查和相关辅助检查等手段,明确患者病情严重程度、心理和生理状况、营养状况、治疗依从情况、家庭支持情况、医患沟通情况及自理能力等,以此为依据,制定适宜有效的诊疗方案,保证医疗质量和患者安全。 三、患者病情评估的范围是所有门急诊患者,住院患者,尤其是新入院患者、手术患者、危重患者、住院时间≥30天的患者、15天内再次住院患者、再次手术患者。 四、应在规定的时限内完成对患者的评估。 五、执行患者病情评估人员的职责 (一)在科主任(护士长)指导下,对患者进行检查、诊断、治疗,书写医嘱和病历。 (二)随时掌握患者的病情变化,并根据病情变化及疾病诊疗流程,适时的对患者进行病情评估。 (三)在对患者进行病情评估的过程中,应采取有效措施,保护患者隐私。 (四)评估结果应告知患者或其委托人,患者不能知晓或无法知晓的,必须告知患者委托的家属或其直系亲属,必要时取得其知情签字。 (五)积极参加患者病情评估专业教育、培训工作,掌握专门的病情评估知识和技能,定期参与考核,持续改进评估质量。 六、医师对患者病情评估 (一)医师对患者的病情评估主要通过询问病史、体格检查和相关辅助检查等手段进行。病情评估记录贯穿于整个病程记录中。 (二)按照相关制度,在规定时限内完成首次病程记录、入院记录等病历书写。 (三)手术患者还应在术前依照《手术风险评估制度》进行术前评估。 (四)患者在入院后发生病重、病危等特殊情况的,主管医师应及时向上级医师请示,科内应组织再次评估。必要时申请全院会诊,进行集体评估。 (五)住院时间≥30天的患者、15天内再次住院患者、再次手术患者,主管医师应按照相应的评估要求进行病情评估,重点针对患者长期住院、再次入院的原因、再次手术原因进行评估。 (六)患者入院经正确评估后,本院不能治疗或治疗效果不能肯定的,应及时与家属沟通,协商在本院或者转院治疗,并做好必要的知情告知。 (七)对出院患者要进行出院前评估,完成出院记录,评估内容包括:患者现状、治疗效果、随访事项、饮食注意事项、康复注意事项及尚未解决的问题等。 (八)门急诊患者评估:综合评估门诊患者病情,准确掌握收住院标准,严
病情评估制度
关于患者病情评估制度的补充规定 为使患者从进院开始就能得到客观科学的评估,医生能够做出详细科学的治疗计划,明确患者病情评估实施范围、意义和方法,加强患者病情评估环节质量管理,保障患者安全,提高医疗质量,制定本规定。 一、病情评估的定义及意义:患者病情评估:指通过询问病史、体格检查、临床实验室检查、医技部门辅助检查等途径,对患者的生理、心理、病情严重程度、全身状况支持能力等做出综合评估,为诊疗方案的制订和实施提供依据和支持。病情评估的意义在于由具有法 定资质的医师和护理人员按照制度、程序与病情评估/诊断的结果为患者提供规范的同质化服务。 二、评估对象:来医院就医的急诊、门诊、住院和其他途径到达的患者。 三、患者病情评估的分类 (一)门诊患者评估及再评估 (二)急诊患者评估及再评估 (三)住院患者评估及再评估 (四)手术评估 ,(五)麻醉评估 (六)镇痛镇静评估 (七)麻醉恢复室评估 (八)出院评估 四、患者评估资格要求 (一)评估人员必须同时满足以下两个条件 1、注册执业医师 2、医院在职员工
(二)不具备上述资格的人员可以在有资格人员的监督下进行患者评估,其书写的医疗文书必须经有资格人员的审核和签字方为有效。 (三)紧急情况下(如突发病情变化需紧急救治、发生突发公共卫生事件大批患者需救治时),进行评估的医护人员的资格可不受执业范围限制,待条件允许时立即请相应专科医师进行评估。 (四)特殊岗位医师的评估 1、理疗科医师、牙科医师、针灸医师具备对专业患者进行临床评估的资格。 2、放射科医师、检验医师、超声医师及其他辅助检查科室的医师不具备临床评估资格,但有权发出报告,其检查报告是临床医师对患者进行评估的重要依据,也是病历的重要内容之一。 五、各类评估具体内容: (一)门诊患者评估 1、初诊评估:医师在患者初次就诊时进行评估并记录的内容包括但不限于:就诊时间、主诉、现病史、对诊断有意义的相关体征及检查结果、诊断、治疗意见、疼痛评估及处理情况、健康教育、随诊计划和医师签名等。 2、复诊评估:在初诊内容的基础上,更注重病情的变化和新出现的症状和体征,并对初诊的评估进行修改和评价。 (二)急诊患者评估 1、初诊评估 1)非抢救的急诊患者初诊评估内容按照门诊患者初始评估内容来进行。 2)抢救的急诊患者初诊评估要尽量简单、有效,评估内容根据患者当时的具体情况决定,尽可能简单、快捷而且有效。 3)紧急情况下,由于医师没有时间记录评估结果时,为了保证这些重要评估信息的及时沟通,评估者要把对患者的评估情况大声口头报
住院患者病情评估
住院患者病情评估制度 一、患者在住院期间由主管医师、护士及相关人员对患者进行病情评估。 二、通过询问病史、体格检查与相关辅助检查等手段,明确患者病情严重程度、营养状况、治疗依从情况、家庭支持情况、医患沟通情况等,以此为依据,制定适宜有效的诊疗方案,保证医疗质量与患者安全。 三、患者病情评估的范围就是所有住院患者,尤其就是新入院患者、手术患者、危重患者、住院时间≥30天的患者、15天内再次住院患者、再次手术患者。 四、应在规定的时限内完成对患者的评估。 五、执行患者病情评估人员的职责 1、主管医师对患者进行检查、诊断、治疗,书写医嘱与病历。(对于低年资的医师应由上级医师审核并签字) 2、随时掌握患者的病情变化,并根据病情变化及疾病诊疗流程,适时的对患者进行病情评估。 3、在对患者进行病情评估的过程中,应采取有效措施,保护患者隐私。 4、评估结果应告知患者或其委托人,患者不能知晓或无法知晓的,必须告知患者委托的家属或其直系亲属,并取得其知情签字。 5、积极参加患者病情评估专业教育、培训工作,掌握专门的病情评估知识与技能,定期参与考核,持续改进评估质量 六、医师对患者病情评估 1、医师主要通过询问病史、体格检查与相关辅助检查等手段对患者进行病情评估。 2、按照相关制度,在规定时限内完成首次病程记录、入院记录等病历书写。新入院患者还应在入院24小时内填写病情说明书。 3、手术(或介入诊疗)患者还应在术前依照《手术风险评估制度》进行术前评估。 4、患者在入院后发生病重、病危等特殊情况的,主管医师应及时向上级医师请示,科内应组织再次评估。必要时申请全院会诊,进行集体评估。 5、住院时间≥30天的患者、15天内再次住院患者、再次手术患者,主管医师应按照相应的评估要求进行病情评估,重点针对患者长期住院、再次入院的原因、再次手术原因进行评估。 6、患者入院经正确评估后,本院不能治疗或治疗效果不能肯定的,应及时与家属沟通,协商在本院或者转院治疗,并做好必要的知情告知。 7、对出院患者要进行出院前评估,完成出院记录,评估内容包括:患者现状、治疗效果、随访事项、饮食注意事项、康复注意事项及尚未解决的问题等。 七、护理对患者的病情评估:
病情评估
患者病情评估操作规范与流程 急诊、住院、手术、重症治疗、麻醉、输血全程、全面要求对患者进 行病情评估。现就我院“患者病情评估”工作做如下规定: 病情评估的定义:是指通过询问病史、体格检查、临床实验室检查、 医技部门辅助检查等途径,对患者的心理、生理、病情严重程度、全身状 况等作出综合评估,用于指导对患者的诊疗活动。 病情评估的意义:通过对患者评估全面把握患者基本的现状和诊疗服 务的需求,为制定适宜于患者的诊疗方案提供依据和支持,降低医疗风险。 重点范围:医师对接诊的每位患者都应进行病情评估。评估包括:住院病人病情评估、营养评估、住院病人住院期间再评估、手术后 评估、出院前评估。重点加强手术前、麻醉前、急危重患者、 高龄患者的病情评估。 患者评估的项目:包括入院病情评估、营养状况评估、心理状态评估、治疗、手术效果评估、出院前情况评估、生存质量测定量表等。 评估标准与内容:主要采用APACHE评分软件、《患者病情判断和评分》PPT讲座内容、《患者病情判断和评分表》等。 时限要求:普通住院患者入院72小时内完成入院病情评估、营养状况 评估;急危重症患者立即评估;住院超过一周病员,第8日进行住院病人 再次评估;手术后患者48小时内手术后评估;出院患者完成出院前 评估。 记录文件格式:门诊患者评估,直接记录评估方式及结论于门诊病历当中;住院患者评估,设计有专用表格的评估项目,采用专用表格;无专用表格的,在病程记录中记录,格式如下:
师二人以上一同完成;急危重症患者,由主治医师以上职称人 员汇同主诊医师共同完成,特殊情况下上级医师未到位时,可 由在场医师一人完成,上级医师复核并签字认可。住院期间病情评估、 治疗、手术效果评估可由手术医师或主诊医师一人完成;出院前 评估须有主治医师以上职称人员参与。 患者病情评估制度执行情况考核:科室日常督促,定期考 核患者病情评估工作;职能部门每半年实施检查、考核、评价,对考核结果定期分析,及时反馈,落实整改,保证医疗质量。
(完整版)患者病情评估制度
患者病情评估制度 患者病情评估是为了全面把握患者的基本现状和诊疗服务需求,为制定适宜患者的诊疗(手术)方案(计划)提供依据和支持。 1、执行患者评估工作的应是在本院注册的执业医师、注册护士或经医院授权的其它岗位卫生技术人员。每一个专业进行的评估要在其执业、执照、适当的法律、法规范围内进行。 2、患者评估的重点范围包括但不限于:门、急诊患者评估、住院患者评估、手术前评估、麻醉评估、危重患者评估、住院患者再评估,包括手术后评估、出院前评估等。对于外院评估资料超过30天者要重新评估,30天以内的资料医师可酌情采纳。 3、医院有患者评估程序,其中包括评估项目、评估人及资质、评估标准与内容、时限要求、记录文件格式等内容。 4、患者评估资料是供临床科室直接负责患者诊疗、护理工作的医师、护士适宜使用的,为制定诊疗(手术)方案(计划)和会诊、讨论提供支持。医师应将各阶段评估内容记录在病历中,护士对患者评估要有记录。 5、医师、护士要在规定的时间内完成住院患者各阶段的各项评估。 6、当患者将院外完成的评估带入医院时,如果间隔时间未超出医院规定的范围,可作为参考资料,但要对相关因素进行复审,如:院外评估的记录时间;重要发现;患者的病情及治疗护理计划;病情变化与目前的症状等。如果上述任何一项发生改变,均要重新进行评估,对评估所发现的任何变化都要记录。 7、评估的内容和异常发现要记录在病历中,具体内容包括:
住院患者的医疗与护理评估必须记录在病程中;医疗、护理及其 他有意义的评估要有规范的记录;手术前患者的初始医疗评估及 各种相关诊断、检查结果必须记录在病历中。 8、初始评估如果显示患者有营养或功能方面的需求时,应由专科医师进一步评估。评估结果及根据评估做出的处理要在病程 记录中体现。 9、初始评估的内容还包括决定是否需要进行其他的专科评估。 10、再评估(即通常所讲的病程记录):对于初始评估后在 治疗中出现营养障碍、药物毒副作用、输血反应及其他需要特殊 评估事件的情况下需要进行再评估。对所有住院患者在多长时间 内所需记录哪些内容,按照《病历书写规范要求》执行。再评估 的结果要记录在病历中。 11、通过询问病史、体格检查和相关辅助检查等途径,明确 患者病情严重程度、心理和生理状况、社会状况、营养状况、治 疗依从情况、家庭经济情况、医患沟通情况、全身状况支持能力 等情况。医师应对评估数据、信息进行分析和整合,确定治疗的 优先顺序,制定适宜有效的诊疗方案,保证医疗质量和患者安全。 12、在整个评估过程中,医护人员要尊重患者并注意患者隐 私的保护;评估结果要及时告知患者或家属,患者或家属在决定 诊治方案时有决策权。 13、放射科医师、检验医师、超声医师及其它辅助检查科室 的医师不具备临床评估资格,但有权发出报告。其检查报告是临 床医师对患者进行评估的重要依据,也是病历的重要内容之一。 14、培训监督考核机制 14.1对于具备患者病情评估资质的临床医师及其他岗位卫生
病情评估制度
病情评估制度 一、住院患者在住院期间由执行评估工作的医护人员(具备在本院注册的执业医师和护士)对患者进行病情评估。 二、通过询问病史、体格检查和相关辅助检查等手段,明确患者病情严重程度、心理和生理状况、营养状况、治疗依从情况、家庭支持情况、医患沟通情况及自理能力等,以此为依据,制定适宜有效的诊疗方案,保证医疗质量和患者安全。 三、患者病情评估的重点范围包括:所有住院患者评估,手术前评估、麻醉评估、危重病人评估、住院患者再评估,包括手术后评估、出院前评估等。 四、应在规定的时限内完成对患者的评估:普通患者病情综合评估应在8小时内完成,急诊患者在1小时内完成,ICU患者应在15分钟完成,特殊情况除外。 五、执行患者病情评估人员的职责 (一)在科主任(护士长)指导下,对患者进行检查、诊断、治疗,书写医嘱和病历。(二)随时掌握患者的病情变化,并根据病情变化及疾病诊疗流程,适时的对患者进行病情评估。 (三)在对患者进行病情评估的过程中,应采取有效措施,保护患者隐私。 (四)评估结果应告知患者或其委托人,患者不能知晓或无法知晓的,必须告知患者委托的家属或其直系亲属,同时医院启用住院病人(或家属)知情谈话记录,对住院患者入院后、住院病程、出院前必须要有三次谈话记录,评估结果必须在三次谈话记录中较准确的体现。(五)积极参加患者病情评估专业教育、培训工作,掌握专门的病情评估知识和技能,定期参与考核,持续改进评估质量。 六、医师对患者病情评估 (一)医师对患者的病情评估主要通过询问病史、体格检查和相关辅助检查等手段进行。 (二)按照相关制度,在规定时限内完成首次病程记录、入院记录等病历书写。新入院患者还应在首次病程记录中进行首次患者病情评估及病例分型并有规范的记录。 (三)手术(或介入诊疗)患者还应在术前依照《手术风险评估制度》进行术前评估。(四)患者在入院后发生病重、病危等特殊情况的,主管医师应及时向上级医师请示,科应组织再次评估。必要时申请全院会诊,进行集体评估。
常用患者病情评估评分表
急诊危重病情判断和评分 潜在危重病评分系统 ?RAPS-评价院前或住院病人转运风险 ?REMS-预测急诊病人的病死危险性 ?EWS-动态监测病情变化,早期发现潜在危重病人 ?MEWS-对急诊病人去向的分拣和类选治疗 ?SIRS-急危重症初筛方法,早期预测发生MODS(多器官功能衰竭)风险 ?SCS-预测急诊病人近期,特别是30天内死亡危险性 ?MEES-动态评价院前急救和急诊复苏的效果和质量 ?PSS-各种急性中毒病人严重程度的评价和预后预测 RAPS和REMS评分表 分值 变量0123456 脉搏70-10955-6940-54<40 110-139140-179>179 收缩压90-12970-89 (mmHg)130-149150-179>179 呼吸12-2410-116-9 频率25-3435-49>49 GCS>1311-138-105-7<5 年龄<4545-5455-6465-74>74 SpO2>8986-8975-85<75 RAPS和REMS 评分注意事项: ?参数取同一时间点 ?动态评分24小时最差值是指总分的最差值 ?血压最好由同一人反复测量,测量部位固定 ?测量外周血氧饱和的部位应固定 RAPS和REMS评分与病死危险性对应表 RAPS分值REMS分值病死危险率 ≤7≤1110% 816-1750% ≥14≥24100% EWS和MEWS 英国诺福克和诺里奇大学医院使用的EWS 项目评分 3210123 心率(次/min)<4041-5051-100101-110111-130>130 收缩压(mmHg)<7070-8081-100101-199≥200 呼吸频率(次/min)<99-1415-2021-29>30 体温(℃)<3535.1-36.536.6-37.4>37.5 对声音对疼痛 意识清楚有反应有反应无反应 改良的早期预警评分(MEWS) 项目评分 3210123
病情评估内容一览表
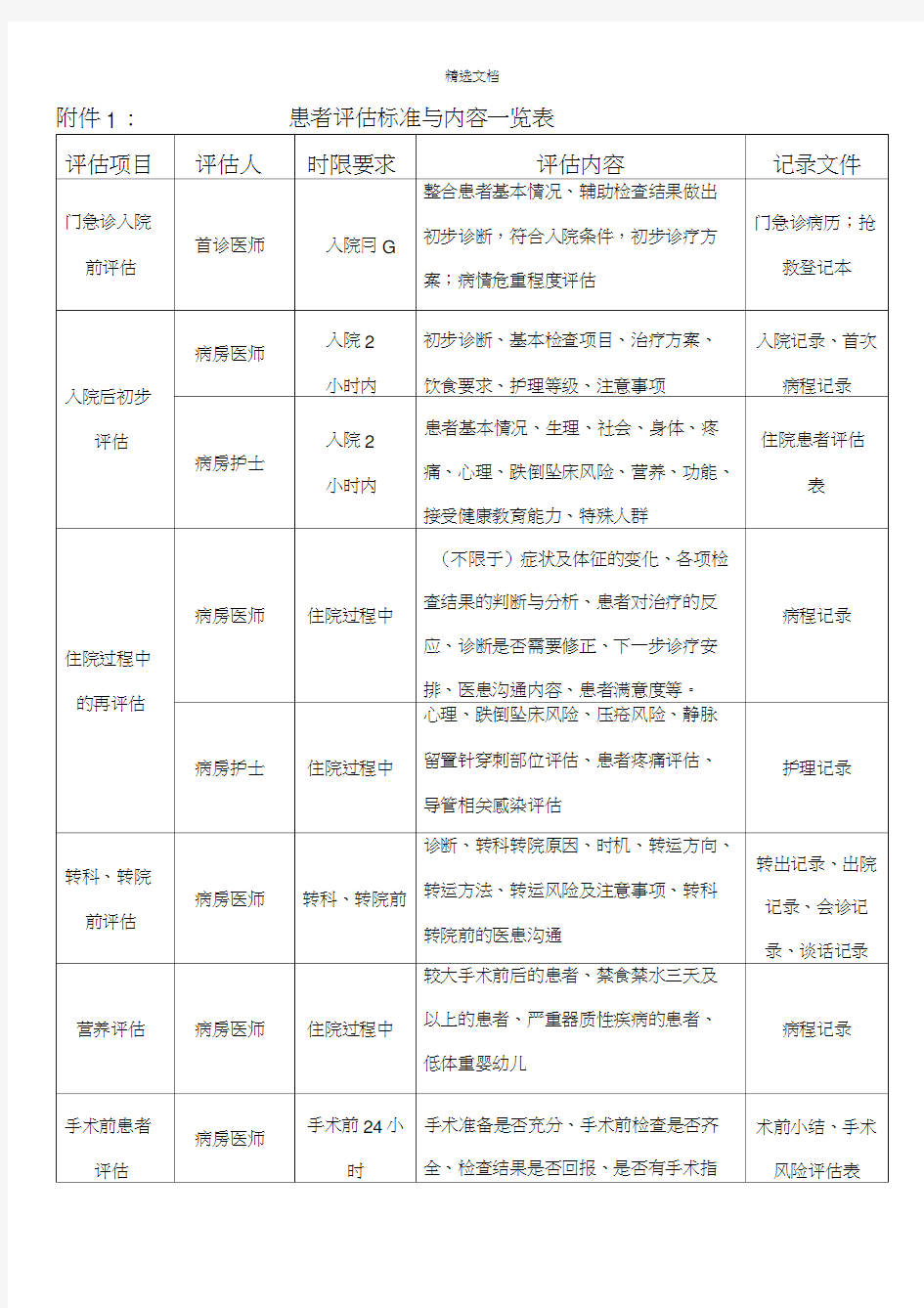
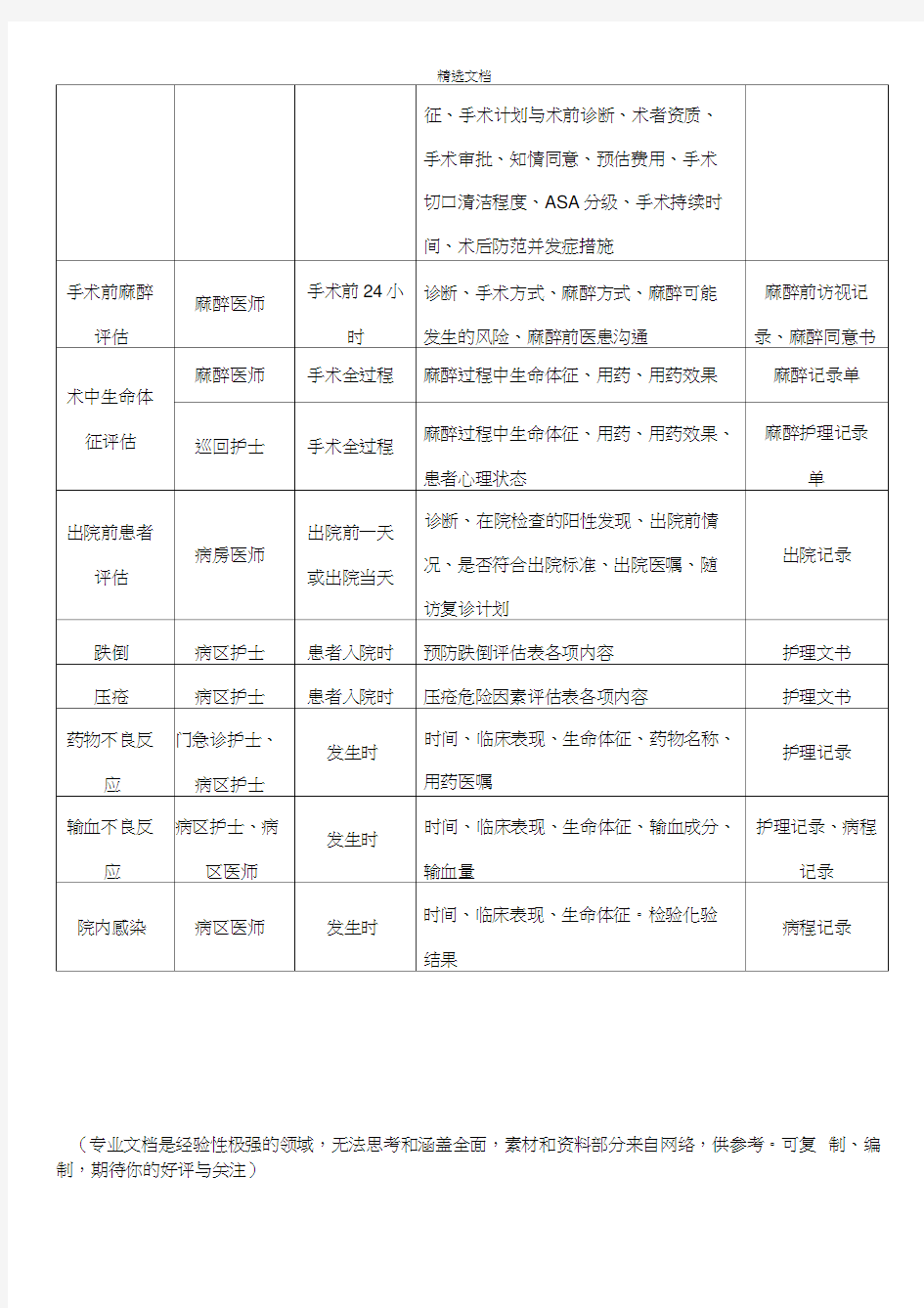
附件1:患者评估标准与内容一览表 评估项目评估人时限要求评估内容记录文件 整合患者基本情况、辅助检查结果做出 门急诊入院门急诊病历;抢首诊医师入院前初步诊断,符合入院条件,初步诊疗方 前评估救登记本 案;病情危重程度评估 入院2 初步诊断、基本检查项目、治疗方案、入院记录、首次病房医师 小时内饮食要求、护理等级、注意事项病程记录入院后初步 入院2 患者基本情况、生理、社会、身体、疼 评估 病房护士痛、心理、跌倒坠床风险、营养、功能、 住院患者评估 小时内表 接受健康教育能力、特殊人群 (不限于)症状及体征的变化、各项检 病房医师住院过程中查结果的判断与分析、患者对治疗的反 病程记录应、诊断是否需要修正、下一步诊疗安 住院过程中 排、医患沟通内容、患者满意度等。 的再评估 心理、跌倒坠床风险、压疮风险、静脉 病房护士住院过程中留置针穿刺部位评估、患者疼痛评估、护理记录 导管相关感染评估 诊断、转科转院原因、时机、转运方向、转出记录、出院 转科、转院 病房医师转科、转院前转运方法、转运风险及注意事项、转科记录、会诊记前评估 转院前的医患沟通录、谈话记录 较大手术前后的患者、禁食禁水三天及 营养评估病房医师住院过程中以上的患者、严重器质性疾病的患者、病程记录 低体重婴幼儿 手术准备是否充分、手术前检查是否齐 手术前患者 病房医师 手术前24小全、检查结果是否回报、是否有手术指术前小结、手术评估时征、手术计划与术前诊断、术者资质、风险评估表 手术审批、知情同意、预估费用、手术
手术前麻醉 评估 术中生命体征评估 出院前患者 评估 跌倒 压疮 药物不良反 应 输血不良反 应 院内感染 切口清洁程度、ASA分级、手术持续时 间、术后防范并发症措施 麻醉医师 手术前24小诊断、手术方式、麻醉方式、麻醉可能麻醉前访视记 时发生的风险、麻醉前医患沟通录、麻醉同意书麻醉医师手术全过程麻醉过程中生命体征、用药、用药效果麻醉记录单 麻醉过程中生命体征、用药、用药效果、麻醉护理记录巡回护士手术全过程 患者心理状态单 诊断、在院检查的阳性发现、出院前情 出院前一天 病房医师况、是否符合出院标准、出院医嘱、随出院记录或出院当天 访复诊计划 病区护士患者入院时预防跌倒评估表各项内容护理文书 病区护士患者入院时压疮危险因素评估表各项内容护理文书 门急诊护士、时间、临床表现、生命体征、药物名称、 发生时护理记录病区护士用药医嘱 病区护士、病时间、临床表现、生命体征、输血成分、护理记录、病程 发生时 区医师输血量记录 时间、临床表现、生命体征。检验化验 病区医师发生时病程记录 结果
