原发性醛固酮增多症专家共识
临床医疗教学资料之五十一:2016中国原发性醛固酮增多症(PA)的检测、诊断和管理专家共识

肾Hale Waihona Puke ↓(小于检测下限)醛固酮↑
>20ng/dL (550pmol/L)
无需确证试验
确诊试验——方法
• 口服盐负荷试验 • 生理盐水输注试验 • 氟氢可的松抑制试验
• 卡托普利抑制试验
卡托普利抑制试验
服药0h采血 测:PRA、PAC及
皮质醇
服药1-2h采血 测:PRA、PAC及
皮质醇
坐位或 立位1h
分型
• 推荐肾上腺CT:
– 增生?腺瘤?单侧?双侧? 大腺瘤?(>1cm),微腺瘤?(<1cm),癌?(>4cm)
• 不推荐MRI(空间分辨率低于CT) • 结合生化指标及AVS(双侧肾上腺静脉采血)
治疗
• 腹腔镜手术治疗 • MR受体抑制剂
手术治疗
腹腔镜下单侧肾上腺切除 • 醛固酮瘤 • 单侧肾上腺增生
药物治疗
• 药物治疗适应症:特发性醛固酮增多症、醛固 酮腺瘤患者手术后、不能耐受手术或不愿接受 手术者。
• 治疗药物:螺内酯、ACEI/ARB、钙拮抗剂
• 治疗目标:使患者血压、血钾水平恢复正常, 降低高血压、低血钾引起的并发症发生率和病 死率;抑制过量醛固酮引起对心血管系统的负 面效应
螺内酯(安体舒通)
初筛手段
• 血浆醛固酮肾素比值(aldosterone-to-renin ratio, ARR)
ARR的干扰因素
假阳性 Β阻滞剂 中枢拮抗剂(可乐定、α-甲多巴) NSAIDs 肾素抑制剂 高盐饮食 绝经前女性 肾损伤 PHA-2(假性低醛固酮血症)
假阴性 排钾利尿剂 ACEI/ARB CCB(二氢吡啶类) 低钾血症 限盐饮食 妊娠 肾血管性高血压 恶性高血压
原发性醛固酮增多症专家共识PPT课件
25
第25页/共29页
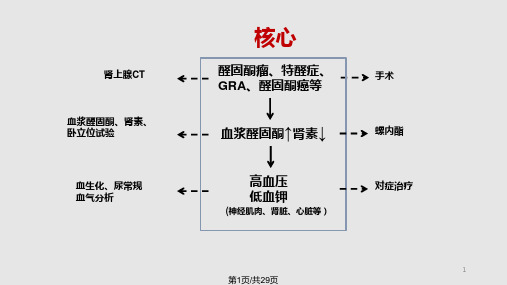
概况 筛查 确诊 分型诊断 治疗
醛固酮受体拮抗剂
安体舒通:可导致男性乳房发育,呈剂量相关性。 依普利酮:不拮抗雄激素和孕激素受体,不导致
内分泌紊乱。
糖皮质激素:中长效、睡前服用、最小剂量 其他降压药:阿米洛利、氨苯蝶啶、ACEI、ARB、 CCB
26
第26页/共29页
27
第27页/共29页
二、 双侧肾上腺静脉采血(AVS)
AVS重要性
被公认是原醛分型诊断的金标准。
Yes 推荐如患者愿意手术治疗且手术可行,肾上腺 CT提示有单侧或双侧肾上腺形态异常(包括增 生和腺瘤),需进一步行双侧AVS明确有无优 势分泌。
18
第18页/共29页
概况 筛查 确诊 分型诊断 治疗
No (1)年龄小于40岁,肾上腺CT显示单侧腺瘤且对侧肾
量增多,肾素-血管紧张素系统活性受抑。临床主要表现为高血压伴低血 钾。
• 研究发现,醛固酮过多是导致心肌肥厚、心力衰竭和肾功能受损的重要危 险因素,与原发性高血压患者相比,原醛症患者心脏、肾脏等高血压靶器 官损害更为严重。因此,早期诊断、早期治疗就显得至关重要 。
3
第3页/共29页
患病率
• 过去
概况 筛查 确诊 分型诊断 治疗
2.术前准备
纠正高血压、低血钾,一般术前准备2-4周。
3.术后随访
术后第1天可停用安体舒通,术后前几周应提高钠盐摄入。
24
第24页/共29页
药物治疗
概况 筛查 确诊 分型诊断 治疗
推荐特醛症首选药物治疗。 建议安体舒通作为一 线用药 , 依普利酮为二线药物。推荐 GRA 选用 小剂量糖皮质激素作为首选治疗方案。
原发性醛固酮增多症诊断中CXCR4受体显像的临床应用专家共识(2022)

原发性醛固酮增多症诊断中CXCR4受体显像的临床应用专家共识(2022)原发性醛固酮增多症(下文简称“原醛症”)是指肾上腺皮质自主分泌过量醛固酮,以致肾素-血管紧张素系统活性被抑制,患者出现以高血压伴或不伴低血钾为主要特征的临床综合征[1]。
醛固酮瘤(APA)和特发性醛固酮增多症(IHA)是原醛症最主要的亚型,分别约占原醛症的35%和60%。
其他少见类型包括原发性肾上腺皮质增生、家族性醛固酮增多症、分泌醛固酮的肾上腺皮质癌及异位醛固酮分泌瘤或癌[2]。
原醛症的分型诊断,尤其APA与IHA的鉴别,一直是原醛症诊疗过程中的重点和难点。
现阶段对于原醛症的分型诊断主要依据肾上腺影像学及肾上腺静脉插管采血(AVS)判断病灶位置及功能性。
CT 是首选的肾上腺影像学检查手段,有助于明确单侧/双侧肾上腺病变及病灶位置。
国际指南指出,合并自发性低钾血症、醛固酮明显高分泌且CT检查结果符合单侧肾上腺皮质腺瘤的年轻患者(年龄<35岁),可直接手术而无需行AVS检测[1]。
国内研究显示,对于伴低钾血症的患者,如CT提示单侧孤立性低密度腺瘤(CT值<20 Hu),诊断APA的特异度达95%[3]。
但CT易漏诊长径<1 cm的小腺瘤或结节,且该检查不能提供功能信息,无法鉴别分泌醛固酮的功能性病灶和肾上腺无功能瘤。
总体而言,CT对于原醛症分型诊断的准确度为60%~70%。
AVS被认为是原醛症分型的“金标准”,可明确是否存在单侧优势分泌,其识别优势分泌侧的灵敏度为95%,特异度为100%[4]。
但AVS属于有创检查,且价格昂贵、需要住院检查、操作难度较大、插管有失败和术后并发症风险,故很难在各级医院大规模开展。
此外,目前国内外尚缺乏统一的AVS评估标准,不同研究中心在AVS操作方式、结果判读方面存在差异;且虽然AVS 可区分单侧和双侧病变,但单侧醛固酮优势分泌并非APA的特异性表现,如单侧肾上腺增生、不对称分泌的双侧肾上腺增生,在AVS检测中均可呈现为单侧优势分泌。
原发性醛固酮增多症的病因、表现、诊断及治疗

原发性醛固酮增多症的病因、表现、诊断及治疗(一)定义原发性醛固酮增多症(primary aldosteronism,PA)以高血压、低血钾、低血浆肾素及高血浆醛固酮水平为主要特征,因肾上腺皮质肿瘤或增生等原因引起的醛固酮分泌过多所致的继发性高血压。
(二)病因目前已知有以下类型,即肾上腺皮质醛固酮分泌腺瘤(APA)、肾上腺皮质球状带增生(特发性醛固酮增多症,idiopathic hyperaldosteronism,IHA)、分泌醛固酮的肾上腺皮质癌、原发性肾上腺增生症、家族性醛固酮增多症(包括糖皮质激素可抑制性醛固酮增多症,GRA等)、异位醛固酮分泌腺瘤或癌等,其中以APA(35%)及IHA(60%)最为常见。
(三)临床表现1.高血压(1)最早出现的症状,几乎见于每一病例的不同阶段。
(2)中等度血压增高,以舒张压升高为著。
(3)对常规降压药疗效差。
2.低血钾、高尿钾可能只存在于较严重的病例中。
只有50%的腺瘤和17%的增生患者血钾小于3.5mmol/L,是病程相对较长的提示,因此没有低血钾不代表不是原醛症!血钾3.0~3.5mmol/L时,尿钾大于25mmol/24h;或血钾小于3.0mmol/L时,尿钾大于20mmol/24h,提示肾性失钾。
临床上表现为肌无力、发作性软瘫及周期性瘫痪等。
长期低钾血症可引起肾小管空泡变性,可表现为口渴、多尿、夜尿增多等。
心脏方面可表现为心律失常,心电图示U波或ST-T波改变。
3.其他低钾血症可导致细胞外液碱中毒→游离钙减少,促进肾脏排镁、排钙增加,均可导致手足抽搐、肢体麻木。
(四)诊断1.需满足如下条件(1)高醛固酮:醛固酮分泌增多并且不被高钠负荷引起的血容量增加所抑制。
(2)低肾素:肾素分泌受抑制并且不因立位及低钠刺激而分泌增加。
(3)皮质醇水平正常。
2.诊断分为两个步骤首先明确是否有高醛固酮、低肾素血症;然后确定其病因类型,即先定性,后定位。
(1)定性检查1)选择需要进行筛查的患者:当高血压患者有如下表现时要注意筛查有无原发性醛固酮增多症。
原发性醛固酮增多症临床实践指南解读

内容摘要
在制定治疗方案时,医生需根据患者的具体情况进行个体化考虑。对于症状 较轻的患者,可先采用药物治疗。若药物治疗无效或症状严重,则需考虑手术治 疗。对于无法耐受手术的患者,放射治疗是一个可选方案。然而,在手术治疗后, 患者可能复发,此时需要再次手术或采取其他治疗措施。
内容摘要
结论原发性甲状旁腺功能亢进症诊疗指南对于诊断和治疗原发性甲状旁腺功 能亢进症具有重要的指导作用。然而,此指南仍存在不足之处,如对不同患者群 体的特点考虑不够充分,对手术适应症和术后复发的处理仍需进一步探讨。
指南内容分析
3、预防指南: 原发性醛固酮增多症的预防主要包括对患者的教育和定期随访。指南建议医 生应向患者传授关于原发性醛固酮增多症的知识,使他们能够更好地管理自己的 病情。同时,指南也强调了定期随访的重要性,医生应根据患者的具体情况制定 个体化的随访计划,以监测病情的变化并及时调整治疗方案。
指南亮点解读
内容摘要
未来研究方向应包括进一步完善原发性甲状旁腺功能亢进症诊疗指南,特别 是在针对不同患者群体的治疗方案上需进行深入研究。对于手术治疗的适应症、 术后复发问题以及长期疗效评估等方面也需要开展更多的临床研究。此外,新的 治疗方法如基因治疗等也将为原发性甲状旁腺功能亢进症的治疗提供更多可能性。
引言
引言
卵巢癌、输卵管癌及原发性腹膜癌是女性生殖系统常见的恶性肿瘤,其诊断 和治疗过程中需要综合考虑多种因素。为了帮助临床医生更好地进行卵巢癌、输 卵管癌及原发性腹膜癌的诊治,美国国立综合癌症网络(NCCN)发布了一系列的 指南。本次演示将对NCCN卵巢癌包括输卵管癌及原发性腹膜癌临床实践指南进行 解读,以期为国内的医生提供参考和借鉴。
指南亮点解读
1、新的诊疗技术: 近年来,随着医学技术的不断发展,原发性醛固酮增多症的诊断和治疗技术 也在不断进步。指南中引入了一些新的诊疗技术,如基因检测方法在诊断中的应 用,以及肾动脉造影、肾静脉采血等在鉴别诊断中的价值。同时,新出现的治疗 方法如手术、放射治疗等也在指南中得到了推荐。
原发性醛固酮增多症诊断中CXCR4受体显像的临床应用专家共识(2022)

原发性醛固酮增多症诊断中CXCR4受体显像的临床应用专家共识(2022)中国医师协会泌尿外科医师分会肾上腺性高血压外科协作组;中华医学会内分泌学分会肾上腺学组;中华医学会核医学分会PET学组;张玉石;童安莉;霍力;丁洁;郑国洋;高寅洁【期刊名称】《协和医学杂志》【年(卷),期】2022(13)6【摘要】原发性醛固酮增多症的分型诊断是临床工作的重点和难点,越来越多的临床证据表明,靶向CXCR4的^(68)Ga-Pentixafor PET/CT核素显像可辅助原发性醛固酮增多症的分型。
基于国内外最新研究证据,经多学科专家组深入讨论,在核素显像方法和结果判读,以及其对治疗方案的指导和预后评估方面达成了一致意见。
本共识为规范国内^(68)Ga-Pentixafor PET/CT显像,提高我国原发性醛固酮增多症诊疗水平提供了重要依据。
【总页数】6页(P986-991)【作者】中国医师协会泌尿外科医师分会肾上腺性高血压外科协作组;中华医学会内分泌学分会肾上腺学组;中华医学会核医学分会PET学组;张玉石;童安莉;霍力;丁洁;郑国洋;高寅洁【作者单位】不详;中国医学科学院北京协和医院泌尿外科;中国医学科学院北京协和医院内分泌科;中国医学科学院北京协和医院核医学科;北京协和医院核医学科;北京协和医院泌尿外科;北京协和医院内分泌科【正文语种】中文【中图分类】R586.24【相关文献】1.应用ROC曲线评价醛固酮肾素比值对原发性醛固酮增多症诊断的临床意义2.探讨血浆醛固酮肾素活性比值(ARR)在原发性醛固酮增多症(PA)诊断中的临床价值3.血浆醛固酮/肾素活性比值与血清钾在原发性醛固酮增多症诊断中的临床意义4.原发性醛固酮增多症的功能分型诊断:肾上腺静脉采血专家共识5.整合素RGD受体显像临床应用专家共识(2022版)因版权原因,仅展示原文概要,查看原文内容请购买。
2021年原发性醛固酮增多症指南解读(全文)

2021年原发性醛固酮增多症指南解读(全文)原醛并非良性高血压,危害更为严重原醛的定义为肾上腺皮质自主分泌醛固酮,导致体内潴钠排钾,血容量增多,肾素-血管紧张素系统活性受抑制,临床主要表现为高血压和低血钾。
醛固酮过多是导致心肌肥厚、心力衰竭和肾功能受损的重要危险因素,与原发性高血压患者相比,原醛症患者心脏、肾脏等高血压靶器官损害更为严重,来自我国台湾省的研究显示:在相同血压水平下,原醛患者较原发性高血压患者:➤脑卒中风险增加2.2-4.2倍;➤心律失常风险增加5.0-12.1倍;➤心衰风险增加2.9-10.3倍。
因此,对原醛的早期诊断、早期治疗非常重要。
原醛在高血压人群中的患病率超过5%国外报道中,在1、2、3级高血压患者中,原醛患病率分别为1.99%、8.02%和13.2%;而在难治性高血压患者中,其患病率更高约为17%~23%。
在亚洲普通高血压人中,其患病率约为5%。
2010年由中华医学会内分泌学分会牵头,在全国11个省19个中心对1656例难治性高血压患者进行了原醛症的筛查,报道其患病率为7.1%。
李启富教授团队发表的研究表明,原醛症在新诊断高血压中的发生率超过4.0%。
综合来看,原醛在高血压人群中的患病率为5%-10%。
国内外指南/共识解读与对比接下来,窦教授就筛查对象、方法、确诊实验、分型和治疗方法选择方面,对2020年中国CSE共识、2020年欧洲高血压学会共识、2017年台湾省共识和2016年美国指南作出了解读对比。
一、筛查对象表1 筛查对象窦教授指出,在筛查对象方面,我国共识与国外指南很大不同一点在于:我国将新诊断的高血压患者纳入到原醛筛查人群,这是因为,我国原醛症在新诊断高血压中的发生率已超过4.0%。
二、筛查方法及影响因素管控1.筛查方法与切点主要为放射免疫法、化学发光免疫分析法检测ARR。
但各版本指南、共识切入点不一。
表2 不同指南/共识推荐的ARR阳性切点2.对影响因素管控年龄、性别、饮食、服用药物、体位、血钾及肌酐等都有可能影响ARR 数值,导致假阳性或假阴性结果,尤其需对使用的药物进行关注。
原发性醛固酮增多症的诊断思路详解
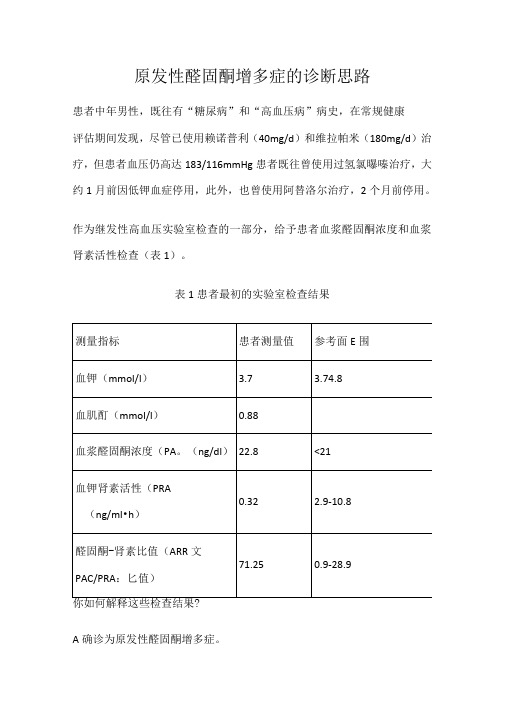
原发性醛固酮增多症的诊断思路患者中年男性,既往有“糖尿病”和“高血压病”病史,在常规健康评估期间发现,尽管已使用赖诺普利(40mg/d)和维拉帕米(180mg/d)治疗,但患者血压仍高达183/116mmHg患者既往曾使用过氢氯曝嗪治疗,大约1月前因低钾血症停用,此外,也曾使用阿替洛尔治疗,2个月前停用。
作为继发性高血压实验室检查的一部分,给予患者血浆醛固酮浓度和血浆肾素活性检查(表1)。
表1患者最初的实验室检查结果你如何解释这些检查结果?A确诊为原发性醛固酮增多症。
B提示为原发性醛固酮增多症,但仍需进一步影像学检查来确诊。
C提示为原发性醛固酮增多症,但确诊需要进行醛固酮抑制试验。
D这个结果不可靠,ARRE在停用赖诺普利1月后再测量。
答案是C,提示为原发性醛固酮增多症,但确诊需要进行醛固酮抑制试验。
原发性醛固酮增多症的实验室检查特点原发性醛固酮增多症是以醛固酮过度分泌为特征,所有高血压患者中5%-13%!能为原发性醛固酮增多症。
当前推荐的筛查试验是测量血浆醛固酮浓度(PAC和血浆肾素活性(PRA,计算醛固酮-肾素比值(AR破PAC/PRA:匕值)。
尽管尚无异常PAC/PRA:匕值的确切阈值,目前最常采用患者PAC>15ng/dl时,PAC/PRA:匕值>30来筛查原发性醛固酮增多症。
这些阈值是基于1993年一项回顾性研究,该研究显示,在高血压患者中使用这些阈值筛查肾上腺腺瘤的敏感性为90%特异性为91%然而,由于PA5口ARRS多种因素的影响,包括药物、性别、月经周期、体位、时辰、饮食和是否有肾脏疾病等,因此,美国内分泌协会指南推荐临床医师结合患者临床背景评估这些检查数据,同时,他们也认识到低肾素水平会增加PAC/PR妣值假阳性升高的可能性。
表2可能会影响PAC/PRAt匕值的临床条件同时,美国内分泌协会指南强调,如果需要,患者应补钾,而且,根据专家意见共识,停用可影响肾素-血管紧张素-醛固酮系统的药物至少2周。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
筛查方法 确诊试验 分型诊断
醛固酮肾素比值 (ARR)
口服高钠试验 生理盐水抑制试验 氟氢可的松抑制试验
卡托普利试验
肾上腺CT 双侧肾上腺静脉采血
J Clin Endocrinol Metab Sept 2008; 93: 3266-81
筛查试验
推荐下列高血压人群应行筛查试验 (1)持续性血压>160/100mmHg,难治性高血压(联合3种降压药包括利尿剂 (>140/90 mmHg),联合四种或以上降压药(<140/90 mmHg); (2)不能解释的低血钾(包括自发性或利尿剂诱发者); (3)发病年龄早者(<50岁); 早发性家族史,或脑血管意外<40岁者; (4)肾上腺偶发瘤; (5)原醛患者一级亲属高血压者; (6)高血压合并阻塞性呼吸睡眠暂停。
6―
4―
2 ― 1.55
1.99
0―
正常
1级高血压 2级高血压 3级高血压
2010年在全国11个省19个中心对1656例难治性高血 压患者进行了原醛症的筛查,首次报道其患病率为 7.1%[
Hypertension 2003; 42(2):161-165.
低血钾发生率
仅9%~37%的PHA患者表现低血钾 50%的APA和17%的IHA患者的血钾水平<3.5 mmol/L。 血钾正常、高血压是早期症状,而低血钾可能是症状加重的表现。
30 %
1999年
醛固酮瘤
35%
特醛症
68%
Bill Young, Endocrinology, 2003
原发性醛固酮增多症指南
筛查对象
难治性高血压 自发性或利尿剂导致的低血钾患者 肾上腺意外瘤患者 早发性高血压家族史或早发(小于40 岁)脑血管意外家族史的高血压患者 原醛症患者中存在高血压的一级亲属
所有ARR阳性患者须选择口服高钠负荷试验、生理盐水试验、氟氢可的松抑 制试验或卡托普利试验中任何一项确诊或排除原醛。这4项试验各有其优缺 点,临床医生可根据患者基本情况进行选择。
口服高钠负荷试验及氟氢可的松抑制试验 操作繁琐,准备时间较长,目前在国内开展的较少
生理盐水抑制试验 比较常用的检查方法,但由于血容量的急剧增加,会诱发高血压血症的患 者不应进行此项检查
2016年原发性醛固酮增多症 专家共识
原发性醛固酮增多症: 定义
是一组因醛固酮分泌过多,肾素-血管紧张素系统受抑制且不受钠负荷调节的 疾病。占所有高血压的 0.05-20%(10%), 发病高峰在 30-50 岁,女性稍多.
原发性高血压中原醛症患病率
14 ―
13.2
12 ―
10 ―
8.02
8―
患病率(%)
醛固酮 (pmmol/l)
PRA (ng.ml-1.h-1 ) 20 30 40 750 1000
PRA (pmol·L-1·min-1 ) 1.6 2.5 3.1 60 80
DRC (mU/L) 2.4 3.7 4.9 91 122
DRC (ng/L) 3.8 5.7 7.7 144 192
原醛症确诊试验
卡托普利试验 是一项操作简单、安全性较高的确诊试验,但据文献报道此试验存在一定 的假阴性,部分特醛症患者醛固酮水平可被抑制
口服钠盐试验
口服钠盐200 mmol/日(6 g/日)第三天留取24h尿醛固酮,期间注意 补钾,使其维持在正常范围 结果判断:24h 尿醛固酮< 10 μg (27 nmol)排除原醛症 确定原醛症: 24h 尿醛固酮> 12μg (33.3 nmol)Mayo Clinic 24h 尿醛固酮> 14μg (38.8 nmol)Cleveland Clinic
药物名称
分类
常用剂量
注意事项
维拉帕米缓释片 非二氢吡啶类CCB
90-120mg bid
可以单用或与此表中 其他药物联合使用
肼屈嗪 哌唑嗪 多沙唑嗪 特拉唑嗪
血管扩张剂
10-12.5mg bid,根据需要 小剂量开始减少头痛、
逐渐加量
面红、心悸等副作用
α受体阻滞剂
0.5-1mg bid或tid,根据需 要逐渐加量
随机醛固酮/肾素比值
清晨起床后保持非卧位状态(可以座位,站立或者行走)至 少2小时,静坐5-15分钟后采血。保持室温
随机醛固酮/肾素 (ARR)
J Clin Endocrinol Metab Sept 2008; 93: 3266-81.
筛查试验
推荐血浆醛固酮/肾素为首选筛查试验 需标化试验条件 (直立体位、纠正低血钾、排除药物影响) 血浆醛固酮>15ng/dl,肾素活性>0.2 ng/ml/h,计算ARR有意义。
原发性醛固酮增多症病因分类
醛固酮瘤(APA)
40-50%
特发性醛固酮增多症(IHA) 50-60%
原发性肾上腺皮质增生(单侧肾上腺增生) 2%
分泌醛固酮肾上腺皮质癌
<1%
家族性醛固酮增多症
<1%
异位醛固酮腺瘤或腺癌
<0.1%
40年, 原醛症病因谱发生明显的改变
1957-1985年
醛固酮瘤
70%
特醛症
生理盐水抑制试验
生理盐水后Ald(ng/dl) 5.3 6.0 7.5 8.5 10.0 12.5 19.8 PA=352 敏感性(%) 100 99.4 97.7 96.3 94.3 80.7 55 EH=238 特异性(%) 57.1 64.3 77.7 87.8 97.9 98.3 100
操作过程 试验开始前须卧床休息1小时 试验在上午8点至9点之间开始 4小时输注2L生理盐水 输注前和输注后分别采血测定醛固酮和血钾 整个试验过程监测患者血压、心率变化 禁忌症 心功能不全、血压难以控制、严重低钾血症
注意体位性低血压
α受体阻滞剂
1-2mg qd,根据需要逐渐 加量
注意体位性低血压
α受体阻滞剂
1-2mg qd,根据需要逐渐 加量
注意体位性低血压
当醛固酮单位为ng/ dl,最常用切点是30; 当醛固酮单位为pmol/ L,最常用切点是750
根据PRA、DRC、醛固酮不同单位计算ARR 常用切点
醛固酮 (ng/ml)
多种药物治疗可能干扰ARR的测定: 安体舒通、β受体阻滞剂、钙通道阻滞剂、ACEI、ARB等 建议试验前至少停用安体舒通6周以上,其它上述药物2周。 α-受体阻滞剂和非二氢吡啶类钙拮抗剂等对肾素和醛固酮水平影响较小, 在诊断PHA过程中,推荐短期应用控制血压。
如何筛查原醛症?
可用于控制血压且对RASS系统影响较小的药物
