2008-恶性淋巴瘤-DLBCL- 病理学课件
合集下载
弥漫性大B细胞淋巴瘤ppt课件

52
PEL
形态学: 渗出液离心沉淀物制片见瘤细胞大,免疫母
细胞性或浆母细胞性,明显异型 免疫表型:
LCA+,CD20-,CD79a+/-,sIg-,cIgIRF4+,CD138+/-,CD30+,EMA+ 遗传学 +12,+X EBER-1(+)
53
54
55
脓胸相关性原发性淋巴瘤 (Pyothorax-Associated Primary
3
形态学
瘤细胞:中心母细胞 免疫母细胞 多叶核细胞 浆母细胞 偶尔上皮样、印戒细胞样、梭形等
生长方式:弥漫浸润 间质:纤维化、坏死
反应性T细胞和组织细胞增生
4
形态学变型
中心母细胞性 免疫母细胞性 富于T细胞/组织细胞 间变性 罕见变型 浆母细胞性 表达ALK全长DLBCL
5
CB
6
IB
7
T/H R
GC后相关抗原:MUM1/IRF4 VS38C CD138
MUM1/IRF+(50-75%) VS38C+和CD138+(少)
24
MU25M1
MUM1
26
VS38c 27
C2D8 138
V29S38c
免疫表型(二)
依据bcl-6、CD10、MUM1/IRF4和CD138,可 将DLBCL区分为三类 GC B细胞型:
GC相关抗原:bcl-6和CD10 bcl-6+(60-80%) CD10+(30-40%) bcl-6+/CD10+—GC免疫表型 bcl-6+/CD10-:bcl-2+ 起自FCC bcl-2- 组织发生有争议
PEL
形态学: 渗出液离心沉淀物制片见瘤细胞大,免疫母
细胞性或浆母细胞性,明显异型 免疫表型:
LCA+,CD20-,CD79a+/-,sIg-,cIgIRF4+,CD138+/-,CD30+,EMA+ 遗传学 +12,+X EBER-1(+)
53
54
55
脓胸相关性原发性淋巴瘤 (Pyothorax-Associated Primary
3
形态学
瘤细胞:中心母细胞 免疫母细胞 多叶核细胞 浆母细胞 偶尔上皮样、印戒细胞样、梭形等
生长方式:弥漫浸润 间质:纤维化、坏死
反应性T细胞和组织细胞增生
4
形态学变型
中心母细胞性 免疫母细胞性 富于T细胞/组织细胞 间变性 罕见变型 浆母细胞性 表达ALK全长DLBCL
5
CB
6
IB
7
T/H R
GC后相关抗原:MUM1/IRF4 VS38C CD138
MUM1/IRF+(50-75%) VS38C+和CD138+(少)
24
MU25M1
MUM1
26
VS38c 27
C2D8 138
V29S38c
免疫表型(二)
依据bcl-6、CD10、MUM1/IRF4和CD138,可 将DLBCL区分为三类 GC B细胞型:
GC相关抗原:bcl-6和CD10 bcl-6+(60-80%) CD10+(30-40%) bcl-6+/CD10+—GC免疫表型 bcl-6+/CD10-:bcl-2+ 起自FCC bcl-2- 组织发生有争议
弥漫性大B细胞淋巴瘤病理PPT课件

-
-
MUM1
+ or -
+
+ or -
26
基因分型
DNA芯片技术研究发现,DLBCL中存在2种不同的分子类 型及基因表达,提示肿瘤性B细胞处在不同的分化阶段。 生 发 中 心 B 细 胞 样 DLBCL ( GBC ) 活化B细胞样DLBCL(ABC)
27
GCB 76%
5 Year OS (Pre-R)
29
淋巴结周围组织常有浸润,可见宽的或窄的硬 化性纤维条带。
DLBCL是由转化的大淋巴细胞组成,细胞形态存 在不同的变异,从而分为不同的形态学变异型。
9
形态学变异型
常见变异型
中心母细胞DLBCL 免疫母细胞DLBCL 间变性DLBCL
少见形态变异型
分子亚型
生发中心B细胞样
活化B细胞样
免疫组化亚型
15
16
17
间变性DLBCL
细胞大,圆形、椭圆形或多边形,异型多核,有的类似 于RS细胞。细胞呈铺路石样排列,貌似癌,也可沿淋巴 窦生长。
18
19
20
Centroblastic
Immunoblastic 21
Centroblastic/Immunoblastic 22
免疫表型
B细胞标记阳性,如CD20、CD22、CD79a、PAX5 50%-70%表达表面或/和胞质Ig 绝大多数间变型DLBCL表达CD30 10%表达CD5 25%-50%表达CD10 30%50%表达BCL2 很少的病例可有浆细胞相关抗原(CD138)表达 核增值指数Ki-67>40%,有的甚至>90%
弥漫性大B细胞淋巴瘤—— 学
大 体 检 查
2008-恶性淋巴瘤-DLBCL- 病理学课件

弥漫性大B细胞淋巴瘤免疫标记:
• CD19+,CD20+,CD22+,CD79a+,PAX5 • Slg+,cIg+,70-75% • bcl-2+ 30-50% • bcl-6+ 相当高 • Ki-67阳性率一般大于40%,高者可达90%
弥漫性大B细胞淋巴瘤遗传标记:
• IgH和轻链基因重排 • t(14;18)见于20-30% • EBV感染见于部分病例,尤其是免疫缺
临床特征
• 占所有NHL的30-40%,我国35% • 临床、形态学是异质性的 • 结内与结外均可发生,结外可占40% • 结外发生频率:胃肠道、皮肤,CNS、
骨、睾丸、软组织、涎腺、女性生殖系 统、肺、肾、肝、Waldeyer环和脾脏 • 可以继发于惰性淋巴瘤,如CLL,NP, 和免疫缺陷、器官移植后等情况
Centroblastic
Immunoblastic
CD20+
CD3-
BL, 107, 2%
PCNs, 221, 3%
MCL, 307, 5%
CLL/SLL, 424, 6%
UC, 387, 6% B-LBL, 172, 3%
FL, 551, 8%
DLBCL,NOS, 3328, 48%
MALTL, 685, 10% DLBCL,SS, 378, 6%
Total number of cases : 6632
陷继发的DLBCL • 基因芯片研究指出DLBCL可分为两种:
– 类似于生发中心B细胞(GCB) – 类似于周围血活化的B细胞(ABC) – Type 3 Nature 2000,403:503-511
弥漫性大B细胞淋巴瘤的预后
淋巴结病理学1 ppt课件

(CD21+,CD23+,CD35+)
-T细胞(CD10强+,CD4+,
CXCL-13+,CD57)
-吞噬碎片的巨噬细胞
CXC2L0-201/131是/13一种生发中心辅助性T淋巴细胞的上调趋化因子。在B淋巴细1胞8 进入 生发中心中发挥重要作用,可以作为生发中心辅助性T淋巴细胞的标记物。
2020/11/13
(1)为位于淋巴滤泡之间和髓质之间T细胞分 化和增殖的区域,为小淋巴细胞,偶有较大的T 细胞(一些散在于副皮质区的大细胞是活化的B 细胞即免疫母细胞); (2)主要存在两个T细胞群:CD4+(辅助/效 应)细胞群和CD8+(细胞毒性/抑制性)细胞 群,CD4+:CD8+约2-10:1;
2020/11/13
2020/11/13
21
边缘区
1、在大部分淋巴结中, 反应性淋巴滤泡周围很难 找到边缘区B细胞; 2、边缘区B细胞:在套区 外侧,淡白色区域,比套 细胞略大;胞质丰富空亮, 又称单核样B细胞; 3、在腹腔淋巴结中最易 发现; 4、表达IgM,CD20。
2020/11/13
22
(一)皮质区
2、副皮质区(T细胞区、滤泡间区)
淋巴样细胞; 5、腹腔内淋巴结的淋巴窦扩张,
故清晰可见。
2020/11/13
27
(四)被膜及小梁
1、纤维被膜(纤维囊)通常较薄;
2、纤维组织由纤维被膜呈梁柱状插入淋巴结
(淋巴窦也紧挨着这些梁柱状纤维组织);
3、正常情况下,小梁状结构常不明显;
4、小梁存在,说明淋巴结结构未破坏或未完
全破坏。
2020/11/13
2020/11/13
24
-T细胞(CD10强+,CD4+,
CXCL-13+,CD57)
-吞噬碎片的巨噬细胞
CXC2L0-201/131是/13一种生发中心辅助性T淋巴细胞的上调趋化因子。在B淋巴细1胞8 进入 生发中心中发挥重要作用,可以作为生发中心辅助性T淋巴细胞的标记物。
2020/11/13
(1)为位于淋巴滤泡之间和髓质之间T细胞分 化和增殖的区域,为小淋巴细胞,偶有较大的T 细胞(一些散在于副皮质区的大细胞是活化的B 细胞即免疫母细胞); (2)主要存在两个T细胞群:CD4+(辅助/效 应)细胞群和CD8+(细胞毒性/抑制性)细胞 群,CD4+:CD8+约2-10:1;
2020/11/13
2020/11/13
21
边缘区
1、在大部分淋巴结中, 反应性淋巴滤泡周围很难 找到边缘区B细胞; 2、边缘区B细胞:在套区 外侧,淡白色区域,比套 细胞略大;胞质丰富空亮, 又称单核样B细胞; 3、在腹腔淋巴结中最易 发现; 4、表达IgM,CD20。
2020/11/13
22
(一)皮质区
2、副皮质区(T细胞区、滤泡间区)
淋巴样细胞; 5、腹腔内淋巴结的淋巴窦扩张,
故清晰可见。
2020/11/13
27
(四)被膜及小梁
1、纤维被膜(纤维囊)通常较薄;
2、纤维组织由纤维被膜呈梁柱状插入淋巴结
(淋巴窦也紧挨着这些梁柱状纤维组织);
3、正常情况下,小梁状结构常不明显;
4、小梁存在,说明淋巴结结构未破坏或未完
全破坏。
2020/11/13
2020/11/13
24
2008-恶性淋巴瘤-BL- 病理学课件
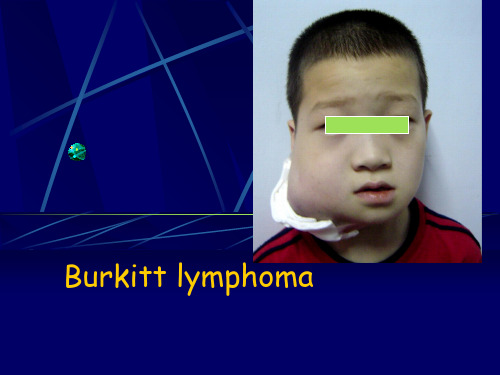
Burkitt lymphoma: Pathology
中等大小的瘤细胞弥漫性一致性浸润。但早期病变可优先 侵犯生发中心
低倍镜下可见有显著的“星空现象”(但并不是伯基特淋 巴瘤独有的)
瘤细胞特点为单一性中等大小(10~25m)圆细胞。细胞 核圆形或卵圆形,有2个~5个明显的嗜碱性的核仁,染色 质粗糙,核膜相对较厚。胞浆在H&E染色为嗜碱性。 核分裂像极其多见。有时大片坏死和/或上皮样组织细胞反 应会造成诊断困难
在制片过程中的胞浆收缩,可产生特异性地‘Squaring’ of (铺地方砖样或马赛克样)
可伴有上皮样细胞甚至肉芽肿
From Chan JCK
From Chan JCK
From Chan JCK
From Chan JCK
From Chanrkitt lymphoma: Immunogenetics
CD20
From Chan JCK
From Chan JCK
CD10
Bcl-6
Ki-67
From Chan JCK
CD3 TdT
CD20 Ki-67
Thank you for your attention!
Burkitt lymphoma
Clinical manifestations
Burkitt淋巴瘤占所有非霍奇金淋巴瘤的1% 以下
Clinical manifestations
Burkitt淋巴瘤的三种临床变种具有不同的 临床表现、形态学和生物学行为:
Endemic form EBV 95% Sporadic form EBV 15-80% AIDS-related form EBV 30%
Pan-B+, sIgM+
2008-恶性淋巴瘤-LBL- 病理学课件

来源于中央淋巴器官的高度侵袭性的淋巴瘤, 大多数由T前体细胞来源,少数来源于B前体 细胞。
2020/7/2
临床特点
淋巴母细胞性白血病/淋巴瘤占所有NHL的比 例报告不一,我国T淋母和B淋母分别占所有 NHL的3%和2%。
主要见于儿童和青少年,但也可发生于老年。 男女之比为2:1。
约一半病人有胸腺区的纵膈包块。可出现上腔 静脉综合症和胸水。淋巴结肿大可见于浅淋巴 结,尤其是颈部、腋窝和锁骨上。
cells; antigen dependent TdT
CD79a
CD19, PAX5
CD20, CD22 CD10
Cytoplasmic CD22
Bcl-6
CD138
2020/7/2
With acknowledgement to Dr. John K.C. Chan, Hong Kong
淋巴母细胞性白血病/淋巴瘤
免疫组化
末端脱氧核苷转移酶(TdT)是胸腺细胞的标 记,可用免疫组化在石蜡切片上证明。是目前 区别淋巴母细胞淋巴瘤和成熟T/B细胞淋巴瘤 的最有用的标记。
2020/7/2
T淋巴母细胞性白血病/淋巴瘤
TDT+,CD99+,CD34+,CD1a+,CD10+,CD117+,CD43+ T细胞标记: CD3+,CD2+,CD4+,CD5+,CD7+ ,CD8+,CD13可+,CD33可+
对淋巴结的网状支架破坏不大,只是瘤细胞取 代了原有的正常淋巴细胞。
瘤细胞侵犯血管壁,形成“靶形”。
瘤细胞核膜薄,染色质细,核仁不明显,分裂 相多,胞浆稀少。
可分为脑回状核(曲核)和非脑回状核 (2020/非7/2 曲核)性的。
2020/7/2
临床特点
淋巴母细胞性白血病/淋巴瘤占所有NHL的比 例报告不一,我国T淋母和B淋母分别占所有 NHL的3%和2%。
主要见于儿童和青少年,但也可发生于老年。 男女之比为2:1。
约一半病人有胸腺区的纵膈包块。可出现上腔 静脉综合症和胸水。淋巴结肿大可见于浅淋巴 结,尤其是颈部、腋窝和锁骨上。
cells; antigen dependent TdT
CD79a
CD19, PAX5
CD20, CD22 CD10
Cytoplasmic CD22
Bcl-6
CD138
2020/7/2
With acknowledgement to Dr. John K.C. Chan, Hong Kong
淋巴母细胞性白血病/淋巴瘤
免疫组化
末端脱氧核苷转移酶(TdT)是胸腺细胞的标 记,可用免疫组化在石蜡切片上证明。是目前 区别淋巴母细胞淋巴瘤和成熟T/B细胞淋巴瘤 的最有用的标记。
2020/7/2
T淋巴母细胞性白血病/淋巴瘤
TDT+,CD99+,CD34+,CD1a+,CD10+,CD117+,CD43+ T细胞标记: CD3+,CD2+,CD4+,CD5+,CD7+ ,CD8+,CD13可+,CD33可+
对淋巴结的网状支架破坏不大,只是瘤细胞取 代了原有的正常淋巴细胞。
瘤细胞侵犯血管壁,形成“靶形”。
瘤细胞核膜薄,染色质细,核仁不明显,分裂 相多,胞浆稀少。
可分为脑回状核(曲核)和非脑回状核 (2020/非7/2 曲核)性的。
恶性淋巴瘤ppt课件

毛细胞白血病
侵袭性淋巴瘤 B细胞前淋巴细胞白血病 外周T细胞淋巴瘤,非特殊型
滤泡性淋巴瘤(III级)
血管免疫母细胞性淋巴瘤
套细胞淋巴瘤
肠道T细胞淋巴瘤
弥漫性大B细胞型淋巴瘤 结外NK/T细胞淋巴瘤,鼻型
浆细胞瘤/骨髓瘤
间变性大细胞淋巴瘤
(T,裸细胞)
肠病型T细胞淋巴瘤
皮下脂膜炎样T细胞淋巴瘤
成人T细胞白血病(急性)
高度侵袭性淋巴瘤 前B淋巴母细胞性
前T淋巴母细胞性
伯基特淋巴瘤
PPT学习交流
15
组织学分类
国际淋巴瘤分类研究组:对1403例分类研究
• DLBCL
31%
• 滤泡性
22%
• 小淋巴细胞(CLL型)
6%
• 套细胞型
6%
• 周围T细胞
6%
• 边缘区B细胞MALT型
5%
• 余下各亚型均
<2%
PPT学习交流
细菌感染如幽门螺旋杆菌 • 免疫因素: 宿主的免疫功能与淋巴瘤的发病也有
较高程度的相关性 • 理化因素 • 环境污染
PPT学习交流
6
病理
• 淋巴瘤从组织病理学上主要分为霍奇金淋巴瘤 (Hodgkin lymphoma, HL)和非霍奇金淋巴瘤 (nonHodgkin lymphoma, NHL)两大类
PPT学习交流
13
PPT学习交流
14
WHO的2000年分类
——结合侵袭程度,能更好地理解分类
B细胞肿瘤
T和NK细胞肿瘤
惰性淋巴瘤 B-CLL/小淋巴细胞淋巴瘤 覃样霉菌病/SS
淋巴浆细胞性淋巴瘤
成人T细胞白血病(慢性)
滤泡性淋巴瘤(I,II级) T细胞颗粒淋巴细胞白血病
弥漫性大b细胞淋巴瘤ppt精选课件

THANKS
评估患者预后情况,分数越高预后越差。
02
细胞遗传学异常
某些特定的细胞遗传学异常(如MYC基因重排、TP53基因突变等)与
DLBCL患者不良预后密切相关。
03
治疗反应
患者对一线治疗方案(如R-CHOP方案)的反应情况也是评估预后的重
要因素之一。完全缓解(CR)或部分缓解(PR)的患者预后相对较好
,而疾病进展(PD)或稳定(SD)的患者预后较差。
手术操作规范流程介绍
完整切除肿瘤,并清扫周围淋巴结。
彻底止血,逐层关闭切口。
并发症预防措施和处理方法
01
并发症预防措施
02
严格掌握手术适应证和禁忌证,避免不必要的手术。
提高手术技巧,减少术中损伤。
03
并发症预防措施和处理方法
1
加强术后护理,密切观察患者病情变化。
并发症处理方法
2
3
出血:立即给予止血药物,必要时再次手术止血 。
评估结果解读
通过对评估结果的解读,可以了解患者在生理、心理、社 会功能和情感等方面的状况,为后续治疗和心理干预提供 依据。
评估工具的优势与局限性
介绍生活质量评估工具的优势,如客观性、可重复性等, 同时也指出其局限性,如文化差异、个体差异等。
家属参与心理支持工作部署
家属在心理支持中的角色
强调家属在患者心理支持中的重要作用,包 括提供情感支持、协助患者应对压力、参与 治疗决策等。
免疫学检查
分子生物学检查
通过流式细胞术等方法检测淋巴结或外周 血中异常淋巴细胞免疫表型,有助于 DLBCL的诊断和分型。
采用PCR、FISH等技术检测DLBCL相关基 因(如MYC、BCL2等)的异常表达或突变 情况,可为治疗选择和预后评估提供依据 。
评估患者预后情况,分数越高预后越差。
02
细胞遗传学异常
某些特定的细胞遗传学异常(如MYC基因重排、TP53基因突变等)与
DLBCL患者不良预后密切相关。
03
治疗反应
患者对一线治疗方案(如R-CHOP方案)的反应情况也是评估预后的重
要因素之一。完全缓解(CR)或部分缓解(PR)的患者预后相对较好
,而疾病进展(PD)或稳定(SD)的患者预后较差。
手术操作规范流程介绍
完整切除肿瘤,并清扫周围淋巴结。
彻底止血,逐层关闭切口。
并发症预防措施和处理方法
01
并发症预防措施
02
严格掌握手术适应证和禁忌证,避免不必要的手术。
提高手术技巧,减少术中损伤。
03
并发症预防措施和处理方法
1
加强术后护理,密切观察患者病情变化。
并发症处理方法
2
3
出血:立即给予止血药物,必要时再次手术止血 。
评估结果解读
通过对评估结果的解读,可以了解患者在生理、心理、社 会功能和情感等方面的状况,为后续治疗和心理干预提供 依据。
评估工具的优势与局限性
介绍生活质量评估工具的优势,如客观性、可重复性等, 同时也指出其局限性,如文化差异、个体差异等。
家属参与心理支持工作部署
家属在心理支持中的角色
强调家属在患者心理支持中的重要作用,包 括提供情感支持、协助患者应对压力、参与 治疗决策等。
免疫学检查
分子生物学检查
通过流式细胞术等方法检测淋巴结或外周 血中异常淋巴细胞免疫表型,有助于 DLBCL的诊断和分型。
采用PCR、FISH等技术检测DLBCL相关基 因(如MYC、BCL2等)的异常表达或突变 情况,可为治疗选择和预后评估提供依据 。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
弥漫性大B细胞淋巴瘤免疫标记:
• CD19+,CD20+,CD22+,CD79a+,PAX5 • Slg+,cIg+,70-75% • bcl-2+ 30-50% • bcl-6+ 相当高 • Ki-67阳性率一般大于40%,高者可达90%
弥漫性大B细胞淋巴瘤遗传标记:
• IgH和轻链基因重排 • t(14;18)见于20-30% • EBV感染见于部分病例,尤其是免疫缺
HCL, 5, 0%
LPL, 57, 1% NMZL, 99, 1%
BL, 107, 2%
PCNs, 221, 3%
MCL, 307, 5%
CLL/SLL, 424, 6%
UC, 387, 6% B-LBL, 172, 3%
FL, 551, 8%
DLBCL,NOS, 3328, 48%
MALTL, 685, 10% DLBCL,SS, 378, 6%
Centroblastic
Immunoblastic
CD20+
CD3-
Total number of cases : 6632
临床特征
• 占所有NHL的30-40%,我国35% • 临床、形态学是异质性的 • 结内与结外均可发生,结外可占40% • 结外发生频率:胃肠道、皮肤,CNS、
骨、睾丸、软组织、涎腺、女性生殖系 统、肺、肾、肝、Waldeyer环和脾脏 • 可以继发于惰性淋巴瘤,如CLL,NP, 和免疫缺陷、器官移植后等情况
MALTL, 685, 7%
BL, 107, 1% PCNs, 221, 2%
FL, 551, 6% CLL/SLL, 424, 4%
Total number
MCL, 307, 3%
of cases:10002
The relative frequencies of B-NHL subtypes
SMZL, 41, 1%
2008年WHO分类
成熟B细胞肿瘤
李丹 重庆医科大学临床病理诊断中心
2014/6/19
弥漫大B细胞淋巴瘤
(diffuse large B-cell lymphoma, DLBCL)
命名
CTCL,rare subtypes, 15, 0%
NSCHL, 338, 3%
MCCHL, 356, 4% HPTCL, 10, 0% NLPHL, 55A,T1L%L, 13, 0, 2%
DLBCL,NO S, 3328, 33%
ENKTCL, 602, 6%
T-LBL, 296, 3%
B,UC, 387, 4%
HCL, 5, 0%
SMZL, 41, 0%
DLBCL,SS, 248, 2%
LPL, 57, 1% NMZL, 99, 1%
• Ki-67指数高,预后差 • Bcl-2表达和p53过表达不利于存活 • Bcl-2和Myc基因双突变者治疗效果差 • DLBCL基因芯片分为type1(GCB)、type2
(ABC)、 type3三型。
• DLBCL免疫套餐分为GCB和non-GCB两型。 ①GCB型:CD10+/bcl-6+/-/MUM1+/-,CD10/bcl-6+/-/ MUM1-;②non-GCB型:CD10/bcl-6+/-/MUM1+。
弥漫大B细胞淋巴瘤(2008)
-弥漫大B细胞淋巴瘤,非特殊类型
中心母细胞性
免疫母细胞性
间变性 -富于T细胞/组织细胞的大B细胞淋巴瘤 -原发皮肤大B细胞淋巴瘤,腿型
-老年人EBV阳性的弥漫大B细胞淋巴瘤
-原发中枢神经弥漫大B细胞淋巴瘤 —慢性炎症相关的弥漫大B细胞淋巴瘤
-脓胸相关淋巴瘤 -慢性骨髓炎相关淋巴瘤 -植入物相关淋巴瘤 -淋巴瘤样肉芽肿 -原发纵膈(胸腺)大B细胞淋巴瘤 -血管内大B细胞淋巴瘤 -浆母细胞性淋巴瘤 -原发渗出性淋巴瘤 -ALK阳性弥漫大B细胞淋巴瘤 -起源于HHV8阳性的多中心Castleman病的大B细胞淋巴瘤
陷继发的DLBCL • 基因芯片研究指出DLBCL可分为两种:
– 类似于生发中心B细胞(GCB) – 类似于周围血活化的B细胞(ABC) – Type 3 Nature 2000,403:503-511
弥漫性大B细胞淋巴瘤的预后
• 侵袭性,可治愈
• 决定治疗和预后的最重要的是国际预后指数 (international prognostic index, IPI),是 临床指标
T/NK,UC, 180, 2%EATCL, 20, 0%
MF, 21, 0% CCD30+LPDs, 18, 0%
SPTCL, 25, 0% ALCL,ALK-, 90, 1%
ALCL,ALK+, 157, 2%
AITL, 266, 3%
PTCL,NO S, 425, 4%
LDCHL, 13, 0% LRCHL, 67, 1% CHL,UC, 25, 0%
