脑梗死MRI表现
常见脑血管疾病的MRI表现(一)
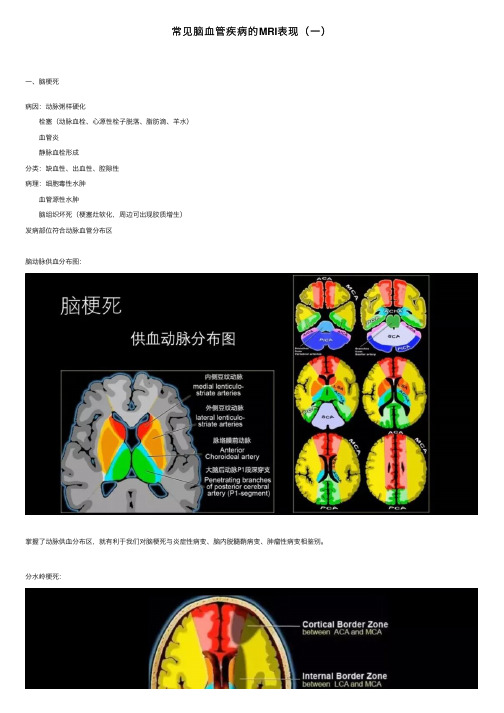
常见脑⾎管疾病的MRI表现(⼀)⼀、脑梗死病因:动脉粥样硬化栓塞(动脉⾎栓、⼼源性栓⼦脱落、脂肪滴、⽺⽔)⾎管炎静脉⾎栓形成分类:缺⾎性、出⾎性、腔隙性病理:细胞毒性⽔肿⾎管源性⽔肿脑组织坏死(梗塞灶软化,周边可出现胶质增⽣)发病部位符合动脉⾎管分布区脑动脉供⾎分布图:掌握了动脉供⾎分布区,就有利于我们对脑梗死与炎症性病变、脑内脱髓鞘病变、肿瘤性病变相鉴别。
分⽔岭梗死:分⽔岭梗死是动脉交接区的梗死,主要分为⽪层型、⽪层下型。
⽪层型主要发⽣在额叶、枕顶叶,表现多为三⾓形、楔形或扇形,尖端指向侧脑室;⽪层下型是深部的穿⽀动脉与脑⽪层的动脉交接区的梗死,表现多为带状、串珠状的改变。
脑梗死影像学表现分期超急性期(<6h):CT及MRI检查阴性,DWI呈明显⾼信号(细胞毒性⽔肿,细胞外间隙的减少,⽔分⼦运动扩散受限);急性期(6~72h):CT表现低密度区,MRI表现长T1长T2异常信号, DWI呈较明显⾼信号;亚急性期(72h~10d):CT表现同时累及灰⽩质的三⾓形或楔形低密区,MRI可伴出⾎,DWI呈明显⾼信号,占位效应显著,增强扫描可见点⽚状强化;慢性期(>11d):脑软化、脑萎缩;发作性左侧肢体⽆⼒3⼩时(脑梗死超急性期)T1WI、T2WI未见明显异常,T2-Flair显⽰右侧基底节区略⾼信号,DWI对应区略⾼信号,ADC略低信号,说明弥散受限,⽽且⽆明显⼤体病理改变,所以符合超急性期脑梗死影像改变。
右侧肢体⽆⼒9⼩时(脑梗死急性期)DWI基底节区可以看到明显的⾼信号,对应ADC相呈现低信号,T2WI已经显⽰⾼信号改变,⽽且有轻度的占位效应,邻近的侧脑室有轻度受压,所以符合急性期脑梗死影像改变。
另外其右侧胼胝体压部还可见⼀异常信号,T2相显⽰中⼼⾼信号,与脑脊液信号相似,边缘略⾼信号,DWI显⽰中⼼低信号,边缘略⾼信号,那么边缘⾼信号是否真的是弥散受限,但结合ADC相,未见相应的低信号改变,这就是脑软化灶形成后,其边缘形成的胶质增⽣。
脑梗死磁共振诊断

CBF TTP
MR确定半暗带(PWI和DWI)
PWI﹣DWI=半暗带 PWI﹥DWI积极治疗可减少梗死区域 PWI≈DWI积极治疗无效且容易出血 DWI﹥PWI自发性血管再通不需治疗 DWI正常、PWI↓短暂性脑缺血发作
小结
脑梗死MR诊断要点: 血管分布一致 急性期DWI很高信号 MRS出现Lac波
动脉闭塞性脑梗死---大脑前动脉
少见,0.6% 大脑半球内侧面带状区域
动脉闭塞性脑梗死---大脑后动脉
仅次于大脑中动脉闭塞 颞叶后下、枕叶、丘脑、脑干
特殊部位脑梗死---基底节脑梗死
特殊部位脑梗死---丘脑脑梗死
特殊部位脑梗死---胼胝体脑梗死
局限性或大范围 偏侧性分布
影响脑梗死发生的其它因素(缺血持续时间、血压、温度、 影响CBF药物使用等)
脑梗死---分期
超急性期(﹤6h) 急性期(6~72h) 亚急性期(3 ~ 10天) 慢性早期(11天~ 1个月) 慢性晚期(﹥1月)
脑梗死--分类
缺血性脑梗死 出血性脑梗死
缺血性脑梗死
动脉闭塞性脑梗死 特殊部位脑梗死 腔隙性、局灶性脑梗死
动脉闭塞性脑梗死---MR表现
脑组织肿胀 DWI呈高信号 T1低T2高信号 MRS出现Lac波 MRA相应动脉闭塞 急性和亚急性期可强化 慢性期可见顺磁性物质沉积
动脉闭塞性脑梗死---大脑中动脉
最常见(占75%) 累及大脑半球大部分及基底节
脑梗死基本概念----脑缺血
CBF减少---脑细胞和功能改变 CBF突然大量减少---急性脑缺血 CBF持续少量减少---慢性脑缺血
根据范围分为全脑性和局部性脑缺血
神经内科常见病症——脑梗死

脑梗死脑梗死又称缺血性卒中,中医称之为卒中或中风。
本病系由各种原因所致的局部脑组织区域血液供应障碍,导致脑组织缺血缺氧性病变坏死,进而产生临床上对应的神经功能缺失表现。
脑梗死依据发病机制的不同分为脑血栓形成、脑栓塞和腔隙性脑梗死等主要类型。
其中脑血栓形成是脑梗死最常见的类型,约占全部脑梗死的60%,因而通常所说的‘脑梗死’实际上指的是脑血栓形成。
病因和发病机制由于脑血栓形成的病因基础主要为动脉粥样硬化,因而产生动脉粥样硬化的因素是发生脑梗死最常见的病因。
近期在全球范围内进行的INTERSTROKE研究结果显示:脑梗死风险中的90%可归咎于10个简单的危险因素,它们依次是高血压病、吸烟、腰臀比过大、饮食不当、缺乏体育锻炼、糖尿病、过量饮酒、过度的精神压力及抑郁、有基础心脏疾病和高脂血症。
需要指出的是,以上大多数危险因素都是可控的。
本病具体的病因及其作用机制如下所述。
血管壁本身的病变最常见的是动脉粥样硬化,且常常伴有高血压、糖尿病、高脂血症等危险因素。
其可导致各处脑动脉狭窄或闭塞性病变,但以大中型管径(≥500μm)的动脉受累为主,国人的颅内动脉病变较颅外动脉病变更多见。
其次为脑动脉壁炎症,如结核、梅毒、结缔组织病等。
此外,先天性血管畸形、血管壁发育不良等也可引起脑梗死。
由于动脉粥样硬化好发于大血管的分叉处和弯曲处,故脑血栓形成的好发部位为颈动脉的起始部和虹吸部、大脑中动脉起始部、椎动脉及基底动脉中下段等。
当这些部位的血管内膜上的斑块破裂后,血小板和纤维素等血液中有形成分随后黏附、聚集、沉积形成血栓,而血栓脱落形成栓子可阻塞远端动脉导致脑梗死。
脑动脉斑块也可造成管腔本身的明显狭窄或闭塞,引起灌注区域内的血液压力下降、血流速度减慢和血液黏度增加,进而产生局部脑区域供血减少或促进局部血栓形成出现脑梗死症状。
血液成分改变真性红细胞增多症、高黏血症、高纤维蛋白原血症、血小板增多症、口服避孕药等均可致血栓形成。
脑梗死的CT、MRI诊断(1)

31
二.脑栓塞
栓子进入血循环骤然阻塞脑动 脉系统所致的脑梗死,又称栓塞性 脑梗死,故常突然发作,开始即为 完全性中风。
脑栓塞约占脑梗死病因的 30~50%(Lee 1998)。
整理课件
32
1.CT表现
▪ 具有一般脑梗死的CT表现,常见 梗死区出血,有高密度影。
▪ 具有多部位梗死灶,但出血往往 只有1-2个病灶。
整理课件
14
出血性脑梗死
整理课件
15
1天后
出血性 脑梗死
整理课件
7天后
16
慢性期或陈旧期(15天以上)
▪ 病变区软化、囊变,1-2cm直径的 囊腔约60天形成,可有局部脑萎 缩。
整理课件
17
陈旧性脑梗死
整理课件
18
2.MRI表现
超急性期(0-6小时) ▪ 6小时以内可出现T1T2值的改变(Osbrn 1997), ▪ 4小时以内有肯定异常(Lee 1998), 甚 至 在 3 0 分 钟 内 即 可 出 现 长 T2 改 变 (Katashiyo 1999.6), ▪在T2Flair序列上可见高亮信号; ▪在DWI上可见高亮信号; ▪在PWI上可见半暗带。
▪ 临床病史及体征吻合很重要; ▪ 在基底节、丘脑、皮层区散在分布低密度
影; ▪ 病灶分布可大体区分出大脑前、中、后动
脉供养区; ▪ 基底节、丘脑区有时可见点状低密度区,
偶可呈蜂窝状; ▪ 可有脑室扩大; ▪ 可有皮层萎缩; ▪ CTA可见大血管闭塞、狭窄。可见侧枝血
管及异常血管丛
整理课件
74
▪ 3、MRI表现
▪ 加强影像监控诊断的重要性(大片 出血常导致死亡)
整理课件
26
快速识别大面积脑梗死

超急性大面积脑梗死 5 大征象
2)岛带消失征
岛带区(脑岛、最外囊和屏状 核)由大脑中动脉岛段供应, 对缺血最为敏感,大脑中动脉 闭塞早期可出现岛带区灰白质 界限消失。 岛带征是大脑中动脉供血区急 性梗死的早期征象。 CT 表现为界限清楚的斑片状 低密度灶或可疑低密度灶。
右侧岛带区灰白质界限消失,左侧正常。
病例 患者CT 如图: CT 示右侧大脑中动脉密度增高,右侧岛带消失、豆状核模糊,考虑超急性期脑梗死。
次日头颅 MRI 如下: T2WI
DWI T2WI、T1WI、FLAIR
MRI 提示右侧大脑半球大面积脑梗死,右侧大脑中动脉闭塞。
MRA
病例 患者 63 岁男性,突发不能言语伴右侧肢体无力入院。急诊 CT 如图:
与左侧比较,右侧脑实质密度减低
5)局部脑肿胀、脑沟裂变浅、 消失
多数学者认为这与细胞毒性水肿 有关,由于局部脑肿胀,可以分 别或同时出现以下征象: ➢ 基底池两侧不对称; ➢ 局部脑沟消失; ➢ 脑室受压变形(当病变位置靠
近脑室时,相邻的脑室受压)。
表现为脑室某个角或体部受压变 小、侧裂池变窄、脑沟变浅或消 失,大面积梗死时可见中线结构 稍偏移。
超急性大面积脑梗死 5 大征象
1)动脉致密征(大脑中动脉高密度征) 大脑中动脉或颈内动脉等主干动脉某一段,由于栓塞或血栓形成而密度增高,以大脑中动脉 多见。而相应大脑中动脉供血区域脑组织密度变化不明显(梗死 24 h 内),相应大脑中动 脉供血区域脑组织密度减低、脑沟变浅(梗死 24 h 后)。
大脑中动脉区域早期脑梗死(梗死 24 h 内)的敏感征象,也是提示预后不良的征象 (梗死 24 h 后存在)。
如何早期识别大脑半球大面积脑梗死(LHI)
脑梗死诊断的金标准

脑梗死诊断的金标准
脑梗死(Cerebral Infarction)的诊断通常基于临床表现和影像学检查。
以下是常用的金标准用于脑梗死的诊断:
1. 临床表现:医生会根据患者的症状和体征进行初步判断。
典型的脑梗死症状包括突然出现的一侧肢体无力、言语困难、面部表情不对称、感觉异常等。
2. 神经影像学检查:脑梗死的诊断通常依赖于神经影像学检查,主要包括以下几种:
- 脑计算机断层扫描(CT):CT扫描可以显示脑组织的异常改变,如梗死区域的缺血和脑梗死灶的形成。
- 磁共振成像(MRI):MRI可以提供更详细的脑部图像,帮助医生确定梗死的部位、大小和范围。
- 脑血管造影:脑血管造影是通过注射造影剂来观察脑血管的影像,以评估是否存在血管堵塞或狭窄。
- 磁共振血管成像(MRA):MRA使用磁共振技术来显示脑血管的
图像,用于评估血管的通畅性和狭窄情况。
3. 电生理检查:有时候,医生可能会进行脑电图(EEG)或脑干听觉诱发电位(BAEP)等电生理检查来评估脑功能和神经传导情况。
需要注意的是,脑梗死的诊断需要综合考虑临床症状和多种影像学检查结果。
如果怀疑患有脑梗死,请及时就医,并进行详细的临床评估和相应的影像学检查,以便医生能够做出准确的诊断并制定适当的治疗计划。
脑出血及脑梗塞CT、MRI影像判读
21
2020/7/4
MR的扩散加权成像
男,64岁。一侧肢体无力。 发病8.5小时
22
2020/7/4
女,67岁。左侧肢体无力伴言语不清7小时。
23
2020/7/4
脑血管病—脑梗塞MR表现
❖ 亚急性期:1d~2w,水肿进一步加重,占位效 应明显,T1WI低信号,T2WI高信号;2~3w, 梗塞区周围出现新生血管,增强扫描可见脑 回样强化,是梗塞处于亚急性期的特征表现。 亚急性期病变在DWI上仍为高信号。
❖Hemorrhagic Stroke: less common, far more likely to be fatal. They occur when a weakened blood vessel in the brain bursts, result in bleeding inside the brain that can be difficult to stop.
男性, 51岁。
20
2020/7/4
脑血管病—脑梗塞MR表现
❖ 超急性期(6h内):神经细胞处于细胞毒性水 肿阶段。T1WI偶可见脑回肿胀,脑沟变浅、 消失等征象,T2WI改变不明显。DWI可明确 显示细胞毒性水肿的存在,在DWI上表现为 明显的高信号。
❖ 急性期(6-24h):出现血管源性水肿和血 脑屏障的破坏。由于病变区水分的增加,造 成T1和T2时间的延长,这是MRI较CT早显示 脑梗塞的病理生理基础。此期DWI表现为显 著高信号。
度,轮廓清楚,周围可有水肿带及占位效应。
2. 约3~7天后,血肿从周边开始吸收,CT表现 为血肿周围变模糊,水肿带增宽,高密度血 肿缩小,密度减低。
3. 2月后近于脑脊液密度。
颅脑MRI
颅脑MRI:脑血管疾病脑梗死:MRI 平扫缺血性脑梗死为片状或扇形长T1长T2信号,可办不同部位的占位效应,出血性脑梗死短T1信号,增强病变区可见动脉强化影像。
亚急性脑梗死:脑回样强化,陈旧性梗死一般无强化腔隙性脑梗死:小斑点状长T1长T2信号颅内出血超急性期(24h以内)T1WI等或稍高信号,T2WI高信号急性期(2~7d)T1WI低信号或者中心呈低信号,周边高信号,T2WI低或者极低信号亚急性期(8d~4w)T1WI和T2WI均为周边高信号,中心低信号慢性期(1~2m)T1WI和T2WI均高信号,T2WI周边可见含铁血黄素沉积的“黑边”残腔期(>2m)T1WI低信号T2WI极低信号颅内肿瘤神经胶质瘤:病灶长T1长T2,增强无强化,余同CT室管膜瘤:不均匀长T1长T2,增强轻中度强化。
脑膜瘤:等T1稍长T2信号,增强明显强化垂体腺瘤:长T1稍长T2,病变直径>10mm.增强中等强度强化。
垂体微腺瘤:长T1稍长T2,病变直径<10mm.增强明显强度强化。
颅咽管瘤:鞍上见不规则的长T1长T2异常信号,其内信号欠均匀,部分为实性,部分为囊性,视交叉,第三脑室前下方及额叶后下部受压,幕上脑室受压扩大,增强实质部分强化,囊性部分囊壁呈中等度强化。
听神经瘤:桥小脑角区见一类圆形不均匀长T1长T2异常信号,边缘清晰,略呈分叶状,右侧听神经增粗,与肿块相连,增强病灶不均匀强化。
结核性脑膜炎:平扫幕上脑室对称性扩大,右侧基底节区见斑片状长T1长T2异常信号。
增强病灶轻中度强化,基地池及环池明显强化。
单纯性疱疹性脑膜炎:双侧颞叶内侧可见大片状长T1长T2异常信号,局部脑组织肿胀,脑沟变浅。
脑白质病多发性硬化:双侧额叶皮质区见多个大小不等的类圆形稍长T1长T2异常信号,病灶无占位效应,增强无强化。
肾上腺脑白质不良:双侧侧脑室后角周围可见对称性的大片状不均匀的长T1长T2异常信号,基底节区及额叶白质区未见异常信号,增强病灶中央部无强化,邻近病灶边缘处可见花边样强化。
颅脑常见疾病的MRI表现
• DWI是在常规T2WI基础上施加一对强度相等、方向相反的 弥散敏感梯度,利用回波平面(EPI)等快速扫描技术产生图像,常 用表观弥散系数(ADC)来表示组织水分子的弥散能力。
• 如果水分子在敏感梯度场方向上扩散越自由则组织的信号衰 减越明显,也就是说,在DWI上组织的信号衰减越明显则提 示其中的水分子在梯度场方向上扩散越自由。DWI就是通过 测量施加扩散敏感梯度场前后组织发生的信号强度变化来检 测组织中水分子扩散状态,可间接反映组织微观结构特点及 其变化。
脑是全身需氧、需血最多的器官。脑的重量占体重的2%,但脑 的 耗 氧 量 是 全 身 耗 氧 量 的 20% , 脑 血 流 ( CBF ) 正 常 的 为 55ml/100g·min , 占 全 身 血 流 量 15% 。 脑 的 耗 氧 量 为 156umol/100g·min由于脑细胞的需血和氧量特别大,所以脑组织 的代谢特别旺盛,但是脑组织对缺血缺氧的耐受性特别差,CBF 一旦发生障碍,很快就会出现神经功能异常;缺血达到一定程度 后,局部脑细胞发生缺血坏死,而周边半暗带区对缺血的耐受时 间较长,因此溶栓治疗的主要目的是挽救那些尚未坏死的缺血周 边半暗带区脑组织。
灌注成像PWI
通过分析病灶局部的血流灌注状况,可反映组织的生物学特性
中枢神经系统应用 弥散张量成像
弥散张量成像 Diffusion tensor imaging
Genu CC Int. Cap.
Ext. Cap.
Thalamus
Splenium
Optic Radiations
DTI就是一种用数学的手段来表示脑组织内水分子弥散各向异性的方法
在人类,完全中断脑供血6秒钟,出现意识丧失。心脏停搏10 秒钟,自发脑电活动消失,5分钟即开始产生永久性的脑细胞损害。 缺血10-20分钟,产生严重的广泛的选择性神经元坏死;缺血1-2
分水岭脑梗死影像表现
脑分水岭梗死的诊断:
•中老年。 •急性起病。 •多有高血压动脉硬化病史。 •可有血压低或血容量不足的症状,或同时有休克、严重脱水或过度降 压等引起血压降低的原发病。 •神经功能缺损的症状或体征相对较轻。 •临床确诊依赖脑MRI (超早期需依赖DWI) 或CT。 •对有高血压动脉硬化病史者应行脑血管造影 (DSA) 检查以查找病
对其发病机理仍然存在争论,可能包括不同的发病机制,如低血 压、严重的ICA狭窄或闭塞、微栓子栓塞,或者不同的发病机制共同发 挥作用。
当脑灌注压低时,相应部位的侧枝循环开放从而发挥代偿作用,但 这种代偿不能满足动脉末梢吻合区代谢的需要。当一侧的颈内动脉狭 窄或闭塞时通常通过Willis环从对侧代偿,当一侧大脑中动脉狭窄或闭 塞时通过大脑前动脉和大脑后动脉的皮层软脑膜动脉来代偿,但这种 代偿在主要动脉供血区得到充足的供血时,在主要动脉的交界区—— 脑分水岭区的脑组织存在某种程度的供血不足。如果再有低血压或心 输出量减少,就会产生边缘带区的脑梗死。
脑分水岭梗死影像表现
脑分水岭梗塞概念:
脑分水岭梗塞(cerebral watershed infarction, CWI) 是 指发生在2条或3条脑动脉末梢交接区脑梗死,过去仅能通 过病理解剖诊断,自CT和MRI应用于临床后才有了临床诊 断。
大约占缺血性中风的10%。
脑分水岭梗塞病因与发病机制:
亚急性皮层型脑分水岭梗死的病理标本
脑分水岭区的部位及脑分水岭梗死的类型:
Old watershed infarct
脑分水岭区的部位及脑分水岭梗死的类型:
脑内分水岭区位于ACA、MCA和PCA与Heubner返动脉、豆纹 动脉以及AChA(脉络膜前动脉)供血的交界区。
脑内分水岭梗塞通常与ICA狭窄有关,其梗塞体积比腔隙性脑 梗死大;在某些病例,很难与半卵圆中心梗塞鉴别。在脑内存在有 2个或2个以上圆形梗塞灶,沿脑内分水岭区域(侧脑室外上方)形 成串珠状的梗塞提示是脑内分水岭梗塞。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
脑梗死是指各种原因致脑部血液供应障碍,又无充分侧枝循环代偿供血时导致脑组 织缺血、缺氧性坏死,进而出现相应的神经功能缺损征候群。
根据其发病机制和临床表现,将脑梗死分为脑血栓形成、脑栓塞和腔隙性脑梗死三 种类型,而脑血栓形成是其最常见的类型。
急性脑梗死分为超早期(1~6小时内)、急性期(1~2周)和恢 复期(2周~6个月)和后遗症期(6个月以后)四个阶段。
头颅CT平扫是脑梗死最常用的检查,对超早期缺血性病变和皮质或皮 质下小的梗死灶不敏感,特别是后颅窝的脑干和小脑梗死更难检出。多 数梗死病灶发病后24小时CT不显示密度变化,24~48小时后逐渐出现与 闭塞血管一致的低密度区,如梗死体积较大可有占位效应。
MRI对脑梗死灶发现早、敏感性高。发病后1小时可见局部脑回肿胀, 脑沟变窄;随后出现长T1和长T2信号异常。MRI对基底节、丘脑、小 脑和脑干的腔隙性梗死灶十分敏感。
