眼肌麻痹神经影像
眼肌麻痹ppt课件

核上性眼肌麻痹临床上有三个特点:①双眼同时受累②无复视③反 射性运动仍保存
即患者双眼不能随意向一侧运动,但该侧突然出现声响时, 双眼可反射性转向该侧,这是由于颞叶有纤维与Ⅲ、Ⅳ和Ⅵ脑神经 联系的缘故。
导致眼肌麻痹的疾病
痛性眼肌麻痹综合症
病因:一般认为是发生于海绵窦、眶上裂或眶尖部 的非特异性炎症或肉芽肿 ,是一种变态反应性疾病, 可能与病毒感染、免疫缺陷有关。也有人认为与巨 细胞性血管炎、胶原组织病等有关 。
高。 • 急性发病患者患者周围血象中白细胞增高 • 血沉增快 • 脑脊液检查:部分患者脑脊液白细胞及蛋白轻度增高,脑
脊液细胞学检查出现淋巴细胞部分激活现象,
• 影像学检查
• CT扫描:病变同侧海绵窦扩大,密度增高。可合并 眶上裂扩大或眶尖部高密度影与海绵窦病变相延续。 CT检查可无异常,CT示海绵窦增大,呈软组织密度 影。
⑤结核性或化脓性脑膜炎:当脑膜炎以累及颅底区域脑膜为 主时,可引起类似THS的症状而易混淆,但脑膜炎病变累 及范围广,增强MRI脑膜片状累及、脑池变窄闭塞、脑膜 刺激征阳性、脑脊液生化检查的异常可资鉴别。
⑥颈内动脉海绵窦瘘:临床上有眶部肿胀。闻及血管杂音, 眶上静脉曲张明显,对糖皮质激素治疗不敏感,DSA、 MRA对海绵窦的显示有一定的l临床价值。
• 临床表现
• 本病发病无性别差异,以壮年至老年多发,大约70%患者病前有上 呼吸道感染,咽峡炎、上颌窦炎、低热等病史。急性或亚急性起 病。早期一侧性眼球后眶区周围剧烈疼痛,可放射到额部或颞部。 疼痛的性质多大为持续性胀痛、刺痛或撕裂样剧痛;一般出现于 眼肌麻痹前,少数疼痛出现于眼肌麻痹后;可有恶心、呕吐。数 天后痛侧眼肌可有不同程度的麻痹。主要以动眼神经受累为主, 其次是外展神经。可表现为第Ⅲ、Ⅳ、Ⅵ对脑神经全部受累,眼 球固定,眼球突出,呈海绵窦综合征。眼内肌受累相当少见。 病 变累及视神经可出现视力改变,少数出现视神经萎缩。病变亦可 使眼球、眼眶部静脉回流受限,产生眼睑浮肿、结膜充血,也可 有视乳头水肿。有些患者可损害三叉神经第1、2支出现相应部位 的感觉障碍和角膜反射消失。尚有少数患者侵犯海绵窦段颈内动 脉壁上的交感神经,出现Horner征,表现为上睑下垂、眼球凹陷、 瞳孔缩小。病程一般为1~6个月。少数患者可呈两侧交替病变。
痛性眼肌麻痹临床特点、诊断及治疗(附4例病例临床分析)

痛性眼肌麻痹临床特点、诊断及治疗(附4例病例临床分析)痛性眼肌麻痹又称Tolosa-Hunt综合征(Tolosa-Huntsyndrome, THS),是一种伴有头痛和眼肌麻痹的疾病,在临床上较少见。
我科自2009~2012年共收治4例患者,病情介绍如下:一、临床资料病例1:患者因“左眶周疼痛10天余,左眼睑下垂,视物成双4天”入院。
病例特点:1、老年女性,68岁,急性起病;2、患者于入院前10天余无明显诱因开始出现左眶周疼痛,为持续性胀痛,程度较重。
外院给予洛芬待因缓释片消炎止痛、银杏达莫改善循环治疗,症状未见缓解。
4天前出现左眼睑下垂,视物成双。
3、既往史:高血压病史3年,血压控制平稳。
其余无特殊。
4、入院神经系统查体:神志清楚,言语流利,查体合作。
左侧瞳孔圆形,直径约5mm,对光反射迟钝,左睑下垂,左眼球向上、下、内视麻痹。
其余未见阳性体征。
入院后给予完善以下检查:血常规:白细胞总数、中性粒细胞比例轻度升高。
血糖、血脂、肿瘤标志物、抗核抗体谱、抗中性粒细胞胞浆抗体均未见明显异常。
脑脊液检查未见异常。
头核磁共振平扫+脑动脉磁共振血管成像:脑萎缩,其余未见异常。
新斯的明试验:阴性。
入院后即予以地塞米松20mg ivdrip, qd,每周激素减半,之后改泼尼松片30mg qd,每5天减量5mg,逐步减量至5mg qd。
患者治疗5天后疼痛症状好转,18天后左眶周疼痛进一步好转,眼睑可部分上抬,遮瞳3/4,住院3周出院时疼痛基本缓解,上睑遮瞳2/3,眼球活动较前好转。
出院后第7周时随访疼痛已经消失,眼球活动正常,无复视,无眼睑下垂,两侧瞳孔等大等圆,对光反射正常。
病例2:患者因“头部、右眼疼痛8天,右侧眼睑抬起无力3天”入院。
病例特点:1、中年男性,46岁,急性起病;2、患者于入院前8天感冒后开始出现右颞部胀痛,并右眼部钻顶样疼痛,持续性,有阵发加重,程度尚可忍受,无明显影响其生活、工作及睡眠。
未行治疗。
痛性眼肌麻痹综合征1例临床分析

临床特点
01
痛性眼肌麻痹综合征又称 Tolosa-Hunt综合征,是一种 以眼肌麻痹为特征的特殊类型 偏头痛
02
可伴有头痛、恶心、呕吐等症 状
03
多数患者发病前有感染或头部 外伤等诱因
02
临床分析
发病机制
痛性眼肌麻痹综合征(TOS)是一种少见的 神经眼科综合征,以眼肌麻痹、头痛和眼痛 为特征。
TOS的发病机制尚不明确,可能与血管病变 、免疫炎症、遗传等因素有关。
鉴别诊断
与其他眼肌麻痹综合征鉴别
需要与糖尿病性眼肌麻痹、重症肌无力等鉴别。
与颅内病变鉴别
需要与颅内动脉瘤、脑血管畸形等鉴别。
治疗及预后
治疗
以药物治疗为主,包括糖皮质激素、免疫抑制剂等,同时配合对症治疗。
预后
因个体差异较大,预后也有所不同,部分患者可能遗留视力、视野等后遗症。
03
讨论
临床表现与病理生理的联系
临床表现
该综合征以眼肌麻痹、头痛和眼痛为主要表现,可伴有视力 障碍、恶心、呕吐等症状。
病理生理
痛性眼肌麻痹综合征的发病机制尚不明确,可能与病毒感染 、血管炎、自身免疫反应等因素有关。
诊断思路与误诊原因分析
诊断思路
根据临床表现,如眼肌麻痹、头痛和眼痛 等症状,结合影像学检查和实验室检查, 排除其他相关疾病,即可作出诊断。
对于伴有眼部疼痛和眼肌麻痹的患者,应 及时进行相关检查,如头颅影像学、脑脊 液检查等,以明确诊断。
对于糖良 反应及并发症的预防和治疗。
THANK YOU.
2023
痛性眼肌麻痹综合征1例临 床分析
目录
• 病例报告 • 临床分析 • 讨论 • 结论
01
病例报告
眼肌麻痹的中医诊疗指南

丸剂
将中药制成丸剂,方便患 者服用,如六味地黄丸等 。
散剂
将中药研成粉末,外敷于 患处,如正骨散等。
针灸治疗
针刺
通过针刺穴位,刺激经络,调节气血,达到治疗眼肌麻痹的 目的。
艾灸
通过艾灸的热力,温通经络,散寒止痛,治疗眼肌麻痹。
其他中医特色疗法
推拿按摩
通过推拿按摩的方法,舒缓肌肉紧张和疼痛,促进气血流通。
01
02
03
04
眼球运动训练
通过眼球的上下左右运动,改 善眼肌功能,提高眼球运动协
调性。
视力训练
通过辨识不同距离和方向的细 小物体,提高视力敏锐度和空
间感知能力。
聚焦训练
通过调整眼镜焦距,训练眼球 调节功能,改善视力模糊问题
。
日常活动训练
鼓励患者进行日常活动,如穿 衣、洗漱、阅读等,提高生活
自理能力。
用于急性期治疗,可减轻炎症反应和水肿,促进神经功能恢复。
营养神经药物
如维生素B族、甲钴胺等,有助于改善神经传导功能,促进神经修复。
手术治疗
手术指征
对于药物治疗无效或病情严重的患者,可考虑手术治疗。
手术方法
包括眼外肌后徙术、眼外肌缩短术等,以改善眼球运动功能,减轻复视症状。
04 康复与护理
康复训练
02 中医诊疗方法
辨证施治
辨病因
根据患者病情,判断眼 肌麻痹的病因,如风邪
、湿邪、热邪等。
辨病位
确定眼肌麻痹的病位, 如肝、脾、肾等脏腑。
辨病性
判断眼肌麻痹的性质, 如虚证、实证、寒证、
热证等。
辨病势
分析眼肌麻痹的发展趋 势,判断病情的轻重缓
பைடு நூலகம்急。
痛性眼肌麻痹病例汇报、定位定性分析、诊疗方法和标准、鉴别诊断和治精品
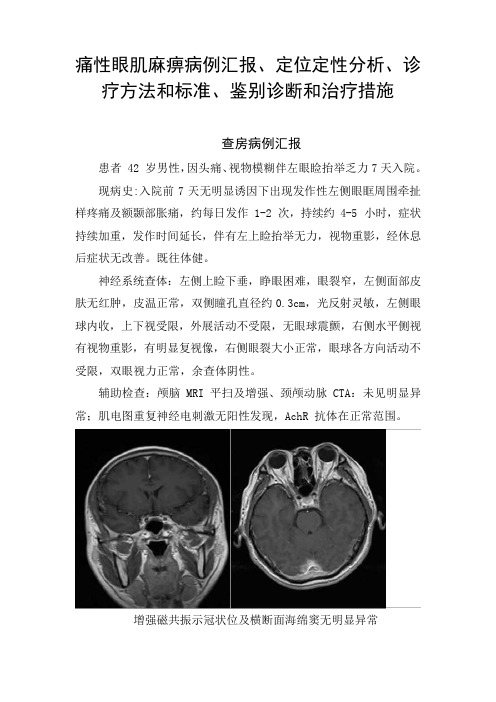
痛性眼肌麻痹病例汇报、定位定性分析、诊疗方法和标准、鉴别诊断和治疗措施查房病例汇报患者 42 岁男性,因头痛、视物模糊伴左眼睑抬举乏力7天入院。
现病史:入院前7天无明显诱因下出现发作性左侧眼眶周围牵扯样疼痛及额颞部胀痛,约每日发作 1-2 次,持续约 4-5 小时,症状持续加重,发作时间延长,伴有左上睑抬举无力,视物重影,经休息后症状无改善。
既往体健。
神经系统查体:左侧上睑下垂,睁眼困难,眼裂窄,左侧面部皮肤无红肿,皮温正常,双侧瞳孔直径约0.3cm,光反射灵敏,左侧眼球内收,上下视受限,外展活动不受限,无眼球震颤,右侧水平侧视有视物重影,有明显复视像,右侧眼裂大小正常,眼球各方向活动不受限,双眼视力正常,余查体阴性。
辅助检查:颅脑 MRI 平扫及增强、颈颅动脉 CTA:未见明显异常;肌电图重复神经电刺激无阳性发现,AchR 抗体在正常范围。
增强磁共振示冠状位及横断面海绵窦无明显异常定位、定性分析定位诊断:左侧动眼神经受累,左侧滑车神经可疑受累,视力及眼内肌正常,即动眼神经副交感纤维、交感纤维及视神经未受累,受损部位应在动眼神经眼外肌运动纤维与副交感纤维分叉后,考虑病变位置为眶上裂附近。
定性诊断:急性起病,呈逐渐进展病情,激素治疗有效,故考虑炎症可能性大。
辅助检查:颅脑 MRI、颈颅 CTA 未发现责任病灶,排除动脉瘤,海绵窦周围组织的占位。
根据患者入院症状、体征、相关免疫、生化、影像检查结果,初步考虑痛性眼肌麻痹综合征。
鉴别诊断可排除:海绵窦区肿瘤;颅内后交通动脉瘤;糖尿病痛性眼肌麻痹;重症肌无力眼肌型;颈动脉海绵窦瘘;眼肌麻痹型偏头痛;Foxi综合症。
诊疗经过初步治疗:使用地塞米松针剂10mg静滴QD治疗,同时予保护胃粘膜、补钙、补钾,甲钴胺针剂1000ug 静推QD营养神经治疗。
治疗9天后:头痛、眼睑下垂、视物重影有好转,仍有睁眼困难、视物模糊、头晕。
查体左眼眼球内收,上下视受限,水平侧视、下视有重影,无眼震,双侧瞳孔等大等圆,光反射灵敏。
眼肌麻痹鉴别

痛性眼肌麻痹其病因不十分明确,推测其发生机制与眶部特发性炎症(假肿瘤) 相似,如果眶部炎症部位更靠后方,则可累及海绵窦或眶上裂而导致痛性眼肌麻痹。
诊断主要依据临床症状、神经系统体征、影像学检查以及糖皮质激素治疗的效果。
随着神经影像学技术的进步、人们对痛性眼肌麻痹认识的不断深入,对其诊断标准也进行了多次修改。
1988 年国际头痛协会提出了痛性眼肌麻痹的诊断标准: ⑴单次发作或多次发作的单侧眼眶疼痛,未经治疗平均持续8 周; ⑵Ⅲ、Ⅳ、Ⅵ以及Ⅴ1 或Ⅴ2 脑神经受累,脑神经麻痹与疼痛同时或在疼痛发作2 周内出现;⑶糖皮质激素治疗后72 h 内疼痛缓解; ⑷神经影像学和颈动脉造影(并非必须) 除外其他原因所致的损害。
目前的研究仍认为痛性眼肌麻痹其病理学本质为非特异性炎症,临床症状对糖皮质激素治疗有戏剧性反应。
虽然随着CT 和MRI 的问世,直接显影海绵窦成为可能,使得痛性眼肌麻痹临床诊断的准确性有所提高,但痛性眼肌麻痹仍必须在排除其他疾病之后才能诊断,因此鉴别诊断尤为重要。
糖尿病性眼肌麻痹绝大多数急性起病,通常为单一脑神经病变,以展神经受累最为常见,其次为动眼神经,滑车神经很少被累及,眼球运动神经麻痹常在3 个月内恢复;但也有可能同时出现多个眼球运动神经麻痹。
发作往往伴疼痛,常复发,糖皮质激素治疗无效。
糖尿病神经病变与神经内膜微血管病变导致的神经营养障碍有关,多为神经细胞轴突和雪旺氏细胞内部代谢异常,以及血管病变造成供氧不足引起。
有关的学说有山梨醇通路学说、肌醇减少学说、组织蛋白糖基化学说和血管性缺血缺氧学说等,但其根源均是高血糖。
其主要为动眼神经中心受累,故瞳孔括约肌一般不受累,对光反射存在,这是和痛性眼肌麻痹重要的鉴别点眼肌麻痹型偏头痛是一种表现复杂的偏头痛类型,通常发生于儿童或青年人,表现为周期性一侧头部和眼眶区域的头痛,眼球运动神经麻痹发生在头痛高峰期或缓解期。
动眼神经最常受累,偶累及展神经,罕见滑车神经受累。
眼部疾病影像学诊断

医学ppt
31
视网膜母细胞瘤
右眶窩扩大、密度增高、眶内钙化
医学ppt
32
视网膜母细胞瘤
医学ppt
视 孔网 扩膜 大母
细 胞 瘤 , 视 神 经
33
视网膜母细胞瘤
视网膜母细胞瘤CT
医学ppt
34
视网膜母细胞瘤
视网膜母细胞瘤MRI
医学ppt
35
恶性黑色素瘤
是成人中最常见的眼部恶性肿瘤,发病率仅次于视网膜 母细胞瘤。平均发病年龄为50岁,恶性黑色素瘤起源于眼球 壁中层的葡萄膜,其中85%为脉络膜黑色素瘤。肿瘤好发于 脉络膜外层后极部,故病人较早出现视物变形、变小以及相 应部位的视野缺损。肿瘤早期因受巩膜和玻璃膜的限制肿块 呈扁豆状;当肿瘤较大,进入玻璃体,则其头部和视网膜下 肿瘤迅速增大,而颈部受玻璃膜裂口影响以致形成头园、底 大、颈部狭窄的“蘑菇云”状。CT 平扫时,肿瘤多表现为 均匀、边界清楚的等密度或略高密度肿块,增強后呈高密度 均匀強化。当肿瘤较小时仅在增強时可见扁平高密小肿块, 肿瘤较大时瘤内可坏死或出血。MRI上的信号颇具特征,T1 加权呈高信号,T2加权呈低信号;Gd-DTPA 造影后T1 加 权肿瘤也为高信号。
24
外伤性疾病
眼眶骨膜下血肿MRI:眶骨膜下小血管破裂可致眶骨膜下血肿, 表现为边界清楚的高密度或高信号影,与眶骨有较宽的基底相 連。
医学ppt
25
外伤性疾病
视网膜剝离MRI: 显示为“V”字
形,尖端为视
乳头处,视网膜 下积液或积血越 多, “V”字形 尖端越锐利。
医学ppt
26
炎症性疾病
有渗出性视网膜炎,视神经炎,眼外肌炎,泪腺炎,眼眶蜂窩 织炎,眼眶骨膜炎和骨髓炎等。1、渗出性视网膜炎是一种 以视网膜毛细血管扩张伴视网膜下大量渗出为特点的视网膜 病变。其基本病理改变为视网膜组织增厚,并有坏死性变化 及血清纤维旦白性渗出物、红、白细胞、胆固醇结晶、吞噬 细胞等。隨后,坏死物被结缔组织包围并发生机化。多见男 性青少年及儿童,CT和MRI可显示视网膜下积液。2、视 神经炎通常分为急、慢性两类,后者较多见。前者多为邻近 炎症所致,后者多由维生素缺乏、糖尿病、脱髓鞘病变等所 致。 CT和MRI可直接显示视神经的形态。3、眼外肌炎包 括特异性和非特异性炎症。常见病因有细菌性和霉菌性感染、 炎性假瘤、结核和结节病等。
眼肌麻痹

1 糖尿病眼肌麻痹:为急性起病的眼外肌麻痹,常表现为一侧较重的以眼外肌受累为特点的动眼神经麻痹,其特征为不伴或仅有轻微瞳孔改变。
在眼外肌受累之前常有前额、眶上区疼痛。
亦可有外展神经、滑车神经麻痹等表现。
可在几周内恢复,但常反复发作。
2痛性眼肌麻痹综合征,又称为Tolosa-Hunt综合征:是一组以单侧的眼部及眼球后部疼痛并伴有眼外肌麻痹为特征的综合征,少数病例为双侧,一般认为是海绵窦段的炎性肉芽肿所致。
开始表现为眶上和眶内顽固性剧烈疼痛;数日后出现单侧眼肌麻痹,动眼神经、滑车神经、外展神经以及三叉神经第一支均可受累,但瞳孔一般无任何改变;数周后可自行缓解,常可复发;糖皮质激素治疗可加速症状缓解。
3眼肌麻痹性偏头痛:多见于青少年和中年人,患者多有普通偏头痛发作史。
在一次偏头痛发作1-2天后,头痛渐行减退之际,发生头痛侧的眼肌麻痹。
持续数日至数周后恢复,可反复发作,大多数在同侧。
4 颅内动脉瘤压迫综合征:主要由于后交通动脉和颈内动脉等Willis环附近动脉瘤压迫动眼神经所致。
特点是发病较快,多为单侧完全性动眼神经麻痹,约90%出现瞳孔改变;往往伴有同侧头部、特别是局限于内眦部的剧烈疼痛,主要通过MRA、DSA确诊。
但阴性者也不能完全排除动脉瘤,可能因动脉瘤破裂,瘤体变小、闭塞而导致MRA、DSA阴性。
如果单侧动眼神经麻痹突然发作或反复发作,伴内眦部疼痛且早期就出现瞳孔散大应高度怀疑颅内动脉瘤。
5 M G 是一种神经肌肉传递障碍的获得性自身免疫性疾病, 共分为五型, 其中1型为眼肌型, 病变限于眼外肌, 表现为上睑下垂和(或) 复视, 大多数患者以眼外肌麻痹为首发症状。
6 脑干血管性病变引起单颅神经损伤多为急性起病, 眼肌麻痹可以根据脑桥、中脑的血管走行来解释。
糖尿病引起颅神经麻痹, 常伴有眼或前额部疼痛, 以动眼神经眼外肌受累多见, 眼内肌通常较少受累.7 外伤所致颅神经麻痹, 多因脑干上下方向移动所致, 眼窝内损伤较少, 多伴有颅骨骨折和外伤性蛛网膜下腔出血, 可合并多数颅神经损伤。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
溢泪、无泪、 鳌鱼泪(进餐时)
多组神经受损
眶尖综合征
多受损
海绵窦综合征-转移癌
痛性眼肌麻痹综合征
病变常累及第3、4、6脑神经,第5脑神经第1支及交感神经;
多组神经受损
神经纤维瘤病-II 型
眼球的交感神经支配
脑干内E-W核为特殊躯体感觉核 支配瞳孔括约肌,睫状肌
瞳孔反射通路
瞳孔异常改变: 瞳孔散大,见于动眼神经麻痹,副交感纤维在表面受压
瞳孔缩小,颈交感神经节或一侧脑干病变,典型表现为Horner征。
颈动脉夹层致Horner syndrome
Horner征:患者女,59岁,头痛,瞳孔缩小,眼裂变小,眼球内陷,同侧面部无汗
②常伴有脑干内临近结构的损害,如外展神经核病变常损伤围绕展神经 核的面神经纤维,而伴发同侧的周围性面神经麻痹;
③核性眼肌麻痹时常可累及双侧。
动眼神经核解剖
动眼神经核分为三部分: 外侧核(主核)最大,支配提 上睑肌,上下直肌、内直肌和 下斜。
E-W核(成对),支配瞳孔括 约肌和睫状
CA = 中脑导水管, CST = 皮质脊髓束, ML = 内侧丘系, PAG = 导水管周围灰质, RN = 红核, SC = 上丘, SN = 黑质, III = 动眼神经, IIIn =动眼神经核. (Courtesy of L. Anne Hayman, MD.)
外展神经解剖
外展神经核位于桥脑盖部,四脑室上端底面,靠近 中线分布,支配外直肌---眼球外展运动
展神经核—展神经---延髓脑桥沟中线两 侧出脑---海绵窦、眶上裂 外直肌损伤:患侧眼球出现内斜视
脑膜瘤压迫外展神经
46岁,男,脑膜瘤压迫右侧外展神经.
面神经损害的眼征
一、刺激性:-----面积痉挛------眼裂变小
正中核:Perlia核,参与反射调 节活动
动眼神经核病变
男,3岁,双侧眼球固定、斜视、手发抖,走路时易摔倒
动眼神经核病变
男,6岁半,双眼复视
三叉神经核解剖
三叉神经核受损
CST = 皮质脊髓束, V = 三叉神经, V Nuclei = 三叉神经核, MCP =小脑中脚, ML = 内侧丘系, SCP = 小脑上脚.
三叉神经解剖
三叉神经与眼球关系
眼神经为感觉神经。 系三叉神经中最细的,起自半月神经节之前 内侧,穿海绵窦之外侧壁,向前经眶上裂入 眶, 布于泪腺,眼球,眼睑,前额皮肤及一部分 鼻腔粘膜。
三叉神经损害眼征:角膜反射改变,痛性抽搐, 三叉神经痛---角膜充血、流泪,麻痹性角膜炎
三叉神经瘤累及致右面部麻木,角膜反射消 失
角膜反射:.C = 角膜, V1 = 三叉神经眼支, V2 = 三叉神经上颌支, V3 = 三叉神经下颌支, Fn = 面神经核, OOM = 眼轮匝肌, PSN = 三叉神经 感觉主核, VII = 面神经, STgn = 三叉神经脊束 核 , STgT =三叉神经脊束
三叉神经神经鞘瘤致角膜反射消失
睫状神经节位于视神经后部外侧,属副交感神经节。有3个根进 入此节:1.副交感根,其纤维在此节交换神经元后发出节后纤维加入 睫状短神经;2.交感根:来自颈内动脉交感从;3.感觉根,来自眼神 经的鼻睫神经。由节发出6-10条睫状短神经,向前进入眼球。其副交 感纤维支配睫状肌和瞳孔括约肌;交感纤维支配瞳孔开大肌和眼血管; 感觉纤维接受眼球的一般感觉,经三叉神经入
滑车神经损伤:瞳孔不能转向外下方, 并可出现复视
松果体池表皮样囊肿压迫滑车神经
Seth T. Stalcup,et al.Intracranial Causes of Ophthalmoplegia: The Visual Reflex Pathways. RadioGraphics 2013,33( 5)
征、眶上裂综合征、眶尖综合征、岩尖综合征
动眼神经解剖
动眼神经核 动眼神经副核
E-W缩瞳核
动眼神经
脚间窝
海绵窦、眶上裂
上支
上直肌、上睑提肌
下支
下直肌、内直肌、下斜肌
入眶
HIV-巨细胞病毒感染,动眼神经炎症
Seth T. Stalcup,et al.Intracranial Causes of Ophthalmoplegia: The Visual Reflex Pathways. RadioGraphics 2013,33( 5)
核性眼肌麻痹(nuclear ophthalmoplegia)
是指脑干病变(脑血管病、炎症、肿瘤、外伤)致眼球运动神经核(动 眼、滑车、外展神经核)损害所引起的眼球运动障碍。核性眼肌麻痹有以下 三个特点:
①可选择性地损害个别神经核团,如中脑水平动眼神经核的亚核多且分 散,病变时可仅累及其中部分核团而引起某一眼肌受累,其他眼肌不受影响, 呈分离性眼肌麻痹(不完全性);
交感中枢在下丘脑内(1级神经元),发出的纤维沿脑干和脊髓外侧下行,至 C8-T2侧角的脊髓交感中枢(2级神经元),换元后纤维经胸及颈交感干---颈上 交感神经节(颈总动脉分叉处,(3级神经元)----颈内动脉交感神经丛)-----支 配睑板肌、眼眶肌、血管和汗腺
眼球的副交感神经支配
动眼神经副核位于中脑上部,动眼神经核的背内侧。发出副交感 神经的节前纤维加入动眼神经,进入眼眶后在睫状神经节内换元。其 节后神经纤维支配睫状肌和瞳孔括约肌
颈内动脉虹吸部动脉瘤压迫动眼神经
左颈内动脉虹吸段动脉瘤压迫动眼神经
女,72岁,左侧提上睑肌麻痹,眼肌麻痹
滑车神经解剖
滑车神经核--滑车神经--下丘下方-绕大脑脚前行--海绵窦、眶上裂-上斜肌(向外,下方转动)
滑车神经核位于动眼神经核下端,相当于 四叠体下丘水平,导水管周围腹侧灰质中, 在前髓帆内交叉至对侧,
眼肌麻痹神经影像
眼肌麻痹
眼肌麻痹是由于眼球运动神经或协 同运动中枢及其联系纤维损害所致的眼 球运动障碍。
眼肌麻痹分类:
周围性 核性 核间性 核上性
周围性眼肌麻痹
1.动眼神经:上眼睑下垂,复视外斜,瞳孔散大,眼球向上、下、 内运动不能,瞳孔直接与间接对光反应消失
2.滑车神经:向下、向外运动减弱,复视 3.外展神经:内斜,不能向外转动,复视 4.三者同时受累:眼球固定,多组眼外肌麻痹。常见于海绵窦综合
