二级医院乳腺癌规范化诊疗指南
乳腺癌诊疗流程

化疗、内分泌治疗、靶向治疗的选择
术后辅助化疗的选择
首选EC续贯T方案化疗:术后20天开始进行, 先用4个周期EC方案化疗,然后进行4个周期T 方案化疗。完成后终止化疗。 如果进行了术前新辅助化疗,应该继续进行原 方案化疗,使化疗方案总数达到6-8个周期
ห้องสมุดไป่ตู้
辅助放疗
术后进行辅助放疗可以明显降低II、III期患者 复发率 辅助放疗应该在辅助化疗完成后进行(NCCN 指南各版)
细针穿刺和肿瘤细胞
浸润性导管癌细胞放大后
粗针及穿刺所取组织
现在用得最多的办法是什么?
手术前按照恶性肿瘤准备,手术中进行快速冰 冻病理检查, 30分钟出结果后根据结果决定 是扩大切除还是仅仅切除肿块 优点:手术一次完成,避免二次手术,减少肿 瘤转移机会 我院多年来按照世界卫生组织的治疗规范,对 乳腺肿物开展的就是这种手术方式
乳腺癌的免疫组化结果很重要
ER是雌激素受体,PR是孕激素受体,如果是 阳性的,肿瘤细胞对激素有依赖,后期通过进 行内分泌治疗可以减少复发转移 C-rbb-2(Her-2)的表达情况决定是不是需要 曲妥珠单抗治疗。(++++)的需要,(++)、 (+)、(-)的不需要,(+++)的需要查 fash再定 Ki-67是肿瘤细胞增殖指数,数值越低越好, 越高了越容易复发转移
保乳患者术后辅助放疗
乳腺癌根治术后辅助放疗
关于淋巴结辅助放疗的共识
靶向治疗
Her-2过表达型(++++)或(+++)同时fish 阳性者需要进行曲妥珠单抗治疗 曲妥珠单抗治疗可以选择周疗或三周疗法 曲妥珠治疗的时机应该在EC续贯T方案第5周 期开始 建议患者连续应用2年,如果经济条件限制也 必须应用1年
乳腺癌诊疗标准

卫生部乳腺癌诊疗规范(2011年版)一、概述乳腺癌是女性常见的恶性肿瘤之一,发病率位居女性恶性肿瘤的首位,严重危害妇女的身心健康。
目前,通过采用综合治疗手段,乳腺癌已成为疗效最佳的实体肿瘤之一。
为进一步规范我国乳腺癌诊疗行为,提高医疗机构乳腺癌诊疗水平,改善乳腺癌患者预后,保障医疗质量和医疗安全,特制定本规范。
二、诊断应当结合患者的临床表现、体格检查、影像学检查、组织病理学等进行乳腺癌的诊断和鉴别诊断。
(一)临床表现。
早期乳腺癌不具备典型症状和体征,不易引起患者重视,常通过体检或乳腺癌筛查发现。
以下为乳腺癌的典型体征,多在癌症中期和晚期出现。
1.乳腺肿块。
80%的乳腺癌患者以乳腺肿块首诊。
患者常无意中发现肿块,多为单发,质硬,边缘不规则,表面欠光滑。
大多数乳腺癌为无痛性肿块,仅少数伴有不同程度的隐痛或刺痛。
2.乳头溢液。
非妊娠期从乳头流出血液、浆液、乳汁、脓液,或停止哺乳半年以上仍有乳汁流出者,称为乳头溢液。
引起乳头溢液的原因很多,常见的疾病有导管内乳头状瘤、乳腺增生、乳腺导管扩张症和乳腺癌。
单侧单孔的血性溢液应进一步检查,若伴有乳腺肿块更应重视。
3.皮肤改变。
乳腺癌引起皮肤改变可出现多种体征,最常见的是肿瘤侵犯Cooper’s韧带后与皮肤粘连,出现“酒窝征”。
若癌细胞阻塞了淋巴管,则会出现“橘皮样改变”。
乳腺癌晚期,癌细胞沿淋巴管、腺管或纤维组织浸润到皮内并生长,形成“皮肤卫星结节”。
4.乳头、乳晕异常。
肿瘤位于或接近乳头深部,可引起乳头回缩。
肿瘤距乳头较远,乳腺内的大导管受到侵犯而短缩时,也可引起乳头回缩或抬高。
乳头湿疹样癌,即乳头Paget’s病,表现为乳头皮肤搔痒、糜烂、破溃、结痂、脱屑、伴灼痛,至乳头回缩。
5.腋窝淋巴结肿大。
隐匿性乳腺癌乳腺体检摸不到肿块,常以腋窝淋巴结肿大为首发症状。
医院收治的乳腺癌患者1/3以上有腋窝淋巴结转移。
初期可出现同侧腋窝淋巴结肿大,肿大的淋巴结质硬、散在、可推动。
乳腺癌诊疗规范(2021年版)

乳腺癌诊疗规范(2021年版)乳腺癌诊疗规范乳腺癌是女性常见的恶性肿瘤之一,发病率位居女性恶性肿瘤的首位,严重危害妇女的身心健康。
目前,通过采用综合治疗手段,乳腺癌已成为疗效最佳的实体肿瘤之一。
为进一步规范我国乳腺癌诊疗行为,提高医疗机构乳腺癌诊疗水平,改善乳腺癌患者预后,保障医疗质量和医疗安全,特制定本规范。
一、乳腺癌筛查乳腺癌筛查是指通过有效、简便、经济的乳腺检查措施,在无症状妇女中识别和发现具有进展潜能的癌前病变患者以及早期浸润性癌患者,以期早期发现、早期诊断及早期治疗,其最终目的是降低人群乳腺癌的死亡率。
筛查分为群体筛查和机会性筛查。
群体筛查是指在辖区或机构有组织、有计划地组织适龄妇女进行筛查;机会性筛查是指医疗保健机构结合门诊常规工作提供乳腺癌筛查服务。
妇女参加乳腺癌筛查的起始年龄:机会性筛查一般建议40岁开始,但对于乳腺癌高危人群可将筛查起始年龄提前到40岁以前。
群体筛查国内暂无推荐年龄,国际上推荐40~50岁开始,目前国内开展的群体筛查采用的年龄均属于研究或探索性质,缺乏严格随机对照研究的不同年龄成本效益分析数据。
一般风险人群妇女乳腺癌筛查策略 1.20~39岁每月1次乳腺自我检查。
每1-3年1次临床检查。
2.40~69岁适合机会性筛查和群体性筛查。
每1~2年1次乳腺X线检查。
对致密型乳腺推荐与超声检查联合。
每月1次乳腺自我检查。
每年1次临床检查。
3.70岁以上机会性筛查。
每月1次乳腺自我检查。
每年1次临床检查。
高危人群乳腺癌筛查策略建议对乳腺癌高危人群提前进行筛查,筛查间期推荐每年1次,筛查手段除了应用一般人群乳腺X线检查之外,还可以应用MRI等影像学手段。
乳腺癌高危人群符合以下3个条件,即①有明显的乳腺癌遗传倾向者②既往有乳腺导管或小叶不典型增生或小叶原位癌的患者③既往行胸部放疗。
遗传性乳腺癌-卵巢癌综合征基因检测标准如下。
具有血缘关系的亲属中有BRCA1/BRCA2基因突变的携带者。
乳腺癌诊疗规范标准版

乳腺癌诊疗规范标准版乳腺癌诊疗规范标准版:保障女性健康的里程碑乳腺癌是一种常见的女性恶性肿瘤,它的发病率持续上升,给女性的健康造成了严重威胁。
为了更好地控制和治疗乳腺癌,提高患者的存活率和生活质量,乳腺癌诊疗规范标准版应运而生。
该标准版对乳腺癌的诊断、治疗和随访等环节进行了科学规范化的要求,为医生提供了规范操作和治疗的指导,对于保障女性的健康具有重要意义。
首先,乳腺癌诊疗规范标准版强调早期乳腺癌的诊断和治疗。
早期乳腺癌的治疗效果明显优于晚期乳腺癌,因此及早发现和治疗乳腺癌对于提高患者的生存率非常关键。
规范版中明确了乳腺癌的各个分期的划分标准,医生可以根据患者的具体情况来确定合适的治疗方案。
此外,该标准版还要求医生进行多学科综合讨论,包括外科、放疗、化疗等领域的专家,共同制定最佳治疗方案,确保患者获得最佳的治疗效果。
其次,乳腺癌诊疗规范标准版对手术治疗进行了详细规定。
在乳腺癌的手术治疗中,根治术是常用的手术方式。
规范版中明确了根治性切除病灶的要求,包括切除范围、切除方式、淋巴结清扫等。
这些规定能够确保在手术过程中彻底清除肿瘤,降低复发和转移的风险。
同时,规范版还提到了保乳手术和乳房整形手术,为一定条件下的患者提供了更多的治疗选择。
此外,规范版还强调了手术的安全性,要求医院建立完善的手术安全管理制度,确保手术的安全性和质量。
此外,乳腺癌诊疗规范标准版还对辅助治疗进行了详细阐述。
辅助治疗是乳腺癌综合治疗的重要组成部分,包括放射治疗、化学治疗、内分泌治疗等。
规范版中明确了不同治疗方式的适应症和禁忌症,医生可以根据患者的具体情况来选择合适的辅助治疗方案。
此外,规范版还强调了辅助治疗的合理应用,避免不必要的治疗,减少对患者身体的副作用。
对于HER2阳性的乳腺癌患者,规范版还提到了靶向治疗的应用,这是近年来乳腺癌治疗的重大突破之一,能够提高患者的治疗效果和生存率。
最后,乳腺癌诊疗规范标准版还对患者的随访和健康教育进行了要求。
中国抗癌协会乳腺癌诊治指南与规范【模板】

中国抗癌协会乳腺癌诊治指南与规范审阅意见第三轮征询函尊敬的专家和同仁:根据2006年3月4日在上海召开的中国抗癌协会乳腺癌专业委员常委会议的决议,拟于2007年出版《中国抗癌协会乳腺癌诊治指南与规范(CACA Guideline for Breast Cancer)》。
本版CACA指南将以专题的形式进行编撰,力求在实用性和本土化方面更有作为。
我们本着“关键问题上达成共识,统一规范;争议问题上求同存异,循证为先”的原则,通过信件回复、大会讨论等诸多途径加以完善,现将《中国抗癌协会乳腺癌诊治指南与规范(CACA Guideline for Breast Cancer)》先期编撰的六大部分内容发给您(另根据专家意见增设“附录”一章,已经编撰完成,并补充在这个版本中),请您进行第三轮审阅。
第三轮侧重第二轮时未提供反馈意见的继续补充,以及对“附录”内容的审查。
我们将最大限度地整合各位专家的建议,同时,也非常期待您宝贵的终审意见。
谢谢!此致敬礼中国抗癌协会乳腺癌专业委员会秘书处2006-01-15 请您在2007年1月26日之前将《中国抗癌协会乳腺癌诊治指南与规范及审阅意见回馈》以email或邮寄的形式反馈给我们。
修改方法可以直接在原文文档中将修改的内容以红色文字打出,也可以将修改意见写在最后的“评审意见”中。
电子邮件:master@邮寄地址:XX市东安路270号,XX大学附属肿瘤医院外科吴炅收邮编:******浸润性乳腺癌保乳治疗临床指南开展保乳治疗的必要条件●外科、病理科、影像诊断科、放疗科、内科的密切协作。
(上述各科可以分布在不同的医疗单位)●患者在充分了解乳腺切除治疗和保乳治疗的特点和区别之后,主观上具有保乳的意愿。
●患者客观上有条件接受保乳手术后的放疗、全身治疗以及相关的影像学随访,如乳腺X线或MRI检查等。
(必须充分考虑患者的经济条件、居住地的就医条件、全身健康状况等)●医疗单位应该具备相关的技术和设备条件保乳治疗的适宜人群●一般适合临床I期、II期的乳腺癌患者。
原发性乳腺癌规范化诊疗指南_试行_
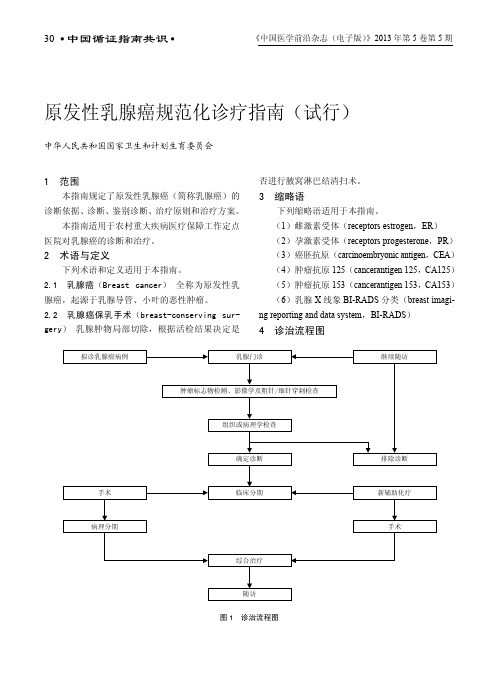
原发性乳腺癌规范化诊疗指南(试行)中华人民共和国国家卫生和计划生育委员会1 范围本指南规定了原发性乳腺癌(简称乳腺癌)的诊断依据、诊断、鉴别诊断、治疗原则和治疗方案。
本指南适用于农村重大疾病医疗保障工作定点医院对乳腺癌的诊断和治疗。
2 术语与定义下列术语和定义适用于本指南。
2.1 乳腺癌(Breast cancer) 全称为原发性乳腺癌,起源于乳腺导管、小叶的恶性肿瘤。
2.2 乳腺癌保乳手术(breast-conserving sur-gery) 乳腺肿物局部切除,根据活检结果决定是否进行腋窝淋巴结清扫术。
3 缩略语下列缩略语适用于本指南。
(1)雌激素受体(receptors estrogen,ER)(2)孕激素受体(receptors progesterone,PR)(3)癌胚抗原(carcinoembryonic antigen,CEA)(4)肿瘤抗原125(cancerantigen 125,CA125)(5)肿瘤抗原153(cancerantigen 153,CA153)(6)乳腺X线象BI-RADS分类(breast imagi-ng reporting and data system,BI-RADS)4 诊治流程图图1 诊治流程图5 诊断依据5.1 病因 月经初潮年龄和绝经年龄与乳腺癌的发病有关。
初次足月产的年龄越大,乳腺癌发病的危险性越大。
哺乳总时间与乳腺癌危险性呈负相关。
有乳腺癌家族史、高脂饮食、肥胖、外源性雌激素过多摄入可增加发生乳腺癌的危险。
5.2 高危人群 (1)有明显的乳腺癌遗传倾向者;(2)既往有乳腺导管或小叶中重度不典型增生或小叶原位癌患者;(3)既往行胸部放疗的淋巴瘤患者。
5.3 临床表现及体征5.3.1 乳腺肿块 为乳腺癌最常见的症状。
常为无痛性,有时伴有皮肤黏连、皮肤水肿、橘皮样变,皮肤溃烂等。
部分有乳头溢液,常见于发生于大导管者或导管内癌者。
当病灶侵犯乳头或乳晕下区时,可引起乳头偏向肿瘤一侧、扁平、回缩、凹陷、糜烂等。
市县级医院常见肿瘤规范化诊疗指南(试行)

市县级医院常见肿瘤规范化诊疗指南(试行)一、前言肿瘤是当今社会面临的严重公共卫生问题之一,随着人口老龄化和环境污染问题的日益突出,肿瘤发病率不断增加。
市、县级医院作为基层医疗机构,在肿瘤的早期筛查、诊断和治疗方面起着重要的作用。
为了提升市、县级医院肿瘤诊疗水平,特制定《市、县级医院常见肿瘤规范化诊疗指南(试行)》,以指导医务人员在临床实践中的规范化诊疗。
二、肿瘤的常见类型三、诊断及早期筛查1.乳腺癌:-乳腺癌常见症状包括乳房肿块、乳房皮肤改变、乳房疼痛等。
疑似病例应进行乳腺超声及乳房X线摄影等检查,确诊需进行穿刺活检。
-对于高危人群,应定期进行乳腺癌筛查,如乳腺X线摄影、乳腺超声等。
2.胃癌:-胃癌早期症状不明显,常常被忽视。
应重视高危人群的早期筛查,包括胃镜、胃黏膜组织生物检查等。
3.肺癌:-肺癌多数患者有长期咳嗽、咳痰、咳血等症状。
高危人群应进行胸部CT和支气管镜检查。
4.结直肠癌:-结直肠癌早期症状不明显,高危人群应进行肠镜或粪便潜血检查。
5.宫颈癌:-宫颈癌常见症状为异常阴道流血,应进行宫颈涂片检查,有必要时进行宫颈穿刺活检。
6.前列腺癌:-前列腺癌通常通过前列腺特异性抗原(PSA)检测筛查,有必要时进行经直肠超声波和穿刺活检。
四、诊断和分期1.乳腺癌:-乳腺癌的诊断包括病史、体检、乳腺超声、乳腺X线摄影、穿刺活检等。
根据肿瘤大小、淋巴结转移情况、转移情况等将乳腺癌进行分期。
2.胃癌:-胃癌的诊断包括病史、体检、胃镜检查、组织生物检查等。
根据肿瘤大小、淋巴结转移情况、转移情况将胃癌进行分期。
3.肺癌:-肺癌的诊断包括病史、体检、胸部CT、支气管镜检查等。
根据肿瘤大小、淋巴结转移情况、转移情况将胃癌进行分期。
4.结直肠癌:-结直肠癌的诊断包括病史、体检、肠镜检查、组织生物检查等。
根据肿瘤大小、淋巴结转移情况、转移情况将结直肠癌进行分期。
5.宫颈癌:-宫颈癌的诊断包括病史、体检、宫颈涂片检查、宫颈穿刺活检等。
乳腺癌(手术)临床路径

XXX人民医院大病专项救治乳腺癌(手术)临床路径一、乳腺癌临床路径标准住院流程(一)适用对象:第一诊断为乳腺癌( ICD10 : C50 ) 行乳腺癌切除术( ICD9CM-3 : 85.2/85.4 )(二)诊断依据:根据《临床诊疗指南- 外科学分册》(中华医学会编著, 人民卫生出版社)1. 病史: 乳腺肿块、乳头溢液、无痛;2. 体征: 肿块、边界不清、与皮肤粘连、桔皮样症、血性乳头溢液等;3. 辅助检查:彩超和钼靶和/或 MRI 、乳管镜等;4. 病理:细针穿刺、 Core needle 等穿刺或活检诊断。
(三)治疗方案的选择及依据。
根据《临床技术操作规范- 普通外科分册》(中华医学会编著, 人民军医出版社)1. 活检+ 改良根治术:明确乳腺癌患者;2. 保乳手术:有保乳意愿、适宜行保乳手术的乳腺癌患者;3. 其他术式:不适合上述术式的乳腺癌患者,如单纯切除、局部扩大切除术等;4. 必要时可行前哨淋巴结活检等。
(四)标准住院日为≤ 18 天。
(五)进入路径标准:1. 第一诊断必须符合 ICD10 : C50 乳腺癌疾病编码;2. 当患者合并其他疾病,但住院期间无需特殊处理也不影响第一诊断时,可以进入路径。
(六)术前准备(术前评估) 3-5 天, 所必须的检查项目。
1.血(尿、便) 常规、凝血功能、生化检查( 包括电解质、肝功、肾功、血脂) 、感染性疾病筛查;2. 胸部 X 光片、心电图;3. 乳腺彩超、钼靶摄片,必要时行核磁、乳管镜检查等;4. 根据临床需要选做: 血气分析、肺功能、超声心动、头颅 CT 、 ECT 等。
(七)预防性抗菌药物选择与使用时机。
预防性抗菌药物应用应按《抗菌药物临床应用指导原则》(卫医发〔 2004 〕 285 号)执行;1. 预防性用药时间为术前 30 分钟;2. 手术超过 3 小时加用 1 次抗菌药物;3 .术后 72 小时内停止使用抗菌药物。
(八)手术日为入院第≤6 天。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
二级医院原发性乳腺癌规范化诊疗指南(征求意见稿)三、乳腺癌诊断指南说明㈠、乳腺查体进行乳腺触诊前应详细询问乳腺病史、月经婚姻史、既往乳腺癌家族史。
最佳的乳腺触诊时间是月经过后的9-11天,此时乳腺比较松软,容易发现异常。
受检者通常采用坐位或立位,对下垂型乳房或乳房较大者,亦可结合仰卧位。
医生应遵循先视诊后触诊,先健侧后患侧的原则,触诊时应采用手指指腹侧,可双手结合,按一定顺序,不遗漏被检查部位。
大多数乳腺癌触诊时可以摸到肿块,多为单发,边缘不规则,质地较硬,常与皮肤粘连。
摸到肿块的乳腺癌容易诊断,可以结合影像学检查,必要时还可活检行病理组织学诊断。
有一些早期乳腺癌触诊阴性,查体时应重视乳腺局部腺体增厚变硬、乳头糜烂、乳头溢液,以及乳头轻度回缩、乳房皮肤轻度凹陷、乳晕轻度水肿、绝经后出现乳房疼痛等体征和表现,应提高警惕,结合影像学和组织学检查进行诊断。
㈡、乳腺彩超:超声成像简便、经济,无辐射,可用于所有疑诊乳腺病变的人群,是评估35岁以下妇女、青春期、妊娠期及哺乳期妇女乳腺病变的首选影像检查方法。
可同时进行腋窝超声扫描,观察是否有肿大淋巴结。
1.检查适应症(1)评估<35岁的青年妇女或妊娠、哺乳期妇女的乳腺病变。
(2)囊实性肿物的鉴别诊断。
(3)对乳腺X线片定性困难的乳腺病变进行协诊。
(4)对X线片显示为致密型的乳腺进行协诊。
(5)评估植入假体的乳腺病变。
(6)评估乳腺炎性病变。
2、人员要求:检查医师应从事超声检查2年以上,并经过上级医院的专业培训。
3、技术规范:(1)设备:带高频(10~15MHz)实时换能器的超声扫描仪(2)扫描方法:常规取仰卧位;扫描范围自腋窝顶部至双乳下界,包括全乳及腋窝。
(3)注意事项:按一定的顺序扫查全乳,勿遗漏;手法应轻柔。
㈢、乳腺X线摄影:1、检查适应症:(1)乳腺筛查X线摄影:40岁及以上无症状的妇女。
(2)诊断性乳腺X线摄影:①乳腺肿块、硬化,异常的乳头溢液,皮肤异常,局部疼痛或肿胀;②筛查发现的异常改变;③良性发现的短期随诊;④乳腺移植的患者;⑤乳腺肿瘤治疗的患者;⑥其它需要放射科医师检查或会诊的患者。
不建议对35岁以下、无明确乳腺癌高危因素、或临床体检未发现异常的妇女进行乳腺X线检查。
2、人员要求:开展乳腺X线摄影检查,必须通过独立的技术步骤以确保获取高质量或满足诊断要求的乳腺X线影像。
摄影技师及诊断医师应相对固定,并经过专业培训。
要求建立一个“质量控制小组”,包括登记员、放射诊断医师、摄影技师、医学工程师。
3、技术规范:(1)患者体位:常规采用立位或坐位投照。
(2)投照位置:常规摄片体位包括双侧乳腺内外侧斜位(MLO)及头足位(CC)。
对于常规体位显示不佳或未包全的乳腺实质,可以根据病灶位置的不同选择补充体位,必要时可进行一些特殊摄影技术,包括局部加压摄影、放大摄影或局部加压放大摄影,目的是使病灶得以更好地显示。
内外侧斜位:内外侧斜位是最常用的投照体位,此投照位所暴露出的乳腺组织最多。
投照时,将胶片置于乳房的外下方,X线束自乳房的内上方以450角向外下方投射。
头足位:亦称上下位或正位。
将X线胶片置于托板内,欲投照的乳房置于托板上,身体尽量前靠,X线束自上向下投射。
侧位:X线架旋转900,将胶片置于欲投照的乳房的外侧,X线束自内向外投射。
(3)乳房压迫:在乳房摄影时,必须用压迫板对乳房施加压力,使乳房厚度均匀一致后再行曝光,加压后乳腺厚度以5cm左右最佳。
(4)胶片冲洗:乳腺摄影采用单面药膜X线胶片和与之相匹配的专用增感屏、专用暗盒。
冲洗胶片采用乳腺专用的自动洗片机。
数字摄影采用激光胶片及激光打印机。
4、乳腺X线诊断报告可参考美国放射学会(ACR)制定并为国际广泛采用的乳腺影像报告及数据系统(BI-RADS,Breast Imaging Reporting and Data System),报告内容包括5个方面:⑴临床病史⑵乳腺类型⑶X线影像所见⑷与既往片比较⑸总体评价分为6类:0类为影像资料不足,无法进行评价;1类为乳腺X线摄片无异常发现;2类为良性病灶,无恶性征象;3类为良性可能性大的病灶,建议短期随访;4类为可疑恶性的病灶,但不具备典型的恶性征象;5类:高度提示恶性的病灶,有典型乳腺癌的影像学特征,恶性可能性大于95%,4类和5类均应进行活检;6类为已行活检证实为恶性;以上详细说明可见附录A(BI-RADS分类)。
(四)、乳腺MRI检查:不作为常规推荐,有条件的医院在下列适应症明确的情况下可以开展MRI检查。
1.乳腺X线和超声检查对病变检出或确诊困难者;2.腋窝淋巴结肿大评价是否存在隐性乳腺癌;3.乳腺癌术前分期或预行保乳手术排除多中心、多灶者;4.植入乳腺假体而超声显示不满意者;5.乳腺癌新辅助化疗后的疗效评价;6.乳腺癌保乳手术及放疗后随诊;7.乳腺癌遗传基因缺陷的高危人群筛查。
附乳腺X线诊断报告规范美国放射学会(ACR , American College of Radiology)制定并为国际广泛采用的乳腺影像报告及数据系统BI-RADS(Breast Imaging Reporting and Data System)第四版(Breast imaging reporting and data system . 4th ed . Reston,Va: American College of Radiology; 2003)。
报告内容包括以下5方面:1)临床病史:无症状筛查或临床症状描述2)乳腺类型:根据腺体比例分为四型:脂肪型、少量腺体型、多量腺体型、致密型3)X线影像所见:采用乳腺影像专业词汇对包括肿块、钙化、结构扭曲、不对称致密、特殊征象及其它所见、病灶部位等进行描述4)与既往片比较5)总体评价:(1)未定类别0类:现有影像未能完成评价,需要增加其它影像检查,包括加压点片、加压放大、加拍其它体位,或行超声检查。
(2)最终类别1类:阴性,乳腺X线摄片无异常发现。
2类:良性发现,存在明确的良性病灶,无恶性征象。
包括钙化的纤维腺瘤、多发的分泌性钙化、含脂肪的病变(脂性囊肿、脂肪瘤、输乳管囊肿及混合密度的错构瘤)、乳腺内淋巴结、血管钙化、植入体、有手术史的结构扭曲等等。
3类:良性可能大的病灶,建议短期随访。
有很高的良性可能性,期望此病变在短期(小于1年,一般为6个月)随访中稳定或缩小来证实判断。
这一类的恶性率一般小于2%。
触诊阴性的无钙化边界清晰的肿块、局灶性的不对称、簇状圆形或/和点状钙化这三种征象被归于此类。
建议在此后6个月时对病灶侧乳腺进行X线摄影复查,第12个月与24个月时对双侧乳腺进行X线摄影复查,如果病灶保持稳定,则可继续随诊;若病灶有进展,应考虑活检。
4类:可疑恶性的病灶,但不具备典型的恶性征象,应考虑活检。
这一类包括了一大类需临床干预的病变,此类病变无特征性的乳腺癌形态学改变,但有恶性的可能性。
再继续分成4A、4B、4C,临床医生和患者可根据其不同的恶性可能性对病变的处理做出最后决定。
4A:需要活检但恶性可能性较低的病变。
对活检或细胞学检查为良性的结果比较可以信赖,可以常规随访或半年后随访。
将可扪及的部分边缘清晰的实性肿块、纤维腺瘤、可扪及的复杂囊肿和可扪及的脓肿均归在于此类。
4B:中度恶性可能。
对这组病变穿刺活检结果可信度的认识,放射科医生和病理科医生达成共识很重要。
对边界部分清晰、部分浸润的肿块穿刺为纤维腺瘤或脂肪坏死的可以接受,并予随访。
而对穿刺结果为乳头状瘤的则需要进一步切取活检予以证实。
4C:更进一步怀疑为恶性。
形态不规则、边缘浸润的实质性肿块和新出现的簇状分布的细小多形性钙化可归于此类。
5类:高度提示恶性的病灶,有典型乳腺癌的影像学特征,恶性可能性大于95%,应进行活检。
形态不规则、毛刺状边缘的高密度肿块、段或线样分布的细线状和分支状钙化、不规则带毛刺的肿块且伴不规则和多形性钙化均归于此类。
6类:已行活检证实为恶性,临床应采取适当措施。
这一分类用在活检已证实为恶性但还未进行治疗的影像评价上。
主要是评价活检后的影像改变,或监测手术前新辅助化疗的影像改变。
附美国癌症联合委员会(AJCC),乳腺癌TNM分期B.1 原发肿瘤(T)原发肿瘤的分期定义,不管是临床还是病理都是一样的。
如果肿瘤的大小有体检得到的,可用T1、T2或T3来表示。
如果是由其他测量方法,如乳腺X线摄片或病理学测量得到的,那么可用到T1的亚分类。
肿瘤大小应精确到0.1 cm。
T X原发肿瘤不能确定。
T0 没有原发肿瘤证据。
Tis 原位癌:Tis (DCIS),导管原位癌Tis (LCIS),小叶原位癌Tis (Paget’s),乳头Paget’s病,不伴有肿块注:伴有肿块的Paget’s病按肿瘤大小分类。
T1肿瘤最大直径≤2 cmT1mic微小浸润癌,最大直径≤0.1 cmT1a 肿瘤最大直径>0.1 cm, 但≤0.5 cmT1b 肿瘤最大直径>0.5 cm, 但≤1 cmT1c 肿瘤最大直径>1cm, 但≤2 cmT2肿瘤最大径大>2cm, 但≤5 cmT3肿瘤最大径>5 cmT4无论肿瘤大小,直接侵及胸壁或皮肤T4a 肿瘤侵犯胸壁,不包括胸肌T4b 乳腺皮肤水肿(包括橘皮样变),或溃疡,或不超过同侧乳腺的皮肤卫星结节T4c 同时包括T4a和T4b。
T4d 炎性乳腺癌B.2 区域淋巴结(N)临床NX 区域淋巴结不能确定(例如曾经切除)N0 区域淋巴结无转移N1 同侧腋窝淋巴结转移,可活动N2 同侧腋窝淋巴结转移,固定或相互融合或缺乏同侧腋窝淋巴结转移的临床证据,但临床上发现有同侧内乳淋巴结转移*N2a 同侧腋窝淋巴结转移,固定或相互融合N2b 仅临床上发现同侧腋窝淋巴结转移,而无同侧腋窝淋巴结转移的临床证据* N3 同侧锁骨下淋巴结转移伴或不伴有腋窝淋巴结转移;或临床上发现同侧内乳淋巴结转移和腋窝淋巴结转移的临床证据*;或同侧锁骨上淋巴结转移伴或不伴腋窝或内乳淋巴结转移 N3a 同侧锁骨下淋巴结转移N3b 同侧内乳淋巴结及腋窝淋巴结转移N3c 同侧锁骨上淋巴结转移病理学分期(pN)PNx 区域淋巴结无法评估(例如过去已切除,或未进行病理学检查)PN0 无组织学上区域淋巴结转移。
PN1 1~3个同侧腋窝可活动的转移淋巴结,和/或通过前哨淋巴结切除发现内乳淋巴结有微小转移灶,但临床上未发现**pN1mi 微小转移(>0.2 mm, 但<2.0 mm)pN1a 1~3个腋窝淋巴结转移pN1b 通过前哨淋巴结切除发现内乳淋巴结有微小转移灶,但临床上未发现**pN1c 1~3个腋窝淋巴结转移,以及通过前哨淋巴结切除发现内乳淋巴结有微小转移灶,但临床上未发现**(在阳性腋窝淋巴结阳性淋巴结>3个的情况下,内乳淋巴结阳性即被归为pN3b,以反映肿瘤符合的增加)pN2 4~9个同侧腋窝转移淋巴结转移;临床上发现内乳淋巴结转移,但腋窝淋巴结无转移pN2a 4~9个同侧腋窝转移淋巴结转移(至少一个转移灶>2.0 mm,)pN2b 临床上发现内乳淋巴结转移,但腋窝淋巴结无转移pN3 10个或更多的同侧腋窝淋巴结转移或锁骨下淋巴结转移, 或临床显示内乳淋巴结转移伴一个以上同侧腋窝淋巴结转移;或3个以上腋窝淋巴结转移和前哨淋巴结切开检测到内乳淋巴结显示微转移而临床上未显示;或同侧锁骨上淋巴结转移N3a:10个或更多的同侧腋窝淋巴结转移或锁骨下淋巴结转移N3b:临床显示内乳淋巴结转移伴一个以上同侧腋窝淋巴结转移;或3个以上腋窝淋巴结转移和前哨淋巴结切开检测到内乳淋巴结显示微转移而临床上未显示N3c:同侧锁骨上淋巴结转移注:* “临床上发现”的定义为:影像学检查(淋巴结闪烁扫描除外)、临床体检异常** “临床上未发现”的定义为:影像学检查(淋巴结闪烁扫描除外)或临床体检为发现异常B.3 远处转移(M)Mx 远处转移无法评估M0 无远处转移M1 有远处转移B.4 临床分期标准㈤、乳腺癌病理学诊断:1、病理诊断报告内容要求⑴肿瘤①组织分型②组织分级③相关的原位癌④微小钙化⑤肿瘤大小的核实⑥浸润范围⑦脉管浸润⑧其他组织受累情况(如皮肤,胸壁等)⑵切缘(无肿瘤,有原位癌,有浸润癌)⑶其他病理所见⑷区域淋巴结(包括前哨淋巴结,腋窝清扫及单独送检淋巴结)①总数(≥10枚)②受累的数目⑸远处转移⑹其他组织/器官⑺特殊的辅助检查结果(组织化学染色,免疫组化染色-ER,PR,C-erbB-2等)⑻有困难的病理提交上级医院会诊(提供原始病理报告以核对送检切片的正确减少误差,提供充分的病变切片或蜡块,以及术中所见等)2.乳腺癌标本大体检查常规描述记录左/右侧乳腺改良根治/单纯切除/区段切除标本,大小--×--×--厘米,附梭形皮肤--×--厘米,表面所见(桔皮征/陈旧瘢痕/新鲜切口);乳头所见(内陷/糜烂/结痂);切面所见:结节/瘢痕样质硬区/肿物,单发/多灶,大小/分别大小--×---×--厘米;位于象限;结节/肿物境界/包膜,色泽,质地软/硬/韧,粗颗粒/细腻/鱼肉样,有无囊性变和出血/坏死;结节/肿瘤距乳头厘米,距最近基底切缘厘米;周围乳腺检查所见及必要的阴性所见。
