2021妊娠期及产褥期静脉血栓栓塞症风险评估及预防(全文)
2021年妊娠期及产褥期静脉血栓栓塞症预防和诊治专家共识(第二部分)全文

2021年妊娠期及产褥期静脉血栓栓塞症预防和诊治专家共识(第二部分)全文三、妊娠期及产褥期VTE的预防问题7:妊娠期及产褥期VTE 的预防措施有哪些?【推荐及共识】7-1 高危因素的动态评估是预防妊娠期及产褥期VTE 发生的重要手段。
(证据等级:专家共识)7-2 健康宣教、物理方法是预防妊娠期及产褥期VTE 的首选。
(证据等级:专家共识)7-3 妊娠期及产褥期有VTE 高危因素的孕产妇应合理应用预防性抗凝药物。
(证据等级:专家共识)VTE风险因素的评估是预防的关键,与非孕期相比,妊娠期及产褥期VTE的危险因素更多、更复杂。
尽管目前针对孕产妇的风险评估策略还未得到有效验证,但仍建议对每个孕产妇进行VTE高危因素的评估,根据评估结果采取不同的预防策略,以减少DVT和PE的发生,降低因VTE导致的孕产妇死亡和不良妊娠结局[6]。
在此要特别强调,妊娠期及产褥期是一个相对长的时期,随着妊娠的进展以及分娩后进入产褥期,VTE的风险也会随着孕产妇的生理改变和病理状况发生变化。
因此,应对VTE的风险进行动态评估,推荐在以下几个节点进行评估:首次产前检查、出现新的妊娠合并症或并发症时、住院期间、分娩后[24]。
相关知识的健康宣教是预防VTE的有效措施之一,宣教内容包括告知孕产妇合理膳食、规律开展孕期运动、避免脱水、避免长时间卧床或制动、鼓励术后早期活动、识别VTE的风险因素和早症状等。
以下几种物理方法可作为VTE的预防措施和辅助治疗手段[25]:(1)足背屈;(2)防血栓梯度加压弹力袜:适用于产前或产褥期可以自由活动的孕产妇,或接受药物抗凝的同时穿戴梯度加压弹力袜;(3)间歇充气加压装置或足底静脉泵:适用于长时间卧床制动的孕产妇,存在VTE高危因素尤其是剖宫产术的产妇,建议至少使用至产后第2天,对于不适宜穿梯度加压弹力袜的产妇可以考虑整夜使用。
但若合并严重外周动脉疾病或溃疡、近期皮肤移植、外周动脉旁路移植术、充血性心力衰竭引起的重度腿部水肿或肺水肿、对已知材料或产品过敏、严重腿部局部疾病(如坏疽、皮炎、未治疗的感染切口、脆弱的“纸样”皮肤)等情况时,不适宜用上述物理方法。
产科深静脉血栓的评估与预防内容

产科深静脉血栓的评估与预防内容
产科深静脉血栓(DVT)的评估与预防主要包括以下内容:
1. 评估:深静脉血栓形成是指血液在深静脉内不正常凝结,引起静脉回流障碍性疾病。
在产科中,DVT常发生在妊娠期和产褥期,风险明显高于非孕期。
DVT主要发生于下肢,少数可见于肠系膜静脉、上肢静脉、颈静脉或
颅内静脉系统。
若血栓脱落并阻塞肺动脉,则会导致肺栓塞。
因此,对孕产妇进行DVT的评估和预防十分重要。
2. 预防:预防DVT的主要措施包括基本措施、物理措施和药物措施。
基本
措施包括抬高患肢、关节活动、促进下肢肌肉收缩和深呼吸等,同时应戒烟、戒酒。
物理措施包括使用间歇性充气加压装置,如循环驱动器。
药物措施包括低分子肝素皮下注射,以及口服抗凝药物或氯吡格雷。
3. 风险评估:预防DVT应根据风险等级进行。
风险等级通常分为无风险、
低风险、中风险和高风险。
对于高风险的孕产妇,应采取基本措施和物理措施,同时使用药物措施。
对于中风险的孕产妇,可采用基本措施和物理措施。
对于低风险或无风险的孕产妇,可采用基本措施。
4. 观察:在临床护理中,应密切观察孕产妇是否出现胸闷、气短、胸痛等肺栓塞症状。
一旦发现这些症状,应及时给予对症治疗。
请注意,具体的评估与预防方案可能因个人情况和医疗机构而有所不同。
如果您担心自己有深静脉血栓的风险,建议您及时咨询医生进行评估和预防。
妊娠期及产褥期静脉血栓栓塞症预防和诊疗专家共识

肝素诱导血小板减少症(HIT):是在应用肝素类药物过程中出现的、由抗体介导的肝素不 良反应,可导致血小板减少,并增加静脉和动脉血栓的风险。
四、制定产科VTE高危因素筛查表,指导预防VTE策略的实施
个人史
妊娠前使用抗凝药物、既往VTE合并血栓高风险、无诱因VTE复发 治疗性抗凝至产后6周 大于等于2次、妊娠合并VTE
家族史
有VTE家族 史
无个人史
大于1项易栓试验检查阳性、抗磷脂抗体综合征 抗凝血酶缺乏
ቤተ መጻሕፍቲ ባይዱ
治疗性抗凝至产后6周或更长 治疗性抗凝或高剂量预防至产后6周
纯合子(FVL、凝血酶原突变)、FVL及凝血酶原 标准预防至产后6周 杂合突变、蛋白S、C缺乏
抗磷脂抗体阳性、杂合子(FVL、凝血酶原突变) 临床监测,大于等于1个其他危险因素, 予标准预防至产后6周
妊娠期及产褥期静脉血栓栓塞 症预防和诊疗专家共识
1、静脉血栓栓塞症(VTE)
深静脉血栓(DVT):常发生于下肢,少数见于肠系膜静脉、 上肢静脉、颈静脉、颅内静脉
脱落
肺栓塞(PE)
2、妊娠期和产褥期发生VTE的风险明显增加
一、VTE的流行现状
• 妊娠期及产褥期VTE发病率较非孕期增加4-5倍 • 发病率0.6/1000~0.8/1000,其中DVT占75-80%,发生率1.0/1000~1.3/1000,PE发生率
穿刺
抗凝药物
低分子肝素
不通过胎盘、安全有效、产前产后血栓预防首选、肾损害减量或普通肝素替换、抗凝血酶原缺乏加 量、不建议常规测Xa水平、监测血小板计数
普通肝素
半衰期短,出血风险高,非孕期一线用药、出血、HIT、肝素诱导的骨质疏松风险高于低分子肝素钠、 分娩/计划分娩前从LMWH转UFH、考虑血小板计数监测、HIT
产科住院患者静脉血栓栓塞症风险与预防评估表

产科住院患者静脉血栓栓塞症风险与预防
评估表
1. 介绍
产科住院患者静脉血栓栓塞症(Venous Thromboembolism,VTE)是一种常见但严重的并发症,可能对产妇和胎儿造成严重的健康风险。
为了更好地评估产科住院患者的VTE风险,并采取相应的预防措施,我们制定了以下的风险与预防评估表。
3. 评估方法
通过对以上风险因素进行评分,并将各项分值相加,得到患者的VTE风险评估分数。
根据评估分数,我们可以将患者分为以下几个等级:
- 低风险:总分≤ 5 分
- 中风险:总分 6 - 9 分
- 高风险:总分≥ 10 分
4. 预防措施
根据患者的VTE风险等级,采取相应的预防措施:
- 低风险患者可采取下列预防措施之一:早期行动、穿弹性袜、使用间歇气压装置。
- 中风险患者除上述预防措施外,还可考虑使用低分子肝素。
- 高风险患者应使用低分子肝素预防。
5. 结论
本评估表可帮助医生快速评估产科住院患者的VTE风险,并
采取适当的预防措施。
然而,评估表仅供参考,具体的预防方案还
需根据患者的具体情况和医生的判断来确定。
及时识别高风险患者
并采取预防措施是减少VTE发生的关键。
妊娠期及产褥期静脉血栓栓塞症预防和诊治专家共识解读PPT课件

药物治疗的选择与注意事项行抗凝治疗,其安全性较高,且
对胎儿影响较小。
溶栓药物
02
对于急性VTE患者,可考虑使用溶栓药物如尿激酶等,但需密切
监测凝血功能及出血风险。
注意事项
03
在使用药物治疗时,需充分评估患者的出血风险、肝肾功能等
因素,并密切监测凝血指标及病情变化。
非药物治疗方法的介绍与适应症评估
机械性预防措施
手术治疗
对于药物治疗无效或病情严重的患者,可考虑手术 治疗,如静脉取栓术、静脉内支架植入术等。
包括间歇性充气加压装置(IPC)和梯度压 力袜(GCS)等,适用于无法耐受药物或存 在药物禁忌的患者。
适应症评估
在选择非药物治疗方法时,需充分评估患者 的病情严重程度、手术风险及预后等因素, 确保治疗的安全性和有效性。
感染导致血液高凝
状态
感染时机体释放大量炎症介质和 细胞因子,引起血液高凝状态, 增加血栓形成风险。
感染影响静脉回流
产褥期感染可引起盆腔静脉炎、 下肢静脉炎等,导致静脉回流受 阻,血液淤滞,易形成血栓。
其他危险因素
遗传因素
家族中有静脉血栓栓塞症病史的孕妇 ,其发生静脉血栓栓塞症的风险增加 。
生活习惯
随着医学科技的不断发展,新的预防和治疗策略 不断涌现。未来需要进一步探索和研究新的方法 和技术,以更有效地预防和治疗妊娠期及产褥期 静脉血栓栓塞症。
关注患者心理健康
妊娠期及产褥期静脉血栓栓塞症不仅影响患者的 身体健康,还可能对患者的心理健康造成不良影 响。未来需要更多关注患者的心理健康问题,提 供全面的医疗照护和支持。
规范临床实践
专家共识是集体智慧的结晶,通过解读和应用专家共识,可以规范妊娠期及产褥期静脉血栓栓塞症的预防、诊断和治 疗实践,减少不必要的医疗差异和浪费。
最新妊娠期及产褥期VTE诊治建议

妊娠期及产褥期静脉血栓栓塞症预防 和诊治专家共识解读—危险因素
2-1 妊娠期及产褥期VTE 的发生与合并相关危险因素的 多少及程度密切相关,危险因素越多、危险程度越高, 发生VTE 的风险越大。(证据等级:专家共识)
(1)VTE或VTE史 (2)VTE发病相关合并症:活动性自身免疫性或炎症性疾病、肾病 综合征、心力衰竭、1型糖尿病肾病、恶性肿瘤等; (3)暂时性危险因素:妊娠期外科手术、妊娠剧吐、卵巢过度刺 激综合征等; (4)产科及其他危险因素:VTE家族史、高龄、产次、肥胖、截瘫 或长时间制动、全身性感染、多胎妊娠、子痫前期、剖宫产术、产 程延长、死胎、严重产后出血或大量输血等。
如果体重低于 50 kg 或高于 130 kg,可寻求专家建议。
妊娠期和产褥期静脉血栓栓塞的预防2020 年昆士兰临床指南—LMWH高预防剂量
如果体重低于 50 kg 或高于 130 kg,可寻求专家建议。
妊娠期和产褥期静脉血栓栓塞的预 防2020年昆士兰临床指南—治疗量
妊娠期及产褥期静脉血栓栓塞症预防和诊治 专家共识推荐总结
1500万
puerperium: acute management (No. 37b) . 英国,2015
妊娠期及产褥期静脉血栓栓塞症预防和诊 治专家共识解读—发病机制
1-1 妊娠期及产褥期特殊的生理与解剖学变化致VTE 发 生风险增加。(证据等级:专家共识) VTE形成的“三要素”(高凝状态、血流速度缓慢、 血管壁受损)。
术后0-8小时:坐在床边;术后8-12小时:楼道散步 术后6-12小时:拔除导尿管; 避免脱水:术后6小时不可以饮水????
妊娠期及产褥期VTE的风险因素及其相应的预防措
施
孕前VTE病史预防措施
妊娠及产褥期下肢深静脉血栓形成的预防及护理

胧 的患者 , 应适 当约束上肢 防止抓摸 切 口, 必要 时应用 抗生索
预 防感染 。
2 . 2 . 5 腹部并发症的观察 与护 理 : 术后 1 ~3 d由于脑脊液刺 激腹膜所致 , 患者常 出现食欲下 降 、 恶心 、 呕吐、 腹痛 、 腹胀 等 , 应 向恩者及家属做好解 释 工作 , 告知此症 状一般 1周后 可 自
患者 由于终身带管 , 出院时应 教会患 者及家属 如何 挤压 分流管 , 按压 阀门以保持分流管通 畅。加强 营养 , 保持心 情舒
畅 。半年 内避免从事重体力劳动和剧烈运 动。告知患者 及家 属如 出现头痛 、 呕吐等颅 内压增 高症状 时 , 即按压 阀门 , 促进 脑脊液分流 , 如症状不缓解应 及时到 理 : 保 持病 室 温、 湿度适宜, 定 时通风 换 气, 加强皮肤护理 , 每 2小时翻身、 叩背按摩 骨突 出部 位 1次。
妊 娠 及产 褥 期 下肢 深 静 脉 血 栓 形成 的预 防及 护 理
袁羽兰 [ 摘 ( 陕西 省延安市黄 陵县妇幼保健院 , 陕西 黄陵 7 2 7 3 0 0 )
引起的合 并症。
2 . 1 术前 护理 2 . 1 . 1 心理护理 : 此组 病例 中的老人 大多存 在健 忘 、 恐 惧 的 心理 , 担 心手术增加儿 女经济负担 , 加之对 疾病知识 的缺乏 , 担心术后 会丧 失生 活 自理能 力护 士应 针对 老年 人 的心理 特 点, 有针对 性地介 绍有关 疾病 的相关 知识 , 并 积极 和家属 沟 通, 共 同调整老人 的心 理状态 , 消除思想顾 虑 , 增强战胜疾 病 的信心 , 积极配 合手术 。 2 . 1 . 2 安全管理 : 由于疾病及年龄 的影 响, 患者存 在坠床 , 跌 倒 等安全 隐患 , 护士应对每 1例患者进行护理风 险评估 , 提高 防范措 施 , 在 走廊 和厕所 等部 位设 立警示 牌 , 必要 时使用 床 档。行 走不稳 , 智能减退 的患者 , 离床 活动或上 厕所 时 , 一定 要有护士陪伴 , 并详 细做好护理记录。 2 . 1 . 3 增加营养 : 由于老年 人咀嚼 及消化 吸收 功能 较差 , 加 之疾病 的影 响, 患者并发头痛 、 呕吐症状 , 常 出现 营养 不 良, 电 解质紊乱 。术前应加强营养 , 给予 高蛋 白、 高热量 、 高维生 素 , 易于消化 的饮食 , 必要时遵 医嘱给予静脉补 充营养 、 水 分和电 解质, 增强机体抵抗力 , 以提高手术耐受能力 。
2021产科 VTE 抗凝防治策略指南更新解读(全文)
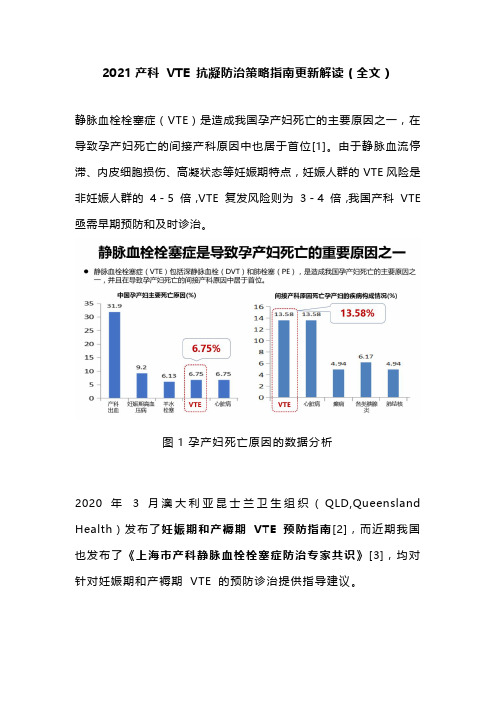
2021产科VTE 抗凝防治策略指南更新解读(全文)静脉血栓栓塞症(VTE)是造成我国孕产妇死亡的主要原因之一,在导致孕产妇死亡的间接产科原因中也居于首位[1]。
由于静脉血流停滞、内皮细胞损伤、高凝状态等妊娠期特点,妊娠人群的VTE风险是非妊娠人群的4 - 5 倍,VTE 复发风险则为3 - 4 倍,我国产科VTE 亟需早期预防和及时诊治。
图1 孕产妇死亡原因的数据分析2020 年 3 月澳大利亚昆士兰卫生组织(QLD,Queensland Health)发布了妊娠期和产褥期VTE 预防指南[2],而近期我国也发布了《上海市产科静脉血栓栓塞症防治专家共识》[3],均对针对妊娠期和产褥期VTE 的预防诊治提供指导建议。
上海2020 年第四届东方妇产科学论坛之母胎医学论坛上,上海市第一妇婴保健院应豪教授主持介绍了上述国内外产科VTE 最新指南的发布,并邀请复旦大学附属妇产科医院李笑天教授、中国福利会国际和平妇幼保健院程蔚蔚教授,对昆士兰新版指南和上海专家共识进行了深入解读。
个体化评估孕产妇VTE 风险评分VTE 个人史、易栓症、肥胖等多种危险因素与孕产妇VTE 风险增加有关,因此昆士兰新版指南在2014 年指南的基础上,更新了VTE 风险评估评分系统相关内容,使个体化预防方案成为可能。
昆士兰新版指南建议孕产妇VTE 风险评估需贯穿整个妊娠期和产褥期,妊娠早期由经验丰富的医学团队对孕产妇进行个体化VTE 评估,制定预防计划;整个孕期需动态进行监测及风险再评估;产后或计划出院时仍需对孕产妇进行观察,针对情况提供个体化方案。
昆士兰新版指南推荐根据风险得分对患者进行产前、产后血栓预防。
风险因素包括手术诱发的单一VTE、年龄>35 岁、胎次≥3 次,大静脉曲张等产前因素,以及产程延长、阴道分娩、早产等产后因素,根据计算所得风险评分之和,产前风险得分 3 分从第28 周开始,≥ 4 分从评估开始低分子肝素(LMWH)标准预防;产后风险得分(= 产前+ 产后得分)2 分LMWH 标准预防直至出院,≥ 3 分LMWH 标准预防7 天,若风险持续存在则更长。
- 1、下载文档前请自行甄别文档内容的完整性,平台不提供额外的编辑、内容补充、找答案等附加服务。
- 2、"仅部分预览"的文档,不可在线预览部分如存在完整性等问题,可反馈申请退款(可完整预览的文档不适用该条件!)。
- 3、如文档侵犯您的权益,请联系客服反馈,我们会尽快为您处理(人工客服工作时间:9:00-18:30)。
2021妊娠期及产褥期静脉血栓栓塞症风险评估及预防(全文)摘要目的:评估妊娠期及产褥期女性的静脉血栓栓塞症(VTE)发生风险,明确风险因素,并予以针对性预防,为探索妊娠相关VTE风险评估及预防策略提供依据。
方法:根据2015年英国皇家妇产科医师学会(RCOG)妊娠期及产褥期静脉血栓栓塞疾病诊治指南推荐量表,对2018年11月1日至2019年12月31日在首都医科大学附属北京妇产医院孕检分娩的2344例孕妇自早孕期进行妊娠及产褥期VTE风险评估。
结果:2344例孕妇中,低危组(0~2分)2284例(97.44%),中危组(3分)44例(1.88%),高危组(4分及以上)16例(0.68%)。
高危因素中前三位分别是年龄≥35岁(494例,21.08%),体外受精-胚胎移植术后(189例,8.06%)和卧床保胎≥3天(171例,7.30%)。
研究队列中已分娩877例,对其进行产褥期VTE风险评估,低危组750例(85.22%),中危组84例(9.58%),高危组43例(4.90%),高危因素中前3位分别是择期剖宫产(214例,24.40%),年龄≥35岁(170例,19.38%)和体质量指数≥30kg/m2(144例,16.42%)。
3例患者出现下肢深静脉血栓(发病率1.28‰),其中2例出现在妊娠期,1例出现在剖宫产术后。
结论:我国孕产妇发生VTE的高危因素不同于西方国家,遗传因素少,高龄、卧床保胎、剖宫产术等高危因素多。
按RCOG评分标准,产褥期VTE评分≥2分者占30.67%,因此完全参照国外指南标准是否适合我国人群尚需进一步研究确认。
妊娠期妇女血液处于高凝状态直至产褥早期,加之孕晚期增大的子宫压迫下腔静脉导致静脉回流受阻等原因,孕产妇发生静脉血栓栓塞性疾病(venous thromboembolism,VTE)的相对风险较非孕期增加4~5倍[1],对孕产妇健康造成较大影响,严重者危及生命,是孕产妇死亡的主要原因之一。
西方国家早在十余年前即开始重视孕产妇VTE 防治工作,进行了大量研究并制定相应指南及共识,倡导对妊娠期及产褥期女性进行VTE风险评估,并对高危人群进行预防[2-3],降低了VTE导致的孕产妇死亡率。
近年来随着我国对于高危孕产妇安全管理工作的加强和不断深化,妊娠相关VTE越来越受到重视。
据统计,我国妊娠女性VTE发生率为1.3‰[4],与发达国家报道基本一致。
然而目前我国相关研究尚少,妊娠期VTE风险因素尚不明确,缺乏循征医学的证据。
因此本研究应用英国皇家妇产科医师学会(RCOG)关于《降低妊娠期及产褥期静脉血栓栓塞疾病发生风险》指南推荐的评估量表,对我中心妊娠女性在妊娠期及产褥期进行VTE风险评估,试图了解我国人群的妊娠VTE风险特点,为其预防提供依据。
资料与方法1.1 研究对象选取2018年11月1日至2019年12月31日拟在首都医科大学北京妇产医院建档并分娩、自愿参与本研究并签署知情同意书的孕妇,剔除孕12周之前胚胎停育的孕妇,共入组2344例。
1.2 方法采用2015年RCOG关于《降低妊娠期及产褥期静脉血栓栓塞疾病发生风险》指南推荐的评估量表[2]分别在早孕期及产褥期对孕产妇进行VTE风险评估,并对高风险孕产妇给予药物预防。
1.2.1 VTE评估早孕期及产褥期受试者接受量表评估获得VTE评分,记录得分项的风险因素。
根据分值分为低危组(0~2分)、中危组(3分)和高危组(4分及以上)。
1.2.2 VTE预防我中心借鉴美国胸科医师协会(American College of Chest Physicians,ACCP)2012年制定的《静脉血栓栓塞、血栓形成倾向、抗栓治疗与妊娠指南》[5]及2018年美国血液病学会(American Society of Hematology,ASH)《妊娠期间静脉血栓栓塞管理》指南预防[6]制定院内妊娠相关VTE预防标准:(1)既往VTE病史、明确诊断的易栓症在无禁忌证情况下,自早孕期应用低分子肝素预防VTE,分娩后继续应用至产后6周。
(2)低危组进行VTE宣教,无特殊干预措施;(3)中危及以上组均行双下肢血管超声除外无症状下肢深静脉血栓形成(deep venous thrombosis,DVT)。
中危组在严密监测的同时,予以穿戴梯度压力弹力袜物理预防;(4)高危组进行高危因素分析及出血风险评估:①如无禁忌证,使用低分子肝素(根据体重计算低分子肝素用量,1次/d皮下注射)预防VTE。
②早孕期妊娠剧吐合并脱水、电解质紊乱者进行低分子肝素药物预防;③轻度卵巢过度刺激综合征(ovarian hyperstimulation syndrome, OHSS)予以物理预防,重度OHSS予以低分子肝素药物预防至OHSS治愈后3个月。
1.2.3 VTE的治疗经下肢多普勒血管加压超声诊断明确DVT者给予低分子肝素抗凝治疗,患肢制动,对侧下肢穿梯度压力弹力袜。
近端深静脉血栓请血管外科会诊协助治疗。
可疑肺栓塞者内科医生会诊协助诊治。
结果2.1 早孕期评估情况2.1.1 VTE评估2344例孕妇接受早孕期VTE风险评估:低危组(0~2分)2284例,其中0分1477例(63.01%),1分621例(26.49%),2分186例(7.94%);中危组44例(1.88%);高危组16例,4分7例(0.30%),5分5例(0.21%),6分4例(0.17%)。
2.1.2 风险因素排序及构成比年龄≥35岁(494例,21.08%),体外受精-胚胎移植(in vitro fertilization and embryo transfer,IVE-ET)术后(189例,8.06%),卧床保胎≥3天(171例,7.30%),BMI≥30kg/m2 95例,多胎妊娠84例,吸烟31例,下肢静脉曲张22例,生产≥3次15例,家族中一级亲属VTE病史8例,妊娠剧吐6例,OHSS 6例。
年龄因素(≥35岁),IVE-ET术及卧床保胎≥3天居早孕期前三位高危因素。
2.1.3 高危组风险因素分析及预防高危组的具体风险因素为:IVE-ET术后14例(87.5%),卧床保胎≥3天6例(37.5%),OHSS 6例(37.5%),双胎妊娠5例(31.25%),明确诊断的易栓症5例(31.25%),年龄≥35岁4例(25%),BMI ≥30kg/m2 3例(18.75%),妊娠剧吐及合并内科疾患各1例(6.25%)。
16例高危患者中6例使用低分子肝素预防治疗,其余10例未予以药物预防治疗,其中包括6例轻度OHSS,严密监测下未给予低分子肝素治疗;1例妊娠剧吐经门诊输液治疗1天好转,无酮症及电解质紊乱,未给予低分子肝素治疗;3例高危因素中含卧床保胎≥3天,予以健康教育,鼓励适当活动,高危因素去除均未予以低分子肝素预防VTE。
2.1.4 治疗早孕期入组孕妇中正在使用低分子肝素者34例,占1.45%,使用原因包括:降低子宫血管阻力、IVE-ET 1次失败、IVE-ET术后保胎、血小板聚集力偏高、D-二聚体偏高等。
其中符合RCOG、ACCP等妊娠VTE预防指征或2018年《低分子肝素防治自然流产中国专家共识》[7]推荐低分子肝素使用指征者仅有5例,其他29例均无明确使用指征。
2.2 产褥期评估2.2.1 VTE评分早孕期入组孕妇在研究期间共有877例已分娩并接受VTE风险评估:低危组(0~2分)750例(85.52%),其中0分360例(41.05%),1分248例(28.28%),2分142例(16.19%);中危组3分84例(9.58%);高危组(4分及以上)43例(4.9%),其中4分29例(3.31%),5分8例(0.91%),6分5例(0.57%),7分1例(0.11%)。
2.2.2 风险因素排序及构成比风险因素:择期剖宫产214例,年龄≥35岁170例,BMI≥30kg/m2 144例,产程中剖宫产75例,早产61例,产钳助产53例,IVF-ET术后51例,子痫前期35例,多胎妊娠30例,产后出血≥1000ml 10例。
择期剖宫产为产褥期VTE风险因素首位,其次为高龄(≥35岁)和肥胖(BMI≥30kg/m2)。
2.2.3 高危组风险因素分析及预防高危组43例,其中择期剖宫产27例(61.36%),BMI≥30kg/m2 19例(43.18%),年龄≥35岁及早产各18例(40.91%),产程中剖宫产15例(34.09%),体外受精-胚胎移植术后14例(31.82%),双胎妊娠及子痫前期各13例(29.55%),死胎4例(9.09%),产后出血≥1000ml 3例(6.82%),明确诊断的易栓症2例(4.55%),产钳助产、产程时间≥24h及生产≥3次各1例(2.27%)。
所有高危组患者在评估并排除出血风险后使用低分子肝素预防VTE。
2.3 VTE发病情况3例患者发生DVT,2例为妊娠期出现,1例出现在剖宫产术后,发病率1.28‰。
本研究中无肺栓塞发生。
见表1。
讨论经典的Virchow理论认为,静脉壁损伤、静脉血流滞缓、血液高凝状态是VTE的三大病理基础。
妊娠期及产褥期妇女因为其特有的病理生理改变,VTE发病率发生较非孕期妇女增高。
孕期DVT如得不到及时的诊断及治疗,15%~24%会发展为肺栓塞(pulmonary embolism,PE),PE是发生猝死的重要原因表[8]。
西方国家在循证医学基础上制定指南建议应对所有孕产妇进行VTE的风险评估,针对高危人群给予低分子肝素等抗凝治疗及机械性预防措施,从而减少VTE发生风险,改善孕产妇不良结局。
然而我国尚未开展大规模孕期VTE风险评估,妊娠及产褥期VTE风险因素是否同于西方国家?3.1 妊娠及产褥期VTE风险因素本中心研究显示,早孕期风险评估4分及以上高危人群占比仅为0.68%,而产褥期风险评估高危者上升到了4.90%,产褥期VTE风险明显高于早孕期,与国内外其他研究一致。
产褥期妇女除了延续妊娠期血液高凝状态及血流缓慢外,妊娠期并发症、分娩和手术对血管静脉壁的损伤加重了VTE的病理基础,因此产褥期VTE风险明显高于早孕期。
Heit等表[9]统计了1966年至1995年明尼苏达州奥姆斯特德县的孕产妇VTE发病率约为199.7/(10万·年),产褥期妇女的发病率是妊娠期妇女的5倍[511.2/(10万·年) vs 95.8/(10万·年)]。
2013年我国广东地区报道,133例VTE患者中产褥期发病109例,占82%,是妊娠期发病的5.5倍[4],均证实了产褥期风险高于妊娠期。
因此,应高度重视产褥期VTE,通过宣教,嘱产妇尽早下地活动。
针对高危人群,根据风险因素进行相应预防,避免DVT甚至PE发生。
